Содержание
Холестерин — Википедия
Холестери́н (др.-греч. χολή «жёлчь» + στερεός «твёрдый»), холестеро́л (англ. Cholesterol) — органическое соединение, природный полициклический липофильный спирт, содержащийся в клеточных мембранах всех животных, в том числе человека.
Не следует путать с холестериками — группой жидких кристаллов.
Холестерин нерастворим в воде, растворим в жирах и органических растворителях. Холестерин легко синтезируется в организме из жиров, глюкозы, аминокислот. За сутки образуется до 2,5 г холестерина, с пищей поступает около 0,5 г[1].
Холестерин обеспечивает устойчивость клеточных мембран в широком интервале температур. Он необходим для выработки витамина D, выработки надпочечниками различных стероидных гормонов (включая кортизол, альдостерон, половые гормоны: эстрогены, прогестерон, тестостерон), жёлчных кислот[2].
Избыток холестерина (гиперхолестеринемия) приводит к атеросклерозу сосудов, при котором, например, может произойти холестериновая эмболия.
Содержание
- 1 История открытия
- 2 Биосинтез холестерина
- 3 Биологическая роль
- 3.1 Уровень холестерина
- 4 Содержание в пище
- 5 Холестерин и атеросклероз
- 6 Лечение нарушений обмена холестерина
- 7 Связь с генами
- 8 Примечания
- 9 Ссылки
История открытияПравить
В 1769 году Пулетье де ла Саль получил из желчных камней плотное белое вещество («жировоск»), обладавшее свойствами жиров. В чистом виде холестерин был выделен химиком, членом национального Конвента и министром просвещения Антуаном Фуркруа в 1789 году. В 1815 году Мишель Шеврёль, тоже выделивший это соединение, назвал его холестерином («холе» — жёлчь, «стереос» — твёрдый). В 1859 году Марселен Бертло доказал, что холестерин принадлежит к классу спиртов, после чего французы переименовали холестерин в «холестерол».
В ряде языков (русском[3][4], немецком, венгерском и других) сохранилось старое название — холестерин.
Биосинтез холестеринаПравить
Основная статья: Биосинтез холестерина
Холестерин может образовываться в животном организме и поступать в него с пищей.
- Превращение трёх молекул активного ацетата в пятиуглеродный мевалонат. Происходит в ГЭПР.
- Превращение мевалоната в активный изопреноид — изопентенилпирофосфат.
- Образование тридцатиуглеродного изопреноида сквалена из шести молекул изопентенилдифосфата.
- Циклизация сквалена в ланостерин.
- Последующее превращение ланостерина в холестерин.
У некоторых организмов при синтезе стероидов могут встречаться другие варианты реакций (например, немевалонатный путь образования пятиуглеродных молекул).
Биологическая рольПравить
Холестерин в составе клеточной плазматической мембраны играет роль модификатора бислоя, придавая ему определённую жёсткость за счёт увеличения плотности «упаковки» молекул фосфолипидов. Таким образом, холестерин — стабилизатор текучести плазматической мембраны[5].
Холестерин открывает цепь биосинтеза стероидных половых гормонов и кортикостероидов[6], служит основой для образования желчных кислот и витаминов группы D[7][8], участвует в регулировании проницаемости клеток и предохраняет эритроциты крови от действия гемолитических ядов[7][8].
Холестерин нерастворим в воде и в чистом виде не может доставляться к тканям организма при помощи основанной на воде крови. Вместо этого холестерин в крови находится в виде хорошо растворимых комплексных соединений с особыми белками-транспортерами, так называемыми аполипопротеидами. Такие комплексные соединения называются липопротеидами.
Существует несколько видов аполипопротеидов, различающихся молекулярной массой, степенью сродства к холестерину и степенью растворимости комплексного соединения с холестерином (склонностью к выпадению кристаллов холестерина в осадок и к формированию атеросклеротических бляшек). Различают следующие группы: высокомолекулярные (HDL, ЛПВП, липопротеиды высокой плотности) и низкомолекулярные (LDL, ЛПНП, липопротеиды низкой плотности), а также очень низкомолекулярные (VLDL, ЛПОНП, липопротеиды очень низкой плотности) и хиломикрон.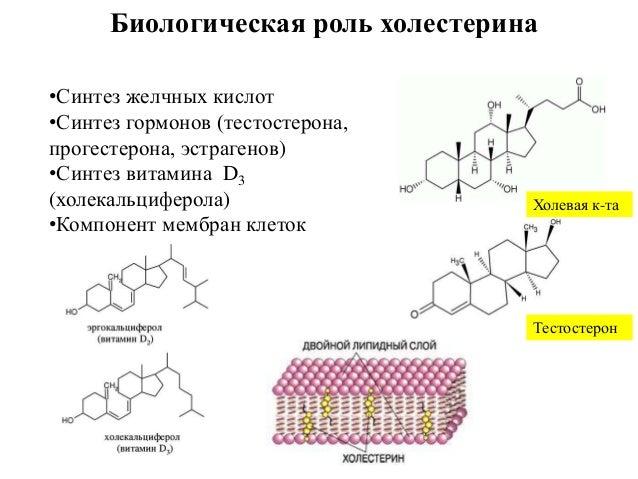
К периферийным тканям холестерин транспортируется хиломикроном, ЛПОНП и ЛПНП. К печени (из которой затем холестерин удаляется из организма) его транспортируют аполипротеины группы ЛПВП.
Уровень холестеринаПравить
В статье не хватает ссылок на источники (см. также рекомендации по поиску). Информация должна быть проверяема, иначе она может быть удалена. Вы можете отредактировать статью, добавив ссылки на авторитетные источники в виде сносок. (13 декабря 2017) |
Вопреки широко распространенному мнению, новый обзор исследований последних пятидесяти лет, сделанный международной группой врачей и опубликованный в Expert Review of Clinical Pharmacology[9], бросает вызов полувековой уверенности в том, что «плохой холестерин» (липопротеины низкой плотности, ЛПНП) вызывает сердечно-сосудистые заболевания. Кардиологи из США, Швеции, Великобритании, Италии, Ирландии, Франции, Японии и других стран (всего 17 человек) не обнаружили никаких доказательств связи между высоким уровнем общего или «плохого» холестерина и сердечно-сосудистыми заболеваниями, проанализировав данные 1,3 миллиона пациентов. Они заявили: это представление основано на «вводящей в заблуждение статистике, исключении неудачных испытаний и игнорировании многочисленных противоречивых наблюдений».
Они заявили: это представление основано на «вводящей в заблуждение статистике, исключении неудачных испытаний и игнорировании многочисленных противоречивых наблюдений».
Большое содержание ЛПВП в крови характерно для здорового организма, поэтому часто эти липопротеиды называют «хорошими». Высокомолекулярные липопротеиды хорошо растворимы и не склонны к выделению холестерина в осадок, и тем самым защищают сосуды от атеросклеротических изменений (то есть не являются атерогенными). Низкий уровень холестерина нарушает гормональный фон и приводит к другим неполадкам в организме.
Уровень холестерина в крови измеряется либо в ммоль/л (миллимоль на литр — единица, действующая в РФ) либо в мг/дл (миллиграмм на децилитр, для холестерина 1 ммоль/л равен 38,665 мг/дл). Идеально, когда уровень «плохих» низкомолекулярных липопротеидов ниже 2,586 ммоль/л (для лиц с высоким риском сердечно-сосудистых заболеваний — ниже 1,81 ммоль/л). Такой уровень, однако, у взрослых достигается редко. Если уровень низкомолекулярных липопротеидов выше 4,138 ммоль/л, рекомендуется использовать диету для снижения его ниже 3,362 ммоль/л (что может привести к депрессивным расстройствам, повышенному риску инфекционных и онкологических заболеваний[9]. Если этот уровень выше 4,914 ммоль/л или упорно держится выше 4,138 ммоль/л, рекомендуется рассмотреть возможность лекарственной терапии. Для лиц с высоким риском сердечно-сосудистых заболеваний эти цифры могут снижаться. Доля «хороших» высокомолекулярных липопротеидов в общем уровне холестерин-связывающих липопротеидов чем выше, тем лучше. Хорошим показателем считается, если он гораздо выше 1/5 от общего уровня холестерин-связывающих липопротеидов.
Если уровень низкомолекулярных липопротеидов выше 4,138 ммоль/л, рекомендуется использовать диету для снижения его ниже 3,362 ммоль/л (что может привести к депрессивным расстройствам, повышенному риску инфекционных и онкологических заболеваний[9]. Если этот уровень выше 4,914 ммоль/л или упорно держится выше 4,138 ммоль/л, рекомендуется рассмотреть возможность лекарственной терапии. Для лиц с высоким риском сердечно-сосудистых заболеваний эти цифры могут снижаться. Доля «хороших» высокомолекулярных липопротеидов в общем уровне холестерин-связывающих липопротеидов чем выше, тем лучше. Хорошим показателем считается, если он гораздо выше 1/5 от общего уровня холестерин-связывающих липопротеидов.
К факторам, повышающим уровень «плохого» холестерина, относятся:
- курение;
- избыточный вес или ожирение, переедание;
- гиподинамия или недостаточная физическая активность;
- неправильное питание с высоким содержанием трансжиров (содержащихся в частично гидрогенизированных жирах), высоким содержанием в пище углеводов (особенно легкоусваиваемых, вроде сладостей и кондитерских изделий), недостаточным содержанием клетчатки и пектинов, липотропных факторов, полиненасыщенных жирных кислот, микроэлементов и витаминов;
- застой жёлчи в печени при различных нарушениях работы этого органа[источник не указан 3898 дней] (также ведёт к желчнокаменному холециститу).
 Возникает при злоупотреблении алкоголем, некоторых вирусных заболеваниях, приёме некоторых лекарств;
Возникает при злоупотреблении алкоголем, некоторых вирусных заболеваниях, приёме некоторых лекарств; - также некоторые эндокринные нарушения — сахарный диабет, гиперсекреция инсулина, гиперсекреция гормонов коры надпочечников, недостаточность гормонов щитовидной железы, половых гормонов.
Повышенный уровень «плохого» холестерина также может наблюдаться при некоторых заболеваниях печени и почек, сопровождающихся нарушением биосинтеза «правильных» липопротеидов в этих органах. Он может также быть наследственным, наследственно обусловленным при некоторых формах так называемых «семейных дислипопротеидемий». В этих случаях больным, как правило, нужна особая лекарственная терапия.
К факторам, снижающим уровень «плохого» холестерина, относятся физкультура, спорт и вообще регулярная физическая активность, отказ от курения и употребления алкоголя, еда, содержащая мало насыщенных животных жиров и легкоусваиваемых углеводов, но богатая клетчаткой, полиненасыщенными жирными кислотами, липотропными факторами (метионином, холином, лецитином), витаминами и микроэлементами.
Важным фактором, влияющим на уровень холестерина, является кишечная микрофлора. Резидентная и транзиторная микрофлора кишечника человека, синтезируя, трансформируя или разрушая экзогенные и эндогенные стерины, активно участвует в холестериновом метаболизме, что позволяет рассматривать ее как важнейший метаболический и регуляторный орган, участвующий в кооперации с клетками хозяина в поддерживании гомеостаза холестерина[10].
Холестерин также является основным компонентом большинства камней в желчном пузыре (см. историю открытия).
Содержание в пищеПравить
Этот раздел не завершён. Вы поможете проекту, исправив и дополнив его. |
| Продукт | Холестерин в среднем, мг/100 г | Холестерин, диапазон, мг/100 г |
|---|---|---|
| мозг | 1500 | 770-2300 |
| почки | 600 | 300-800 |
| яичный желток | 450 | 400-500 |
| рыбья икра | 300 | 300 |
| сливочное масло | 215 | 180-250 |
| раки | 200 | 200 |
| крабы и креветки | 150 | 150 |
| карп | 185 | 100-270 |
| жир свиной, говяжий | 110 | 100-120 |
| сыр твёрдый | 100 | 80-120 |
| свинина | 100 | 90-110 |
| сметана 10-30 % | 100 | 100 |
| говядина | 85 | 80-90 |
| утка с кожей | 90 | 90 |
| телятина | 80 | 80 |
| курица без кожи (тёмное мясо) | 89,2 | 89,2 |
| курица без кожи (белое мясо) | 78,8 | 78,8 |
| утка | 60 | 60 |
| индейка | 40 | 40 |
| цыплёнок | 20 | 20 |
| молоко 3 % | 14,4 | 14,4 |
| творог 18 % | 57,2 | 57,2 |
| творог 8 % | 32 | 32 |
| творог обезжиренный | 8,7 | 8,7 |
| кунжутное масло | 0,1 | 0,1 |
| оливковое масло | 0,125 | 0,05-0,20 |
| масло авокадо | 3,0 | 3,0 |
| рапсовое масло | 5,3 | 5,3 |
| подсолнечное масло | 1,4 | 1,4 |
| арахисовое масло | 2,4 | 2,4 |
| кукурузное масло | 5,5 | 5,5 |
| соевое масло | 2,9 | 2,9 |
| хлопковое масло | 4,5 | 4,5 |
| кокосовое масло | 1,4 | 1,4 |
| ядро пальмы | 1,7 | 1,7 |
| пальмовое масло | 1,8 | 1,6-2,0 |
Холестерин и атеросклерозПравить
Нарушения липидного обмена до сегодняшнего момента[9] считались одним из наиболее важных факторов развития атеросклероза. Роль холестерина в развитии атеросклероза открыл отечественный патолог, академик АН и АМН СССР Аничков, Николай Николаевич[13] (1885—1964).
Роль холестерина в развитии атеросклероза открыл отечественный патолог, академик АН и АМН СССР Аничков, Николай Николаевич[13] (1885—1964).
К атерогенным нарушениям липидного обмена относятся:
- Повышение уровня общего холестерина крови
- Повышение уровня триглицеридов и липопротеидов низкой плотности (ЛНП)
- Снижение уровня липопротеидов высокой плотности (ЛВП).
Связь повышенного уровня холестерина и атеросклероза неоднозначна: с одной стороны увеличение содержания холестерина в плазме крови считается бесспорным фактором риска атеросклероза, с другой стороны атеросклероз часто развивается у людей с нормальным уровнем холестерина. В действительности высокий уровень холестерина является лишь одним из многочисленных факторов риска атеросклероза (ожирение, курение, диабет, гипертония). Наличие этих факторов у людей с нормальным уровнем холестерина делает возможным вредное воздействие свободного холестерина на стенки сосудов, и тем самым приводит к образованию атеросклероза при более низких концентрациях холестерина в крови.
Существует также иной взгляд на проблему холестерина. Холестерин как «ремонтный» материал скапливается в местах микроповреждений сосудов и блокирует эти повреждения, выполняя гомогенную лекарственную роль. Именно поэтому атеросклероз наблюдается у людей с нормальным уровнем холестерина. У людей с повышенным уровнем проблема появляется быстрее, плюс, наличие повышенного уровня холестерина проще статистически связать с атеросклерозом, что и было сделано в начале исследований, из-за чего холестерин был объявлен виновником всех бед. Поэтому же, просто снижение уровня холестерина само по себе не решает всех проблем с сосудами. Недостаток холестерина в таком случае может явиться причиной кровоизлияний. Требуется дальнейшее изучение причин, вызывающих повреждения сосудов и разработка способов их лечения.
Наиболее агрессивными и опасными производными холестерина являются оксистеролы.
Лечение нарушений обмена холестеринаПравить
Здоровый образ жизни: снижение избыточного веса, регулярные упражнения и диета с низким содержанием жиров[14][15].
Лекарственные препараты, которые уменьшают уровни «плохого» холестерина, назначаются, когда положительные изменения образа жизни не оказывают существенного влияния на уровни «плохого» холестерина. Наиболее широко используемые препараты для уменьшения уровня «плохого» холестерина — это статины. Статины — это лекарства, снижающие уровень холестерина, — (например, симвастатин, правастатин, аторвастатин) являются лечением первого выбора.[16] Другие препараты, которые используются для снижения уровня «плохого» холестерина, включают: поликозанол, никотиновую кислоту (ниацин, ниацин+ларопипрант), ингибитор абсорбции холестерина в кишечнике — эзетимиб (зетия, эзетрол), комбинации (инеджи, виторин), фибраты, как, например, гемфиброзил (лопид) и смолы, как, например, холестирамин (квестран).
Один из генов, связанным с круговоротом холестерина в организме, является APOE. Он также противоположным образом влияет на развитие диабета и проблем с сердцем. Мутации в нем повышают риск развития диабета, но понижают шансы развития коронарной болезни, причины чего пока остаются неизвестными.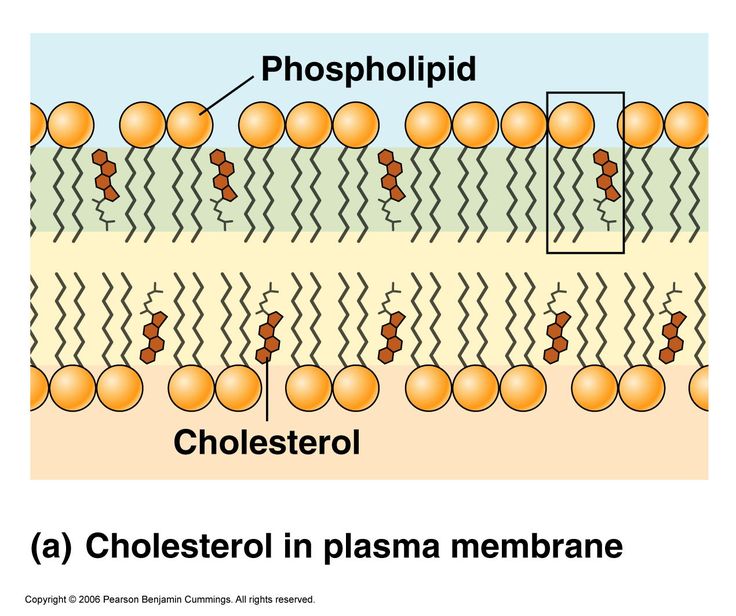 [17]
[17]
- ↑ Анохина, Г. А. Рациональное питание : [арх. 19 сентября 2010] / Кафедра гастроэнтерологии и диетологии Национальной медицинской академии последипломного образования им. П. Л. Шупика.
- ↑ Hanukoglu, I. Steroidogenic enzymes : structure, function, and role in regulation of steroid hormone biosynthesis : [англ.] // Journal of Steroid Biochemistry and Molecular Biology. — 1992. — Vol. 43, no. 8. — P. 779–804. — doi:10.1016/0960-0760(92)90307-5. — PMID 22217824.
- ↑ [www.xumuk.ru/encyklopedia/2/5071.html Статья в химической энциклопедии называется «Холестерин», а «холестерол» даже не упоминается.]
- ↑ В орфографических словарях присутствует слово «холестерин» и отсутствует слово «холестерол»
- ↑ «Плазматическая мембрана» на Википедии, Мембраны биологические, а также Научная сеть
- ↑ Кольман Я., Рём К.-Г., «Наглядная биохимия», пер.с нем., М., «Мир», 2009.
- ↑ 1 2 Холестерин // Большая советская энциклопедия : [в 30 т.
 ] / гл. ред. А. М. Прохоров. — 3-е изд. — М. : Советская энциклопедия, 1969—1978.
] / гл. ред. А. М. Прохоров. — 3-е изд. — М. : Советская энциклопедия, 1969—1978. - ↑ 1 2 [www.xumuk.ru/encyklopedia/2/5071.html Химическая энциклопедия сайта www.humuk.ru]
- ↑ 1 2 3 LDL-C does not cause cardiovascular disease: a comprehensive review of the current literature // https://www.tandfonline.com/
- ↑ И.С.Хамагаева с соавт. Холестеринметаболизирующая активность пробиотических микроорганизмов Архивная копия от 5 февраля 2018 на Wayback Machine // Молочная промышленность. 2011. №10. с. 56
- ↑ Таблица содержания холестерина в продуктах
- ↑ Behrman E. J., Gopalan Venkat. Cholesterol and Plants (англ.) // Journal of Chemical Education. — 2005. — December (vol. 82, no. 12). — P. 1791. — ISSN 0021-9584. — doi:10.1021/ed082p1791.
- ↑ Anitschkow N.
 N., «Über die veränderung der Kaninchenaorta bei experimenteller cholesterinsteatose», Beiträge zur pathologischen Anatomie und zur allgemeinen Pathologie, vol. 56, pp. 379—404, 1913.
N., «Über die veränderung der Kaninchenaorta bei experimenteller cholesterinsteatose», Beiträge zur pathologischen Anatomie und zur allgemeinen Pathologie, vol. 56, pp. 379—404, 1913. - ↑ R. Clarke, C. Frost, R. Collins, P. Appleby, R. Peto. Dietary lipids and blood cholesterol: quantitative meta-analysis of metabolic ward studies. (неопр.).
- ↑ Caldwell B. Esselstyn Jr, MD.; Gina Gendy, MD;
Jonathan Doyle, MCS; Mladen Golubic, MD, PhD; Michael F. Roizen, MD. «A way to reverse CAD?» (неопр.). THE JOURNAL OF FAMILY PRACTICE (июль 2014). - ↑ Статины для первичной профилактики сердечно-сосудистых заболеваний (рус.). www.cochrane.org. Дата обращения: 18 февраля 2020.
- ↑ Генетики нашли необычную связь между диабетом и болезнями сердца/РИА Новости. — 05.09.2017.[1]
Холестерин, гиперхолестеринемия, атеросклероз, липиды
О холестерине и его участии в развитии атеросклероза пишут везде, разве что не пишут только в детской литературе.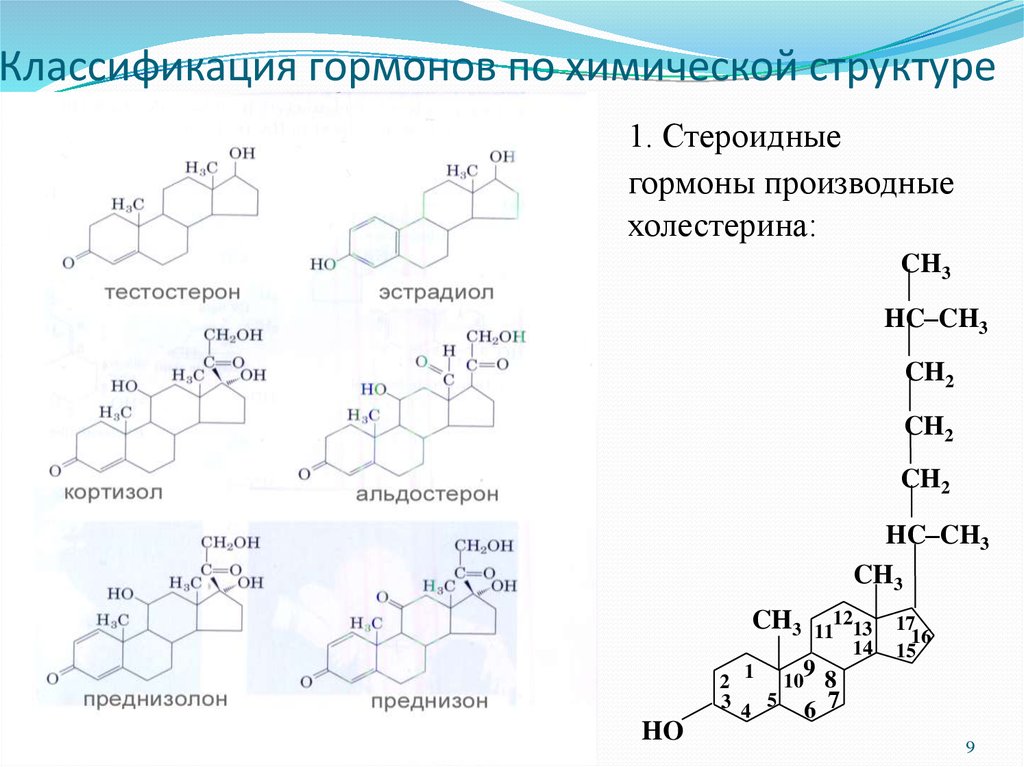 Даже производители растительного масла (в рекламных целях), на своих упаковочных материалах отмечают: «без холестерина». Хотя априори холестерин не содержится в жирах растительного происхождения. Не претендуя на глубокую научную статью с опубликованием химических формул и пр., я хочу упорядочить различные данные и сделать их понятными всем людям, а не только врачам или патофизиологам.
Даже производители растительного масла (в рекламных целях), на своих упаковочных материалах отмечают: «без холестерина». Хотя априори холестерин не содержится в жирах растительного происхождения. Не претендуя на глубокую научную статью с опубликованием химических формул и пр., я хочу упорядочить различные данные и сделать их понятными всем людям, а не только врачам или патофизиологам.
Что такое холестерин?
Холестерин (ХС) — это вещество относящиеся к липидам (lipos – жир), а по химической структуре холестерин относится к стероидам. В группу липидов относят: нейтральные жиры (глицериды), жирные кислоты, фосфолипиды. Вместе с фосфолипидами, холестерин входит в состав клеточных мембран и является строительным материалом, особенно нервной системы. Холестерин – это вещество необходимое для нормальной работы организма. Ещё раз хочу подчеркнуть – для нормальной работы организма! Без холестерина наш организм не может правильно функционировать. Холестерин является источником образования желчных кислот, стероидных и половых гормонов. Большинство тканей человека обладает способностью синтезировать ХС, но большая его часть синтезируется в печени. Между печенью, плазмой крови и тканями происходит постоянный обмен ХС.
Большинство тканей человека обладает способностью синтезировать ХС, но большая его часть синтезируется в печени. Между печенью, плазмой крови и тканями происходит постоянный обмен ХС.
Поскольку холестерины и триглицериды не растворимы в воде (как известно жир не растворяется в воде), и соответственно в плазме крови, то они вступают в комплекс с белками и между собой, образуя транспортные формы липопротеидов, предназначенные для переноса к местам утилизации. По размеру молекул выделяют 4 основных класса липопротеидов: хиломикроны, липопротеиды очень низкой плотности (ЛПОНП), липопротеиды низкой плотности (ЛПНП), липопротеиды высокой плотности (ЛПВП). Каждый из этих липопротеидов содержит разное количество холестерина, белков, триглицеридов и фосфолипидов.
Человек не только синтезирует холестерин сам, но и получает его с пищей не растительного происхождения. Я говорю о пище именно не растительного происхождения. Дело в том, что холестерин содержится не только в продуктах животного происхождения, а и в морепродуктах!
В каких продуктах содержится холестерин?
Терапевты, кардиологи, неврологи – это те врачи, которые наиболее часто встречаются с проблемами повышенного содержания холестерина (гиперхолистеринемиия) и нарушениями липидного состава крови (дислепидемия), а соответственно и атеросклероза. Эти специалисты в один голос говорят, что нельзя употреблять в пищу свинину, свиное сало, сливочное масло и др. продукты с содержанием жира, а так же яйца.
Эти специалисты в один голос говорят, что нельзя употреблять в пищу свинину, свиное сало, сливочное масло и др. продукты с содержанием жира, а так же яйца.
Давайте разберемся, только ли жирная пища и яйца являются основным поставщиком холестерина. Для этого обратимся к таблице.
Рекомендуемая норма потребления холестерина в сутки – 300 мг, однако во многих продуктах он находится в таком количестве, что соблюсти ее, не заглянув в таблицу, практически нереально. Эти данные помогут вам не страдать от лишнего веса и не иметь проблем с ишемической болезнью сердца.
По данным таблицы мы видим, что в печени, говяжьем языке, мойве, креветках, рыбьей икре, карпе содержание ХС выше, чем в свинине и свином жире! И самое большое содержание холестерина в говяжьих мозгах (помните, что ХС является строительным материалом нервной системы?). Здесь очень важно сказать, что уровень содержания ХС в крови на 65 — 75% обусловлено синтезом печени, и на 25 — 35% поступлением с пищей.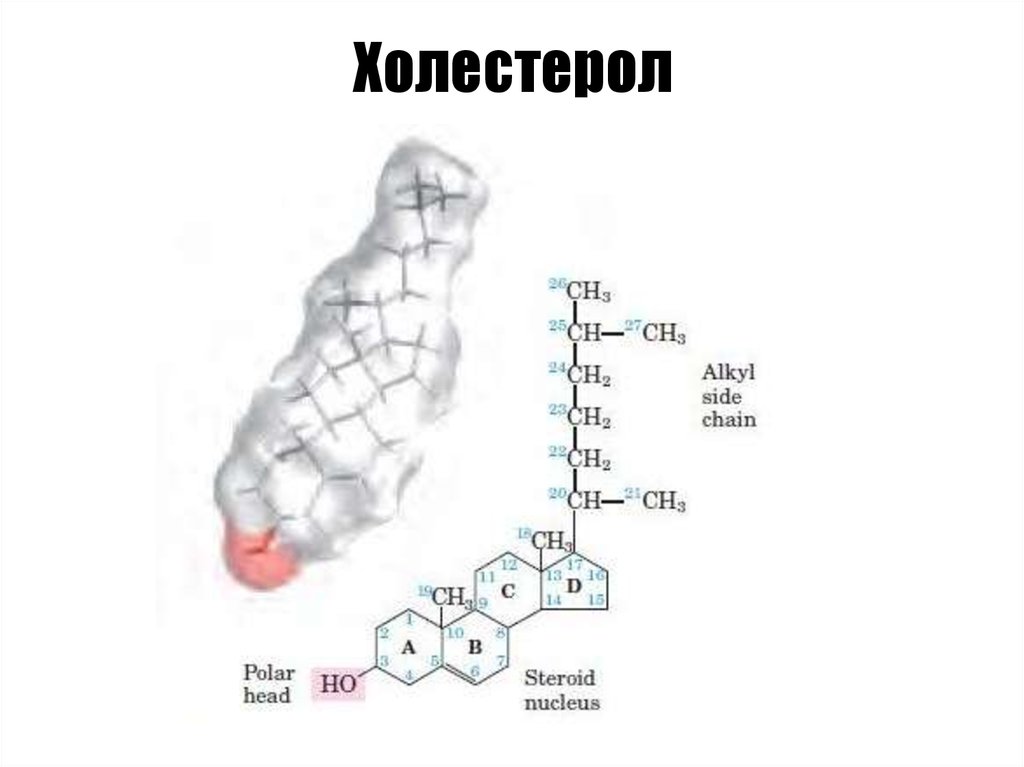
Формирование холестерином атеросклероза
Атеросклероз – полифакториальное заболевание сердечно-сосудистой системы с преимущественным поражением артерий среднего и крупного калибра.
Холестерин выделяется из печени с желчью в составе желчных кислот, которые на 70 – 90% всасываются в тонком кишечнике, и поступают в печень, где из них вновь синтезируется холестерин. Таким образом, обмен Холестерин представляет собой тонко регулируемую систему. Избыток поступления ХС с пищей компенсируется уменьшением всасывания в кишечнике, а также снижением синтеза в печени. В случае уменьшения количества ХС в пище, происходит обратный процесс – увеличивается его синтез в печени и увеличивается всасывание в тонком кишечнике. Поэтому уровень холестерина в крови является стабильным показателем, до той поры пока не происходит сбой – нарушение этих процесс
Липопротеиды высокой плотности (ЛПВП) препятствуют отложению ХС в сосудах, и даже удаляют уже отложенный холестерин из стенки сосудов, отправляя его для дальнейшей утилизации в печень.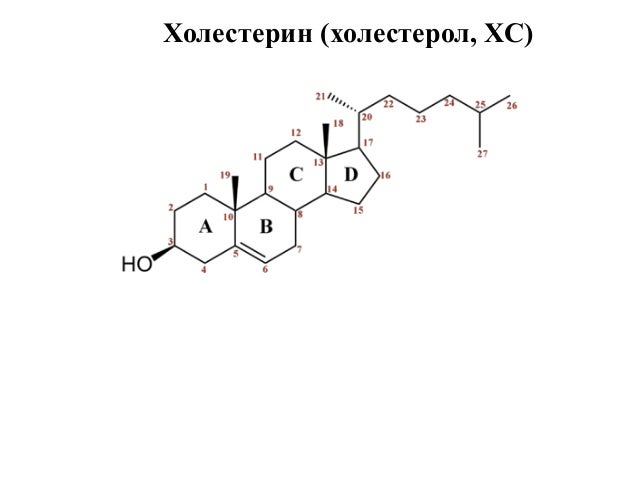 Эти липопротеиды препятствуют образованию атеросклероза. Липопротеиды низкой плотности (ЛПНП) и липопротеиды очень низкой плотности (ЛПОНП) способствуют образованию атеросклероза.
Эти липопротеиды препятствуют образованию атеросклероза. Липопротеиды низкой плотности (ЛПНП) и липопротеиды очень низкой плотности (ЛПОНП) способствуют образованию атеросклероза.
Таким образом, чем выше содержание ЛПНП и ЛПОНП, тем выше риск развития атеросклероза. Чем выше уровень ЛПВП, тем лучше.
Индекс атерогенности (риска развития атеросклероза) можно рассчитать по формуле: К = ХСобщий – ЛПВП / ЛПВП, где ХСобщий – общее содержание холестерина в плазме крови. ЛПВП – содержание липопротеидов высокой плотности в плазме крови. В норме: К = 3-3,5.
Чем ниже этот коэффициент, тем лучше. Нормативные показатели липопротеидов в плазме крови представлены в таблице. По европейским данным, ЛПНП должны быть, менее 3,0 ммоль/л (Wood D. Et al. Eur.Heart J., 1998).
Так почему происходит сбой, почему происходит нарушение в обмене холестерина? Эти механизмы очень сложные и до конца не изучены. Известно, что у ряда народностей Крайнего Севера, где основными продуктами питания являются оленина и рыба, атеросклероз встречается редко.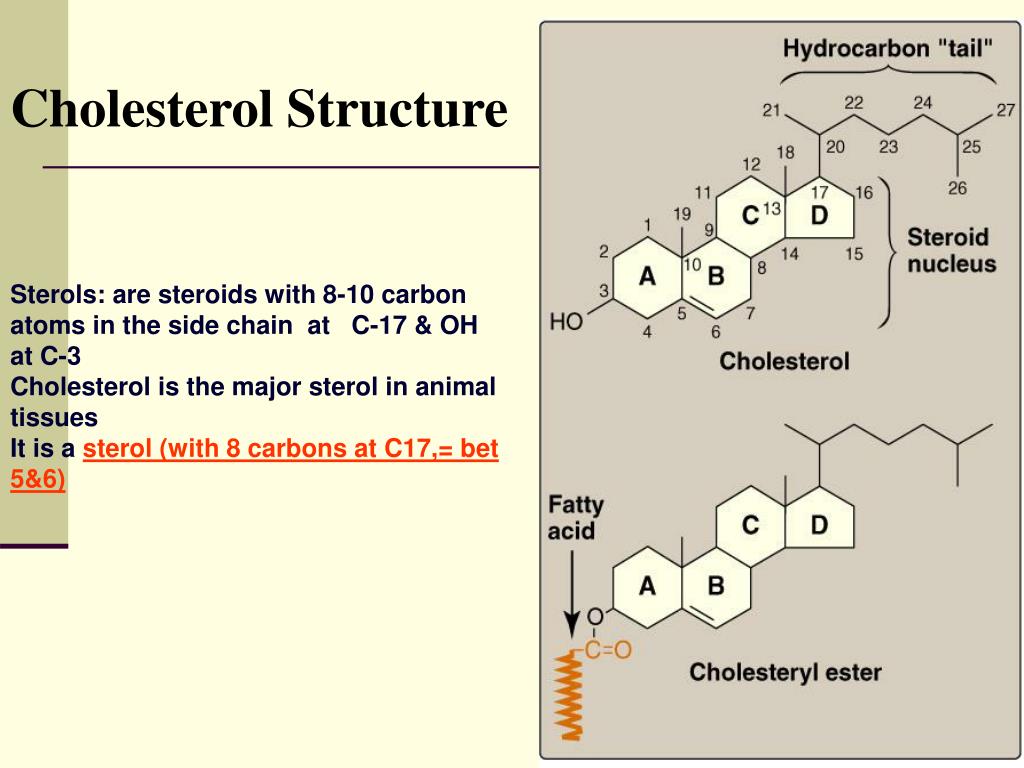 И в то же время у вегетарианцев может быть высокий уровень содержания холестерина и ЛПНП в крови! Повышенное содержание ХС может быть обусловлено наследственными факторами: гетерозиготная или гомозиготная семейная гиперхолистеринемия. Однако многие научные данные доказывают, что высокий уровень холестерина и ЛПНП, в том числе не всегда являются абсолютно надежным признаком развития атеросклероза. Интересным представляется и определённая мозаичность поражения сосудов, т.е. бляшки формируются в определённых отделах. Возникает резонный вопрос: почему здесь, а не в другом месте сосуда формируется атеросклероз?
И в то же время у вегетарианцев может быть высокий уровень содержания холестерина и ЛПНП в крови! Повышенное содержание ХС может быть обусловлено наследственными факторами: гетерозиготная или гомозиготная семейная гиперхолистеринемия. Однако многие научные данные доказывают, что высокий уровень холестерина и ЛПНП, в том числе не всегда являются абсолютно надежным признаком развития атеросклероза. Интересным представляется и определённая мозаичность поражения сосудов, т.е. бляшки формируются в определённых отделах. Возникает резонный вопрос: почему здесь, а не в другом месте сосуда формируется атеросклероз?
Как уже говорилось, атеросклероз является многофакторным заболеванием. Значимое значение в формировании бляшки в определённом месте сосуда, способствует поражение стенки самого сосуда. Факторы риска развития поражения сосудов и развитие атеросклероза следующие:
-
Гиперхолистеринемия и дислипидемия. -
Курение. -
Высокое артериальное давление.
-
Стрессы. -
Сахарный диабет. -
Пониженная физическая активность. -
Возраст и пол.
Эти и другие факторы риска приводят к поражению целостности сосудистой стенки, где происходит отложение липопротеидов, фибрина, тромбоцитов, кальция, что и формирует атеросклеротическую бляшку.
У курящих людей, атеросклероз развивается в 2-3 раза быстрее, чем у не курящих. У курящих так же отмечается увеличение пораженных сосудов.
Повышение артериального давления увеличивает риск ишемической болезни сердца более чем в 3 раза при любом уровне ХС в плазме крови. При случайном выборе мужчин-москвичей в возрасте 40-59 лет за 6 лет процент умерших от заболеваний связанных с атеросклерозом был в 5 раз больше при комбинации дислипопротеинемии с артериальной гипертензией, чем при наличии одного из этих факторов (Оганов Р.Г., Жуковский Г.С., 1987). Более одного миллиона человек умирает в мире от сердечно-сосудистых заболеваний, из них почти полмиллиона от ишемической болезни сердца и 300 000 от церебральной сосудистой патологии — инсульты и др. (Кухарчук В.В., 2006). В основе этих заболеваний лежит атеросклеротическое поражение артерий миокарда и головного мозга. В России смертность населения от ишемической болезни сердца находится на одном из первых мест. Максимум частоты заболевания приходится на возраст 40-50 лет (Парфенов А.С., 2006). Гипертонической болезнью в России страдает 39,9 % мужчин и 41,1 % женщин (Котов С.В., 2006).
(Кухарчук В.В., 2006). В основе этих заболеваний лежит атеросклеротическое поражение артерий миокарда и головного мозга. В России смертность населения от ишемической болезни сердца находится на одном из первых мест. Максимум частоты заболевания приходится на возраст 40-50 лет (Парфенов А.С., 2006). Гипертонической болезнью в России страдает 39,9 % мужчин и 41,1 % женщин (Котов С.В., 2006).
Эмоциональный стресс приводит к нейрогуморальным сдвигам, которые повышают проницаемость сосудов и облегчают их инфильтрацию липидами.
Однако нарушения мозгового кровообращения наблюдаются и у детей. В структуре детской неврологической патологии, они составляют от 3-5% до 8 – 10% (Бадалян Л.О., 1984; Трошин В.М., 1996; Banker Q., 1992). И у детей то же бывают инсульты. Да, да, именно инсульты! В 83% случаев ишемические инсульты у детей обусловлены врожденными аномалиями сосудов.
Заболеваемость инсультом у детей: Канады, Великобритании, Франции и США, составляет от 2 до 13 на 100 000 детского населения в год (DeVeber G. , 2005; Giroud M. et al., 1995; Kirham F., Hogan A., 2004; Lanthier S. et al., 2000, Lynch J., 2004). Проводимые исследования в Южном Административном Округе Москвы в период с 1997 по 2004 годы выявило распространённость мозгового инсульта у детей – 6,94 случая на 100 000 детского населения в год (Зыков В.П., Черкасов В.Г. и др., 2005).
, 2005; Giroud M. et al., 1995; Kirham F., Hogan A., 2004; Lanthier S. et al., 2000, Lynch J., 2004). Проводимые исследования в Южном Административном Округе Москвы в период с 1997 по 2004 годы выявило распространённость мозгового инсульта у детей – 6,94 случая на 100 000 детского населения в год (Зыков В.П., Черкасов В.Г. и др., 2005).
Интересным представляется фактор риска по полу и возрасту. Дело в том, что атеросклеротические изменения сосудистой системы начинаются уже в детском возрасте! Так по данным А.М.Вихерта с соавт. (1981) фиброзные бляшки в левой нисходящей сердечной артерии наблюдаются в возрасте 10-19 лет в 17,8% случаев, 20-29 лет – 45,7%, 30-39 лет – 78, 6%, 40-49 лет – 93% случаев! Ишемическая болезнь сердца (ИБС) до 50 лет у женщин отмечается в 3-4 раза реже, чем у мужчин, однако, после менопаузы это соотношение постепенно выравнивается. И после 60 лет соотношение случаев инфарктов сердца и инсультов у мужчин и женщин становится равным.
Однако самым главным фактором в развитии атеросклероза является гиперхолистеринемия, что подтверждается выявлением атеросклероза у детей с наследственной гиперхолинестеремией! Ведь у детей нет других фактор риска. Они не курят, подвижны, нет повышенного артериального давления, избыточной массы тела и сахарного диабета, кроме повышения концентрации холестерина. Да, да уважаемые читатели. У детей встречается атеросклероз. И атеросклероз неукоснительно молодеет. Интересно, что кроме семейной гиперхолистеринемии, обнаружение повышения холестерина у детей, наблюдается при ряде других наследственных заболеваниях. Например, при синдроме Вильямса. При этом синдроме у ребенка с рождения отмечается повышенное содержание в крови холестерина, которое самостоятельно проходит к 2 годам жизни.
Они не курят, подвижны, нет повышенного артериального давления, избыточной массы тела и сахарного диабета, кроме повышения концентрации холестерина. Да, да уважаемые читатели. У детей встречается атеросклероз. И атеросклероз неукоснительно молодеет. Интересно, что кроме семейной гиперхолистеринемии, обнаружение повышения холестерина у детей, наблюдается при ряде других наследственных заболеваниях. Например, при синдроме Вильямса. При этом синдроме у ребенка с рождения отмечается повышенное содержание в крови холестерина, которое самостоятельно проходит к 2 годам жизни.
Способы нормализации холестерина и других липидов
Нормализация уровня холестерина и других компонентов липидного профиля, должна проводиться комплексно и под контролем врача. Неслучайно в некоторых клиниках Москвы имеются кабинеты дислипидемии. Это очень помогает в работе неврологам, кардиологам и терапевтам.
Диета
Диета должна заключать в себя два компонента:
-
Максимальное снижение приема в пище продуктов с высоким содержанием холестерина (см. табл.№1). Прием в пищу диетического мяса – кролик, индейка; обезжиренных молочных продуктов. Хорошо заменить молочные продукты (творог, сыр) на соевые. Снижение общей калорийности пищи, особенно если есть избыточная масса тела. Принимать с пищей не более 300 мг холестерина в сутки см таблицу
табл.№1). Прием в пищу диетического мяса – кролик, индейка; обезжиренных молочных продуктов. Хорошо заменить молочные продукты (творог, сыр) на соевые. Снижение общей калорийности пищи, особенно если есть избыточная масса тела. Принимать с пищей не более 300 мг холестерина в сутки см таблицу -
Прием в пищу продуктов с природными липотропными свойствами, т.е. благодаря содержанию в этих продуктах полиненасыщенных жирных кислот, происходит снижение ХС. К ним относятся растительные масла: льняное, кукурузное, тыквенное, оливковое, грецкого ореха. Другие растительные масла не имеет такого липотропного эффекта. Постепенно заменяйте сливочное масло этими растительными маслами и полностью перейдите на прием и использование в приготовлении пищи только этих масел. Рекомендую употреблять в пищу жирную рыбу сортов: скумбрия, сельдь, сардины, тунец, палтус.
Многие морепродукты содержат холестерин, но из-за содержания в жирных сортах рыбы полиненасыщенных жирных кислот омега-3, это способствует разрушению и выведению холестерина.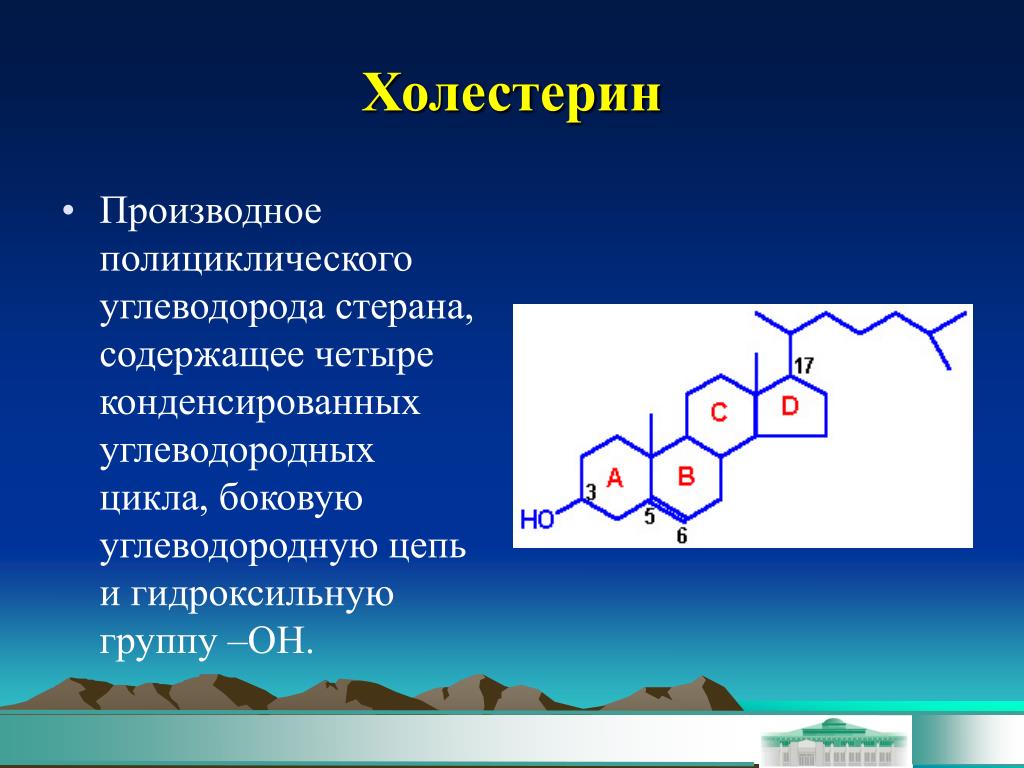 В таких морепродуктах, как креветки, кальмары, осьминоги, где нет жира и соответственно омега-3, много холестерина, который попадает в кровь при употреблении этих продуктов в пищу. Прием рыбьего жира снижает уровень ХС и триглицеридов. Так по данным В.Е.Рhillipson et al. (1985), уровень общего ХС и триглицеридов снизился соответственно на 27% и 64%, при применении рыбьего жира.
В таких морепродуктах, как креветки, кальмары, осьминоги, где нет жира и соответственно омега-3, много холестерина, который попадает в кровь при употреблении этих продуктов в пищу. Прием рыбьего жира снижает уровень ХС и триглицеридов. Так по данным В.Е.Рhillipson et al. (1985), уровень общего ХС и триглицеридов снизился соответственно на 27% и 64%, при применении рыбьего жира.
Помню, как в детском саду меня насильно заставляли пить рыбий жир. Конечно, не для профилактики атеросклероза, по всей видимости, для профилактики рахита. Его отвратительный запах и вкус, чувствую и сейчас при одном упоминании: «рыбий жир». Хорошо, что сейчас рыбий жир выпускают в капсулах. Благоприятное действие на липидный обмен обусловлено входящими в состав рыбьего жира полиненасыщенными жирными кислотами класса омега-3. Кроме рыбьего жира, выпускают и препараты содержащие омега-3.
К разговору об употреблении алкогольных напитков, как средства снижающего холестерин. Несомненно, прием алкоголя не даёт снижение холестерина. И более того алкоголь раздражает печень, приводит к жировому гепатозу и развитию цирроза. Прием красного натурального сухого вина, способствует улучшению липидного профиля из-за содержащихся в кожуре и косточках винограда особых веществ. Однако надо помнить, что прием красного сухого вина должен быть не более 150 мл в сутки! Часто под предлогом оздоровления люди пьют алкогольные напитки, не соблюдая предложенной дозировки.
И более того алкоголь раздражает печень, приводит к жировому гепатозу и развитию цирроза. Прием красного натурального сухого вина, способствует улучшению липидного профиля из-за содержащихся в кожуре и косточках винограда особых веществ. Однако надо помнить, что прием красного сухого вина должен быть не более 150 мл в сутки! Часто под предлогом оздоровления люди пьют алкогольные напитки, не соблюдая предложенной дозировки.
Помните, что даже самой жесточайшей диетой можно снизить содержание общего холестерина на 15 – 20%. Напомню, что основное количество холестерина синтезируется печенью.
По данным Британской Диетической Ассоциации по витаминам и пищевым добавкам – нет данных, что прием витаминов, антиоксидантов и других пищевых добавок способствует профилактике и лечению атеросклероза. Однако по данным канадских ученых низко-жировая диета, богатая растительными стиролами и пищевыми волокнами, может снижать уровень липопротеидов низкой плотности (Journal of the American Medical Association, 2005).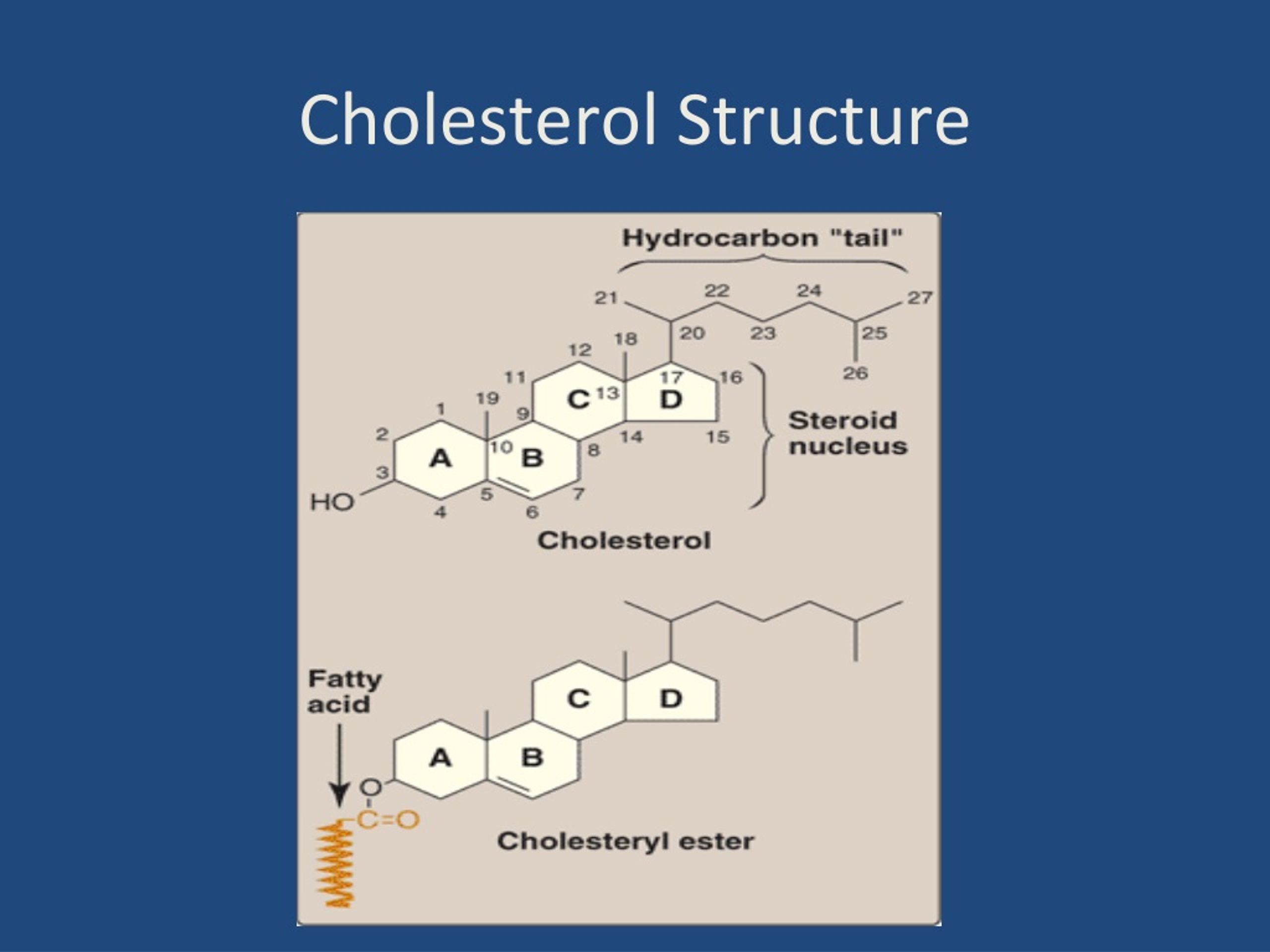 Поэтому я приведу ряд растительных препаратов для комплексного лечения гиперхолистеринемии и атеросклероза.
Поэтому я приведу ряд растительных препаратов для комплексного лечения гиперхолистеринемии и атеросклероза.
Сбор: плоды боярышника кроваво-красного – 15 гр., плоды аронии черноплодной – 15 гр., плоды земляники лесной – 15 гр. Две столовые ложки сбора залить 500 мл воды, нагреть на кипящей водяной бане 30 минут, охладить 10 минут, процедить и довести водой количество отвара до первоначального объема. Принимать по 100 мл 3 – 4 раза в день.
Теперь немного поговорим о чесноке, и мифе о том, что он влияет на снижение холестерина. В 1972 году экспедиция «Юнеско» нашла в Тибетском монастыре глиняные таблички с таинственными рецептами народной медицины. Их удалось расшифровать. Там было написано следующее: «очищает организм от жирных и известковых отложений, резко улучшает общий обмен веществ в организме, в результате чего все сосуды становятся эластичными. Благодаря этому предупреждается стенокардия, инфаркт миокарда, склероз, образование различных опухолей, исчезают головные боли, шум в голове, восстанавливается зрение.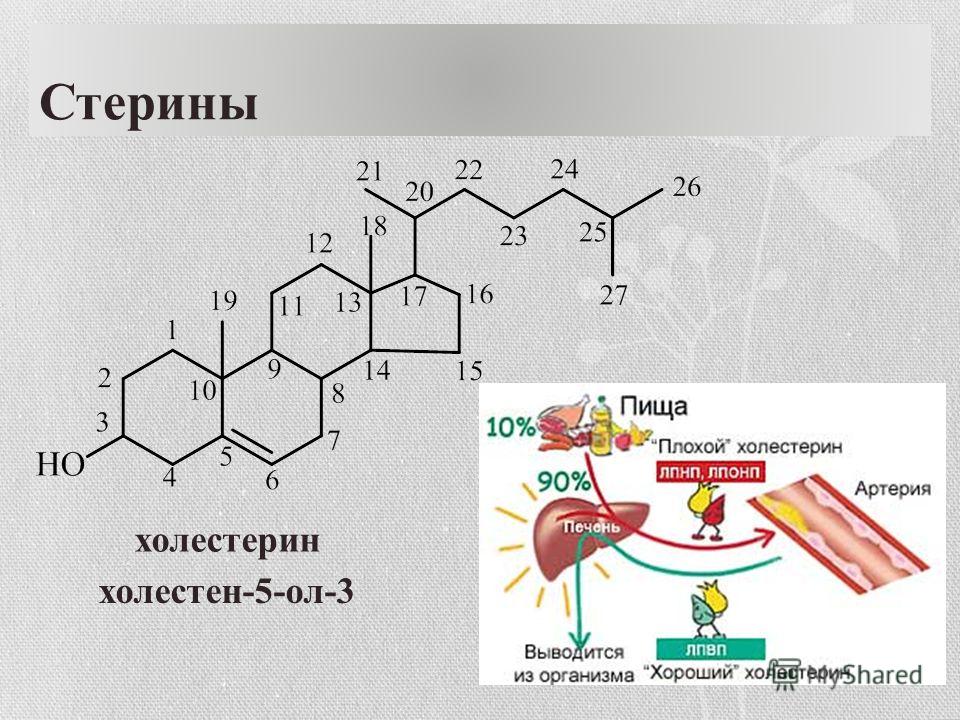 При точном и осмысленном выполнении лечения полностью омолаживается организм человека». В конце 70-х годов ХХ века этот рецепт, чеснока настоянного на спирте, обошел все научно-популярные издания Советского Союза. Многие люди применяли его без видимой положительной динамики. В настоящее время он представляет интерес с позиций изучения истории медицины. Хотя и в настоящее время находятся последователи этого рецепта. В моей врачебной практике то же встречались пациенты, которые выполняли всё строго в соответствии с инструкцией, но без результатов.
При точном и осмысленном выполнении лечения полностью омолаживается организм человека». В конце 70-х годов ХХ века этот рецепт, чеснока настоянного на спирте, обошел все научно-популярные издания Советского Союза. Многие люди применяли его без видимой положительной динамики. В настоящее время он представляет интерес с позиций изучения истории медицины. Хотя и в настоящее время находятся последователи этого рецепта. В моей врачебной практике то же встречались пациенты, которые выполняли всё строго в соответствии с инструкцией, но без результатов.
Интересно, что и в русской народной медицине есть данные о чесноке, как об омолаживающем средстве. Чеснок является сильнейшим биостимулятором. Он помогает при дисбактериозе, астении (вялость, слабость, утомляемость), глистной инвазии. Не случайно, что кришнаиты (последователи одной из индийских религий) не употребляют чеснок наряду с алкогольными напитками и др. веществами. Так как этот стимулятор будет отвлекать от духовного осознания постулатов Кришнаизма, а значит «просветления».
Несомненным отрицательным свойством чеснока является его резкий специфический запах. Сейчас продают в аптечной сети вытяжку из чеснока в специальных капсулах. Следует помнить, что применение чеснока противопоказано лицам с заболеваниями желудочно-кишечного тракта (язвенная болезнь, панкреатит и др.). Он обладает сильным раздражающим действием.
Существуют продукты, снижающие уровень холестерина в организме и способствующие его выведению. К ним относятся: овсяные хлопья, яблоки, слива, различные ягоды, бобовые (фасоль, горох), рис (особенно бурый). Все они содержат растворимую клетчатку (пектин, клейковину) и при варке образуют желеобразную массу. Хорошо в пищу употреблять орехи. А так же пить зеленый чай. А если при заваривании зеленого чая Вы добавите кардамон, то будет очень интересный вкус, и полезно. Зелёный чай содержит флавониды, которые укрепляют стенки сосудов и обладают антиоксидантным свойством. Флавониды так же содержатся в шиповнике, ягодах черной смородины, черноплодной рябине, лимонах. И эти продукты богаты витамином С, что так же очень полезно пациентам с гиперхолистеринемией и атеросклерозом.
И эти продукты богаты витамином С, что так же очень полезно пациентам с гиперхолистеринемией и атеросклерозом.
Полезны при атеросклерозе соки из картофеля, свеклы, моркови, арбуза, капусты, тыквы. Хорошо в пищу принимать морскую капусту. Для вашего удобства составлена таблица.
Общие советы по диете:
-
Яичные белки не содержат холестерина, поэтому заменяйте ими цельные яйца в рецептах (каждому целому яйцу добавляйте 2 белка). -
При приготовлении супа охладите мясной бульон и снимите слой застывшего жира. При приготовлении срежьте жир с мяса и удалите кожу птицы. -
Избегайте жареной пищи. -
Сочетайте мясные блюда с овощами или макаронами. -
Заправляйте овощные салаты и закуски лимонным соком, травами, специями (кардамон, сельдерей, петрушка, карри, чеснок и др.). -
Ограничьте использование майонеза, жирных соусов, кетчупа. -
Если Вам хочется сладкого, лучше всего Вам подойдет в таких ситуациях овсяное печенье или фруктовое мороженое.
Медикаментозное лечение гиперхолестеринемии и атеросклероза
Медикаментозное лечение должно назначаться врачом в зависимости от вашего индивидуального липидного профиля плазмы крови, ваших сопутствующих заболеваний: заболеваний печени, больны ли Вы сахарным диабетом или гипертонической болезнью и др. Нельзя принимать медикаменты по совету родственников, друзей и знакомых. Если определенный препарат помог вашему соседу, то это не значит, что он поможет Вам. Потому что у Вас уникальный организм, собственное течение заболевания и свои сопутствующие болезни. Однако медикаментозную терапию можно описать в общих принципах, без указания названия препаратов. (Не буду заниматься рекламой отдельных медикаментов).
Универсального средства для снижения холестерина и нормализации липидного статуса, пока не существует. Можно выделить две основные группы: средства, снижающие ХС и препараты, уменьшающие уровень триглицеридов. В последние годы всё шире используют так называемые фибраты и статины.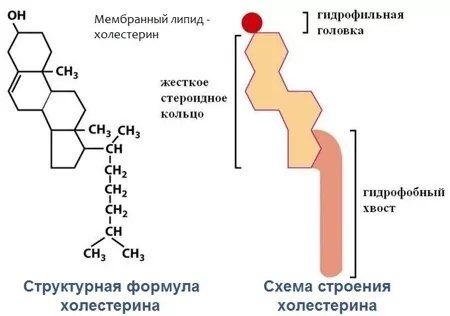 Они в основном тормозят синтез печёночного ХС. Таким образом, воздействуя на печень, что приводит в ряде случаев, даже к токсическому воздействию на печень. Однако фармацевтическая промышленность не стоит на месте, и появляются новые статины, не оказывающие токсического действия на печень. И при использовании статинов, конечно надо соблюдать диету, потому что 30 – 35 % ХС попадает с пищей. Статины улучшают функцию эндотелия и воздействуют на атеросклеротическую бляшку (Boneti P.O. et al. Europ.Heart J., 2003). Еще ряд трудностей, которые не приводят к массовому применению этих препаратов, то, что они дорогостоящие и действуют на период применения. И необходимо практически пожизненно принимать эти препараты. Это может привести к определенному воздействию на функцию печени, и в редких случаях, токсического эффекта от применения статинов. При отсутствии эффектов от проводимого лечения, в последние десятилетия проводят плазмаферез. В некоторых случаях хирургическое лечение.
Они в основном тормозят синтез печёночного ХС. Таким образом, воздействуя на печень, что приводит в ряде случаев, даже к токсическому воздействию на печень. Однако фармацевтическая промышленность не стоит на месте, и появляются новые статины, не оказывающие токсического действия на печень. И при использовании статинов, конечно надо соблюдать диету, потому что 30 – 35 % ХС попадает с пищей. Статины улучшают функцию эндотелия и воздействуют на атеросклеротическую бляшку (Boneti P.O. et al. Europ.Heart J., 2003). Еще ряд трудностей, которые не приводят к массовому применению этих препаратов, то, что они дорогостоящие и действуют на период применения. И необходимо практически пожизненно принимать эти препараты. Это может привести к определенному воздействию на функцию печени, и в редких случаях, токсического эффекта от применения статинов. При отсутствии эффектов от проводимого лечения, в последние десятилетия проводят плазмаферез. В некоторых случаях хирургическое лечение.
Профилактика гиперхолестеринемии и атеросклероза
Профилактика должна включать отказ от вредных привычек, правильное питание, нормализации труда и отдыха, систематическую двигательную активность.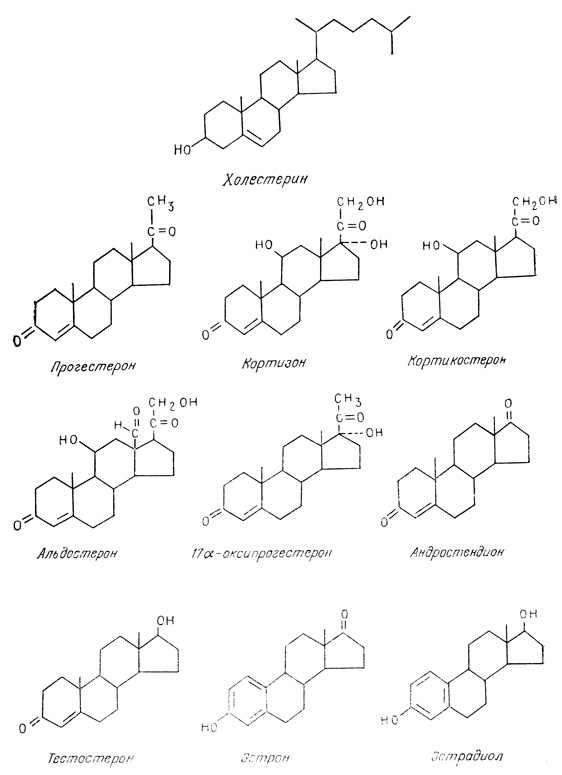 Говоря о двигательной активности, надо сказать, что чрезмерный физический труд и очень большие нагрузки, наоборот способствуют повышению уровня ХС. Все нужно делать без фанатизма.
Говоря о двигательной активности, надо сказать, что чрезмерный физический труд и очень большие нагрузки, наоборот способствуют повышению уровня ХС. Все нужно делать без фанатизма.
Необходимо контролировать и нормализовать артериальное давление. Следить за уровнем сахара в крови и проводить постоянное лечение, если у Вас имеются такие отклонения.
Говоря о профилактике атеросклероза, отдельного внимания заслуживает феномен «пенсионерского банкротства». Как известно, он представляет ухудшение самочувствия и обострение заболевания у людей, ведущих активный, а иногда и напряженный образ жизни и внезапно его прервавших в связи с уходом на пенсию. Резкие изменения жизненного стереотипа, могут отрицательно влиять на многие функции, в том числе и усиливать развитие атеросклероза (Кухтевич И. И., 1998). Поэтому, очень важно, чтобы при выходе на пенсию, человек не чувствовал свою ненужность, не значимость. Надо чтобы пенсионер вел трудовую деятельность, но уже у себя дома.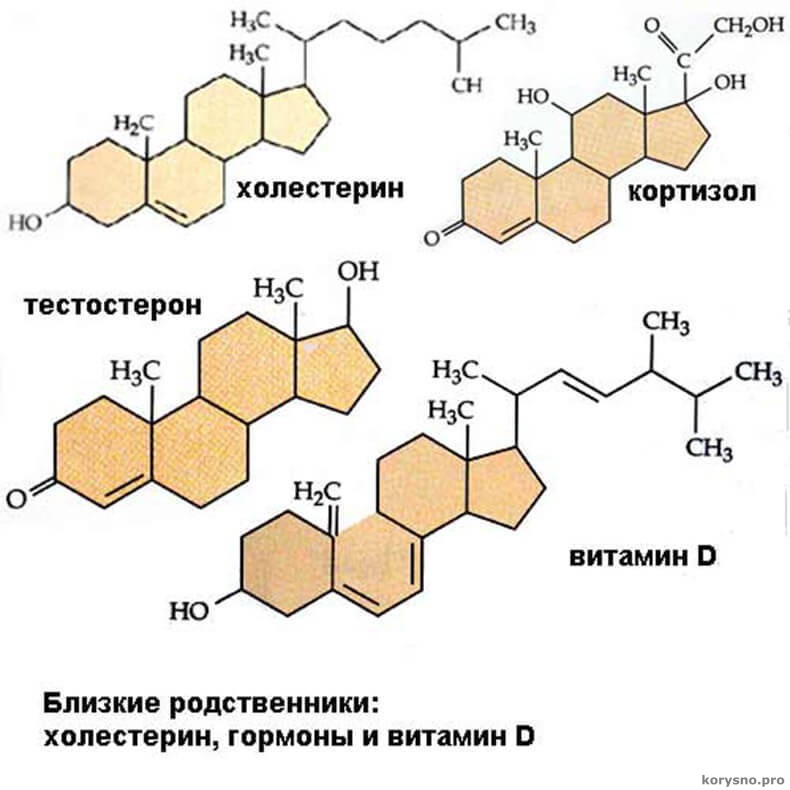 Может быть, более усиленно занялся своим хобби: что-то мастерил. У меня есть пациентка, которая многие годы пишет книгу воспоминаний. У нее множество болезней и проблем, но занятие любимым и интересным делом ей помогает справляться с недугами. Ей недавно исполнился 81 год, а она в здравом уме и памяти.
Может быть, более усиленно занялся своим хобби: что-то мастерил. У меня есть пациентка, которая многие годы пишет книгу воспоминаний. У нее множество болезней и проблем, но занятие любимым и интересным делом ей помогает справляться с недугами. Ей недавно исполнился 81 год, а она в здравом уме и памяти.
Нужно подходить комплексно к своему оздоровлению. Эффективность профилактических и лечебных мероприятий возрастает, если Вы такие мероприятия проводите совместно с врачом.
Проводите профилактику гиперхолестеринемии и атеросклероза. Чем раньше Вы начнете это делать, тем будет лучше Вам и Вашим близким.
Автор: Воронов Игорь Анатольевич, детский невролог сети ПреАмбула, кандидат медицинских наук
Биохимия, холестерин — StatPearls — Книжная полка NCBI
Мика Крейг; Шива Нага С. Яррарапу; Манджари Димри.
Информация об авторе
Последнее обновление: 15 августа 2022 г.
Введение
Холестерин является структурным компонентом клеточных мембран и служит строительным блоком для синтеза различных стероидных гормонов, витамина D и желчных кислот.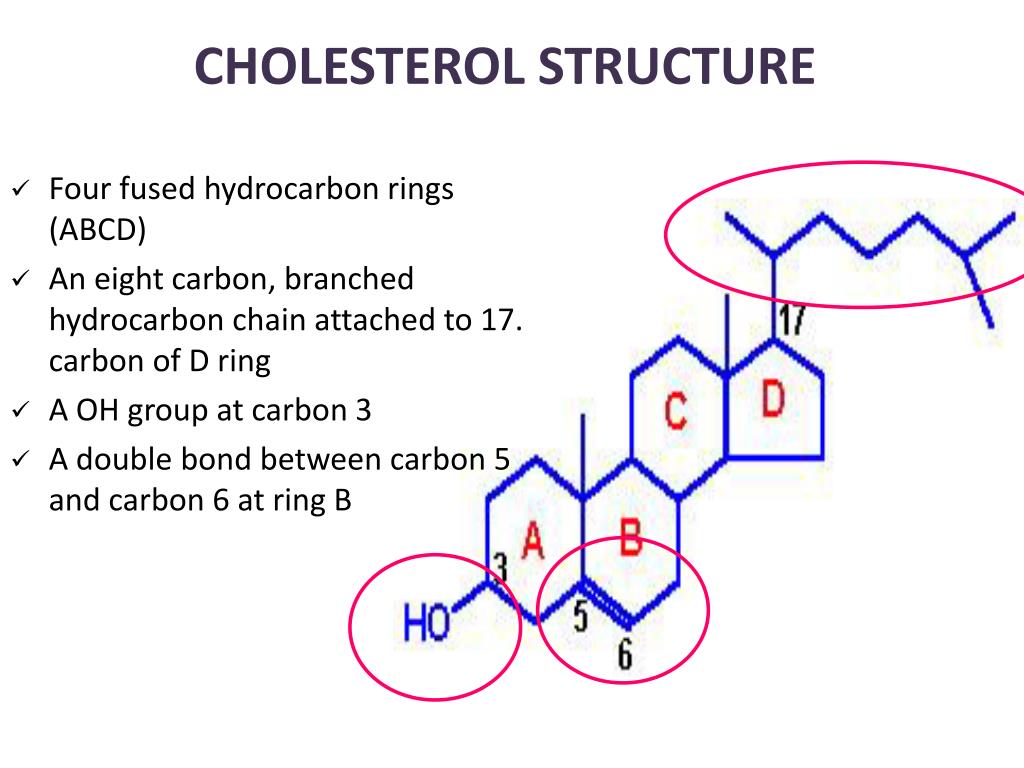 Помимо своей структурной роли, обеспечивающей стабильность и текучесть, холестерин также играет решающую роль в регулировании функции клеток.[1][2][3]
Помимо своей структурной роли, обеспечивающей стабильность и текучесть, холестерин также играет решающую роль в регулировании функции клеток.[1][2][3]
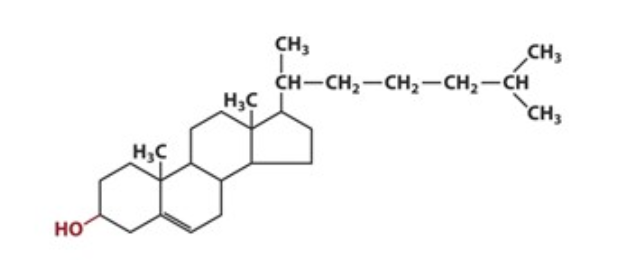
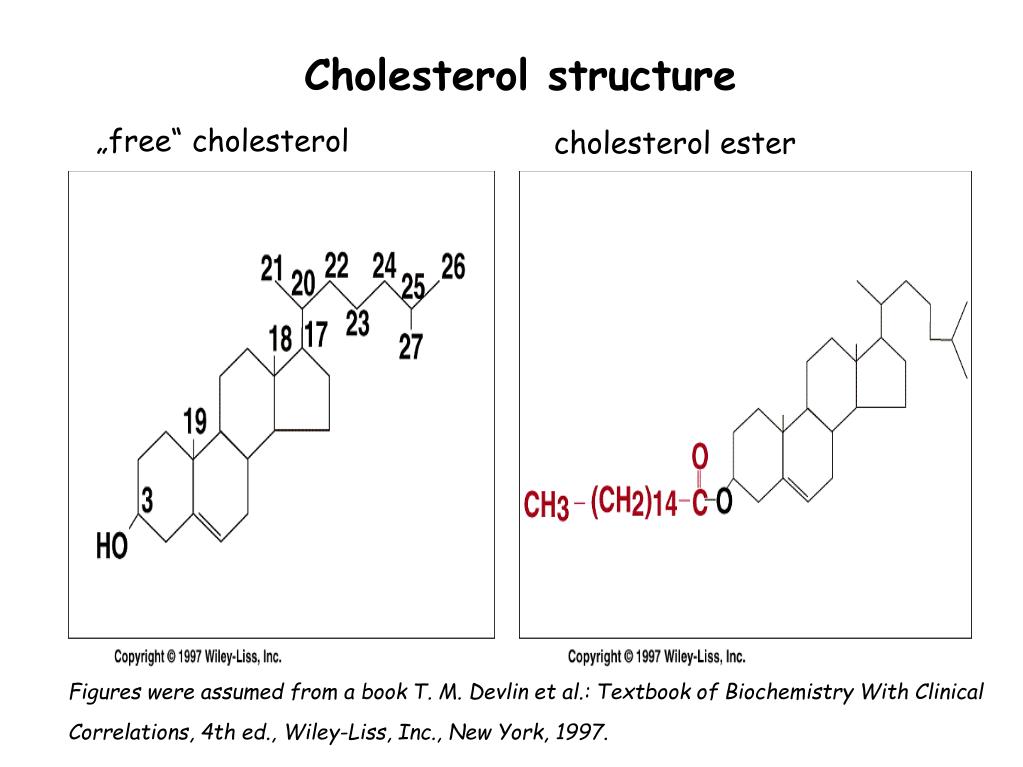
Холестерин представляет собой соединение из 27 атомов углерода с уникальной структурой с углеводородным хвостом, центральным стерольным ядром, состоящим из четырех углеводородных колец, и гидроксильной группой. Центральное стерольное ядро или кольцо характерно для всех стероидных гормонов. Углеводородный хвост и центральное кольцо неполярны и поэтому не смешиваются с водой. Поэтому холестерин (липид) упаковывается вместе с апопротеинами (белком) для того, чтобы проходить через кровообращение в виде липопротеина.
Основы
Люди могут синтезировать холестерин de novo, а также могут получать его из пищи. Синтез De Novo происходит в печени и кишечнике, на каждый орган приходится ~ 10% общего холестерина в организме. Пищевые триглицериды и холестерин упаковываются вместе с белками Аро в печени, прежде чем высвобождаются в кровоток в виде липопротеинов очень низкой плотности (ЛПОНП).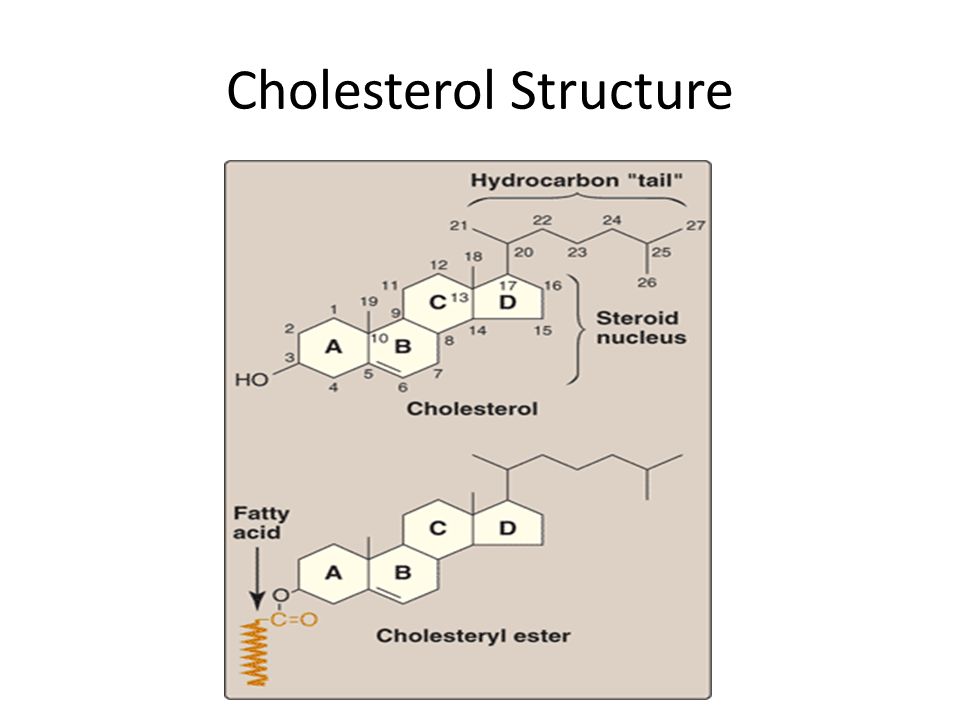 Упаковка холестерина вместе с белком Аро имеет важное значение, поскольку гидрофобная природа холестерина делает невозможным транспортировку через кровь. ЛПОНП содержат триглицериды, холестерин и фосфолипиды. Деградация триглицеридов в ЛПОНП приводит к образованию более мелких липопротеинов низкой плотности (ЛПНП), богатых холестерином.[4] Богатые холестерином липопротеины низкой плотности (ЛПНП) перемещаются по кровотоку. Они доставляются в периферические ткани, где ЛПНП распознаются рецепторами ЛПНП на клеточных мембранах и подвергаются эндоцитозу посредством эндоцитоза, опосредованного рецепторами.[5] Помимо ЛПНП, липопротеины высокой плотности (ЛПВП) переносят холестерин из периферических тканей в печень по механизму обратного транспорта, чтобы избавиться от любого избытка холестерина.[6]
Упаковка холестерина вместе с белком Аро имеет важное значение, поскольку гидрофобная природа холестерина делает невозможным транспортировку через кровь. ЛПОНП содержат триглицериды, холестерин и фосфолипиды. Деградация триглицеридов в ЛПОНП приводит к образованию более мелких липопротеинов низкой плотности (ЛПНП), богатых холестерином.[4] Богатые холестерином липопротеины низкой плотности (ЛПНП) перемещаются по кровотоку. Они доставляются в периферические ткани, где ЛПНП распознаются рецепторами ЛПНП на клеточных мембранах и подвергаются эндоцитозу посредством эндоцитоза, опосредованного рецепторами.[5] Помимо ЛПНП, липопротеины высокой плотности (ЛПВП) переносят холестерин из периферических тканей в печень по механизму обратного транспорта, чтобы избавиться от любого избытка холестерина.[6]
Клеточный
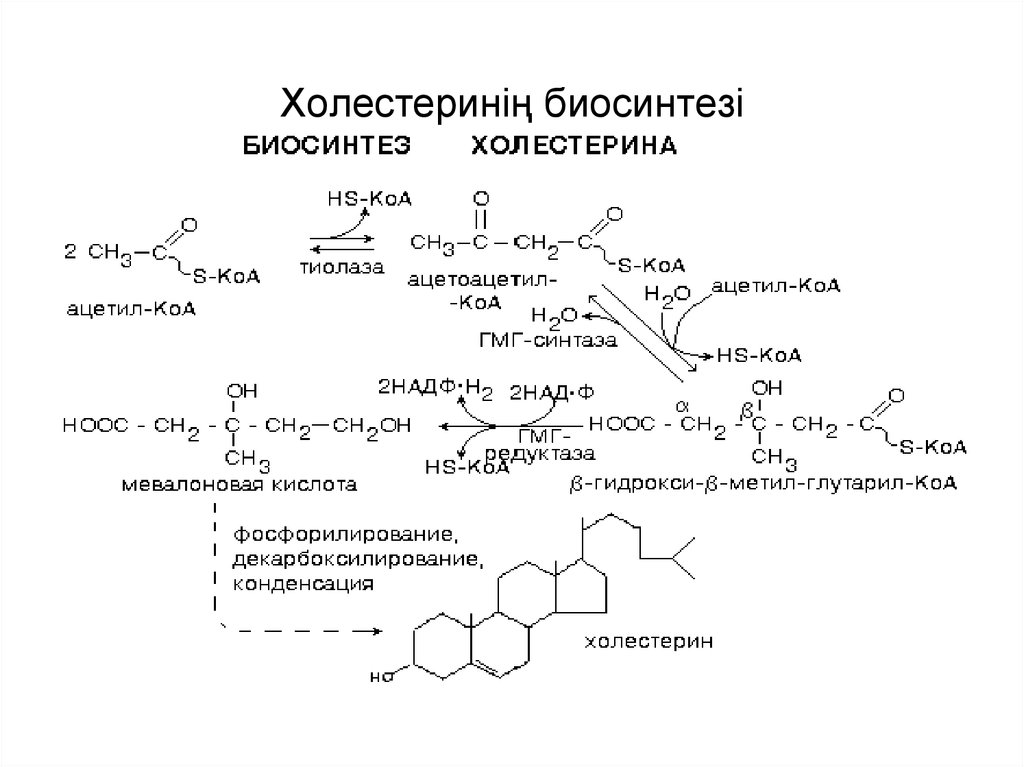
Хотя все клетки могут синтезировать холестерин в небольшой степени, печень является основным местом синтеза холестерина. Синтез холестерина происходит в цитоплазме печени и требует ферментов в цитоплазме и гладком эндоплазматическом ретикулуме (ГЭР). Первый этап биосинтеза холестерина включает конденсацию 2 молекул ацетил-КоА с образованием ацетоацетил-КоА. Затем цитозольный фермент ГМГ-КоА-синтаза добавляет третью молекулу ацетил-КоА к ацетоацетил-КоА, образуя шестиуглеродное соединение, называемое 3-гидрокси-3-метилглутарилкоэнзимом А (ГМГ-КоА). Изофермент HMG-CoA-синтазы в митохондриях катализирует реакцию ограничения скорости кетогенеза. ГМГ-КоА-редуктаза, регуляторный фермент гладкого ЭР, катализирует следующий этап, который восстанавливает ГМГ-КоА до мевалоната. Синтез мевалоната является ключевым ограничивающим скорость этапом в синтезе холестерина. Ряд реакций превращает мевалонат в 3-изопентенилпирофосфат, фарнезилпирофосфат, сквален и ланостерол. Затем ланостерол проходит еще один этап19.-этапный процесс, связанный с ER, для окончательного синтеза холестерина. Конечная стадия катализируется 7-дегидрохолестеролредуктазой, которая превращает 7-дегидрохолестерол в холестерин.[7]
Первый этап биосинтеза холестерина включает конденсацию 2 молекул ацетил-КоА с образованием ацетоацетил-КоА. Затем цитозольный фермент ГМГ-КоА-синтаза добавляет третью молекулу ацетил-КоА к ацетоацетил-КоА, образуя шестиуглеродное соединение, называемое 3-гидрокси-3-метилглутарилкоэнзимом А (ГМГ-КоА). Изофермент HMG-CoA-синтазы в митохондриях катализирует реакцию ограничения скорости кетогенеза. ГМГ-КоА-редуктаза, регуляторный фермент гладкого ЭР, катализирует следующий этап, который восстанавливает ГМГ-КоА до мевалоната. Синтез мевалоната является ключевым ограничивающим скорость этапом в синтезе холестерина. Ряд реакций превращает мевалонат в 3-изопентенилпирофосфат, фарнезилпирофосфат, сквален и ланостерол. Затем ланостерол проходит еще один этап19.-этапный процесс, связанный с ER, для окончательного синтеза холестерина. Конечная стадия катализируется 7-дегидрохолестеролредуктазой, которая превращает 7-дегидрохолестерол в холестерин.[7]
Молекулярный
Синтез холестерина регулируется модуляцией ГМГ-КоА-редуктазы по различным механизмам.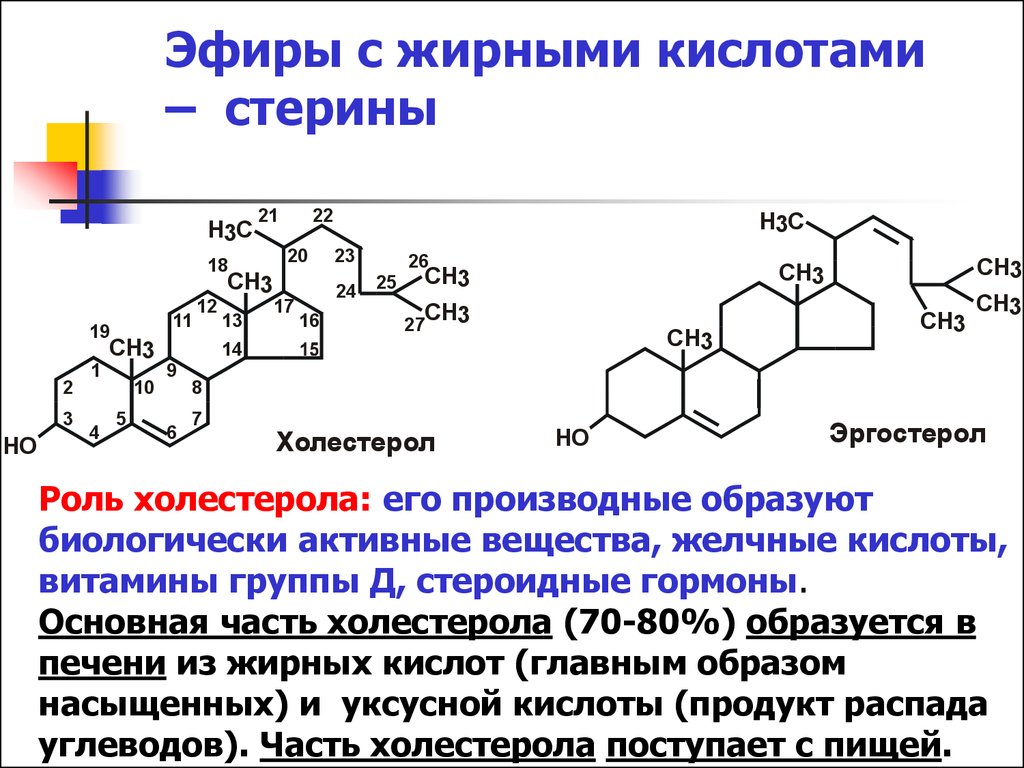 К ним относятся ковалентная модификация ферментов, ингибирование аллостерической обратной связи, влияющее на скорость реакции, гормональный контроль и транскрипционный контроль экспрессии генов.
К ним относятся ковалентная модификация ферментов, ингибирование аллостерической обратной связи, влияющее на скорость реакции, гормональный контроль и транскрипционный контроль экспрессии генов.
ГМГ-КоА-редуктаза регулируется ковалентно посредством действия аденозинмонофосфата (АМФ)-активируемой протеинкиназы (АМФК) и фосфопротеинфосфатазы, которые переключают фермент между дефосфорилированным (активным) и фосфорилированным (неактивным) состоянием. Когда доступно много холестерина, высокие уровни вызывают ингибирование обратной связи, чтобы снизить активность ГМГ-КоА-редуктазы. В состоянии сытости, при наличии достаточного количества субстрата, инсулин и тироксин вызывают активацию фермента. Контррегуляторным гормоном для кортизола, глюкокортикоидов и инсулина является глюкагон, обладающий ингибирующим действием.
Транскрипционный контроль экспрессии генов — еще один важный механизм, регулирующий ГМГ-КоА-редуктазу. Это включает в себя специальные факторы транскрипции, известные как белки, регулирующие связывание стеролов, которые присутствуют в мембранах ER.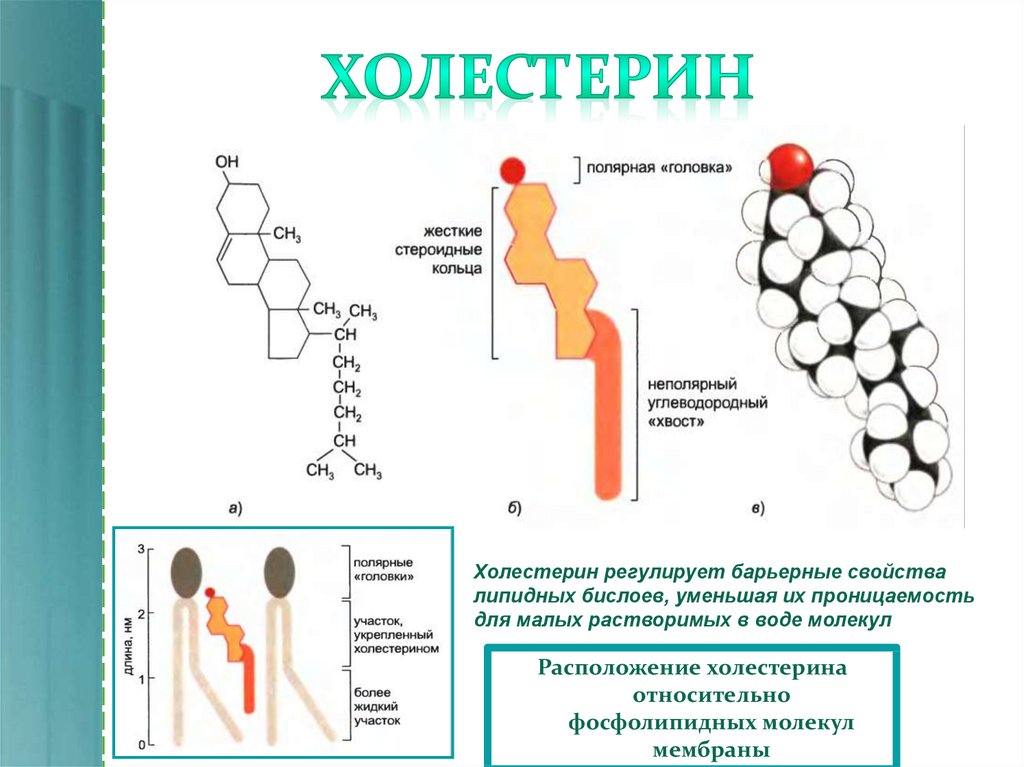 В клетках с пониженным содержанием холестерина SREBP транспортируются в комплекс Гольджи, где они подвергаются процессингу с высвобождением активного фрагмента, который проникает в ядро, чтобы связать SRE (стериновый регуляторный элемент) и активировать транскрипцию генов, кодирующих ГМГ-КоА-редуктазу и другие ферменты, участвующие в биосинтезе холестерина. Когда уровни холестерина в клетках высоки, транспорт SREBP к комплексу Гольджи блокируется, поскольку фермент связывается с другим набором белков, которые остаются в ER, называемыми «insigs» (инсулиновые сигнальные белки). Это предотвращает протеолитическое высвобождение активного фрагмента SREBP из мембран ER. Поскольку фрагмент недоступен для связывания SRE в ядре, транскрипция генов-мишеней больше не происходит, и ГМГ-КоА-редуктаза не активируется. [8]
В клетках с пониженным содержанием холестерина SREBP транспортируются в комплекс Гольджи, где они подвергаются процессингу с высвобождением активного фрагмента, который проникает в ядро, чтобы связать SRE (стериновый регуляторный элемент) и активировать транскрипцию генов, кодирующих ГМГ-КоА-редуктазу и другие ферменты, участвующие в биосинтезе холестерина. Когда уровни холестерина в клетках высоки, транспорт SREBP к комплексу Гольджи блокируется, поскольку фермент связывается с другим набором белков, которые остаются в ER, называемыми «insigs» (инсулиновые сигнальные белки). Это предотвращает протеолитическое высвобождение активного фрагмента SREBP из мембран ER. Поскольку фрагмент недоступен для связывания SRE в ядре, транскрипция генов-мишеней больше не происходит, и ГМГ-КоА-редуктаза не активируется. [8]
Функция
Холестерин выполняет несколько биологических функций и необходим для успешного клеточного гомеостаза. Он действует как предшественник желчных кислот, способствует синтезу стероидов и витамина D и играет центральную роль в поддержании жесткости и текучести клеточных мембран. [9]
[9]
Все классы стероидных гормонов, глюкокортикоидов, минералокортикоидов и половых гормонов являются производными холестерина. Синтез происходит в плаценте и яичниках (эстрогены и прогестины), яичках (тестостерон) и коре надпочечников (кортизол, альдостерон и андрогены). Начальная реакция ограничения скорости превращает холестерин в прегненолон, который затем окисляется и изомеризуется в прогестерон. Далее он модифицируется в ЭР и митохондриях в результате различных реакций гидроксилирования на другие стероидные гормоны (кортизол, андрогены и альдостерон). Альдостерон действует преимущественно на почечные канальцы, стимулируя выведение калия и поглощение натрия и воды. Его конечным эффектом является повышение артериального давления. Кортизол позволяет организму справляться со стрессом и реагировать на него за счет его влияния на промежуточный метаболизм, другими словами, усиление глюконеогенеза, воспалительных и иммунных реакций. Андрогены, особенно тестостерон, эстрогены и прогестины, отвечают за половую дифференцировку, либидо, сперматогенез и продукцию фолликулов яичниками.
Витамин D3 (холекальциферол) из кожи или пищи подвергается гидроксилированию с помощью 25-альфа-гидроксилазы с образованием 25-гидроксихолекальциферола (кальцидиола) в печени из жирорастворимых соединений с 4-кольцевой холестериновой цепью. Затем он дополнительно гидроксилируется 1-альфа-гидроксилазой до активной формы 1,25-дигидроксихолекальциферола (кальцитриола) в почках. Витамин D играет неотъемлемую роль в терминальной дифференцировке гипертрофированных хондроцитов, последующей кальцификации костного матрикса. Кроме того, он играет важную роль в гомеостазе кальция, помогает мобилизовать кальций из костей и стимулировать всасывание в кишечнике и реабсорбцию в почках.[10]
Желчь представляет собой водянистую смесь как неорганических, так и органических соединений, наиболее важными из которых являются фосфатидилхолин и конъюгированные соли/кислоты желчных кислот. Каждый день печенью секретируется от 15 до 30 граммов желчных солей/кислот, но в результате реабсорбции желчи с калом ежедневно теряется только около 0,5 грамма.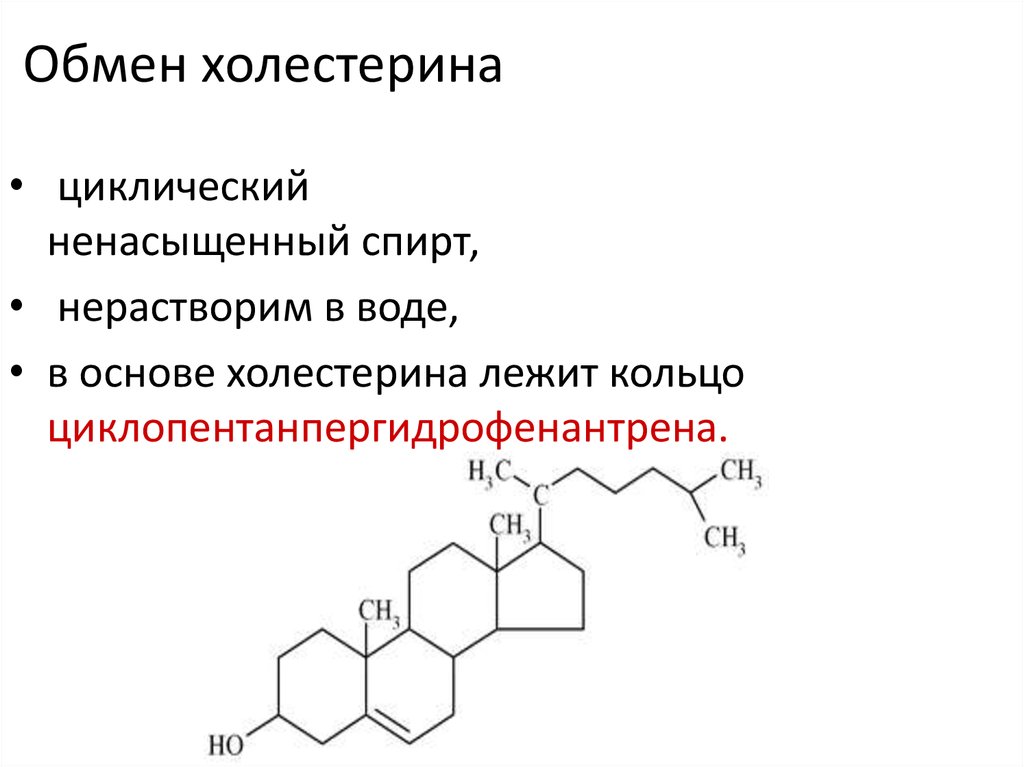 В результате, чтобы возместить потерянное количество, примерно 0,5 грамма в день синтезируется из холестерина в печени. Холестерин включен в качестве основы в синтез желчных кислот, сложный многоступенчатый процесс с участием многих органелл. Этот синтез достигает 2 целей. Во-первых, он позволяет организму выводить холестерин из организма, поскольку физиологически невозможно расщепить его, и позволяет переваривать липиды посредством эмульгирования и последующего расщепления ферментами поджелудочной железы.
В результате, чтобы возместить потерянное количество, примерно 0,5 грамма в день синтезируется из холестерина в печени. Холестерин включен в качестве основы в синтез желчных кислот, сложный многоступенчатый процесс с участием многих органелл. Этот синтез достигает 2 целей. Во-первых, он позволяет организму выводить холестерин из организма, поскольку физиологически невозможно расщепить его, и позволяет переваривать липиды посредством эмульгирования и последующего расщепления ферментами поджелудочной железы.
Клиническое значение
Хотя холестерин жизненно важен для функционирования наших клеток, его повышенный уровень может вызвать серьезные проблемы. Кроме того, он связан со многими генетическими заболеваниями, такими как желчнокаменная болезнь, а также является мишенью для многих терапевтических фармакологических препаратов.
Желчнокаменная болезнь
Образование камней в желчном пузыре происходит при дефиците желчных солей или избытке холестерина, секретируемого в желчь.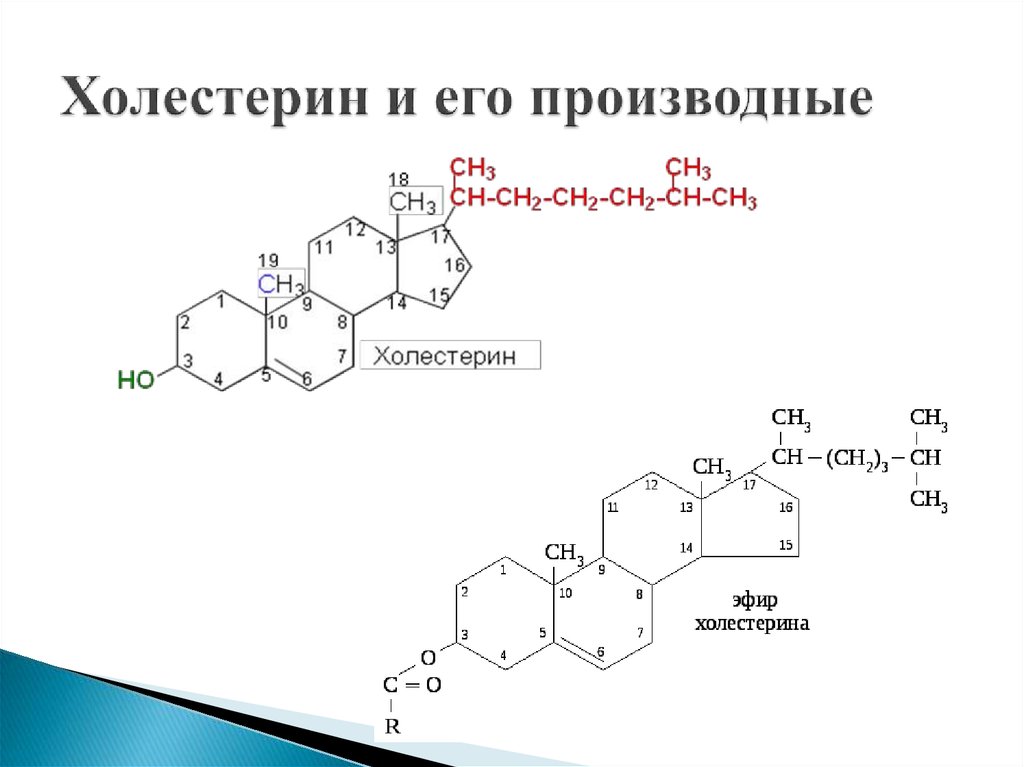 Другими словами, когда печень секретирует холестерин, должен быть надлежащий баланс желчных солей, холестерина и фосфолипидов, поскольку дисбаланс вызывает осаждение холестерина. При патологических состояниях гиперхолестеринемии часто образуются камни в желчном пузыре, приводящие к холециститу или даже восходящему холангиту. Понимание этой неустойчивой взаимосвязи привело к изобретению двух важных типов антигиперлипидемических препаратов: смол, связывающих желчные кислоты (холестирамин/колестипол/колесевелам) и ингибиторов абсорбции холестерина (эзетимиб). Первый действует, блокируя реабсорбцию желчных кислот в тонком кишечнике, что затем заставляет печень синтезировать больше желчных кислот, чтобы использовать в процессе избыток холестерина, тем самым снижая уровень холестерина в сыворотке. Эзетимиб действует аналогичным образом, блокируя всасывание холестерина в тощекишечных энтероцитах, позволяя организму принимать избыток холестерина и снова выделять его в желчь. Интересно отметить, что фибраты, другой класс антигиперлипидемических препаратов, могут вызывать желчнокаменную болезнь.
Другими словами, когда печень секретирует холестерин, должен быть надлежащий баланс желчных солей, холестерина и фосфолипидов, поскольку дисбаланс вызывает осаждение холестерина. При патологических состояниях гиперхолестеринемии часто образуются камни в желчном пузыре, приводящие к холециститу или даже восходящему холангиту. Понимание этой неустойчивой взаимосвязи привело к изобретению двух важных типов антигиперлипидемических препаратов: смол, связывающих желчные кислоты (холестирамин/колестипол/колесевелам) и ингибиторов абсорбции холестерина (эзетимиб). Первый действует, блокируя реабсорбцию желчных кислот в тонком кишечнике, что затем заставляет печень синтезировать больше желчных кислот, чтобы использовать в процессе избыток холестерина, тем самым снижая уровень холестерина в сыворотке. Эзетимиб действует аналогичным образом, блокируя всасывание холестерина в тощекишечных энтероцитах, позволяя организму принимать избыток холестерина и снова выделять его в желчь. Интересно отметить, что фибраты, другой класс антигиперлипидемических препаратов, могут вызывать желчнокаменную болезнь.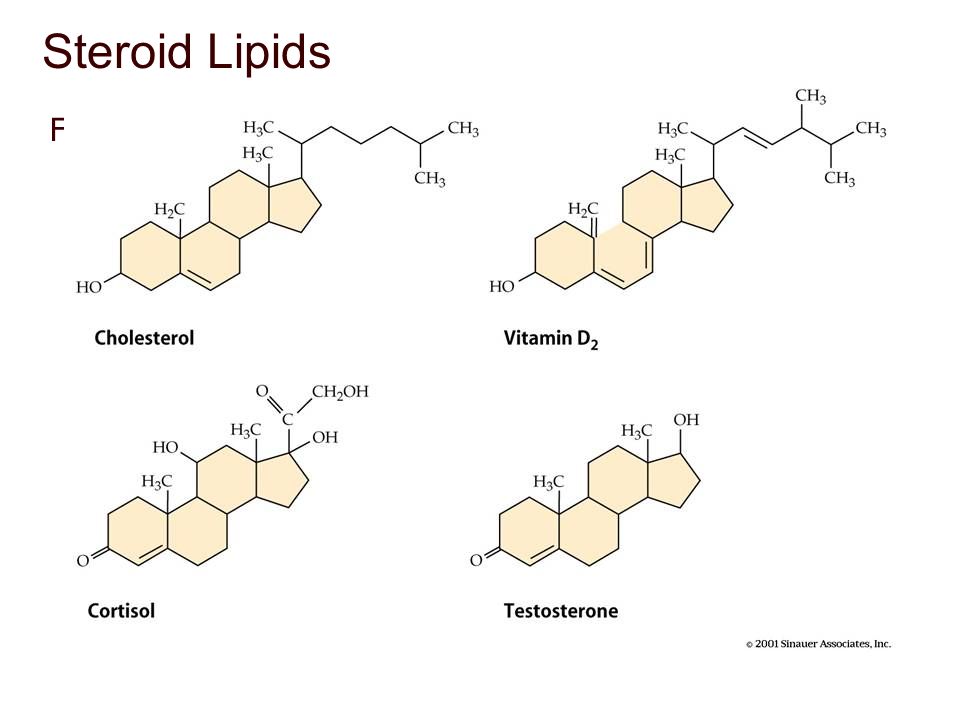 Это происходит просто за счет экскреции холестерина в желчь, и, как упоминалось ранее, если в желчи имеется избыток холестерина, он выпадает в осадок и образует камни.[11]
Это происходит просто за счет экскреции холестерина в желчь, и, как упоминалось ранее, если в желчи имеется избыток холестерина, он выпадает в осадок и образует камни.[11]
Статины
Это важный класс одобренных FDA препаратов, используемых для лечения гиперлипидемии и гиперхолестеринемии. Статины являются обратимыми конкурентными ингибиторами ГМГ-КоА-редуктазы, фермента, ограничивающего скорость синтеза холестерина. Они являются структурными аналогами HMG-CoA, субстрата для редуктазы HMG-CoA. Их действие опосредовано транскрипционным контролем экспрессии генов с помощью SREBP и повышением уровня рецепторов ЛПНП на клетках для облегчения удаления избытка ЛПНП. Когда уровень холестерина в сыворотке слишком высок, можно использовать статины, чтобы остановить синтез de novo в печени.[12]
Атеросклероз
Это результат повышенного уровня циркулирующих липопротеинов ЛПНП. ЛПНП обычно называют «плохими» липопротеинами, поскольку они несут очень высокую концентрацию холестерина. Когда уровни ЛПНП патологически высоки, ЛПНП откладываются в артериальной стенке и окисляются. Макрофаги поглощают эти окисленные частицы ЛПНП, что приводит к их трансформации, которая выглядит как пена, отсюда и название «пенистые» клетки. Сбор оксЛПНП макрофагами запускает активацию цитокинов, факторов роста, лейкоцитов и неоваскуляризацию, а также пролиферацию гладкомышечных клеток. Это приводит к образованию жировых полос и, в конечном итоге, вызывает образование атеросклеротических бляшек и, как следствие, ишемическую болезнь сердца.[13]
Когда уровни ЛПНП патологически высоки, ЛПНП откладываются в артериальной стенке и окисляются. Макрофаги поглощают эти окисленные частицы ЛПНП, что приводит к их трансформации, которая выглядит как пена, отсюда и название «пенистые» клетки. Сбор оксЛПНП макрофагами запускает активацию цитокинов, факторов роста, лейкоцитов и неоваскуляризацию, а также пролиферацию гладкомышечных клеток. Это приводит к образованию жировых полос и, в конечном итоге, вызывает образование атеросклеротических бляшек и, как следствие, ишемическую болезнь сердца.[13]
Семейная гиперхолестеринемия
Это наследственное заболевание обусловлено мутациями в определенных генах, таких как ApoB, LDLR, LDLARP1 или PCSK9, и вызывает семейную гиперхолестеринемию. Наиболее распространенным дефектом является мутация рецептора ЛПНП, при которой ЛПНП больше не может выводить ЛПНП из кровотока. Это приводит к высокому уровню холестерина в крови, который может откладываться в кровеносных сосудах, накапливаться и вызывать уплотнение артерий.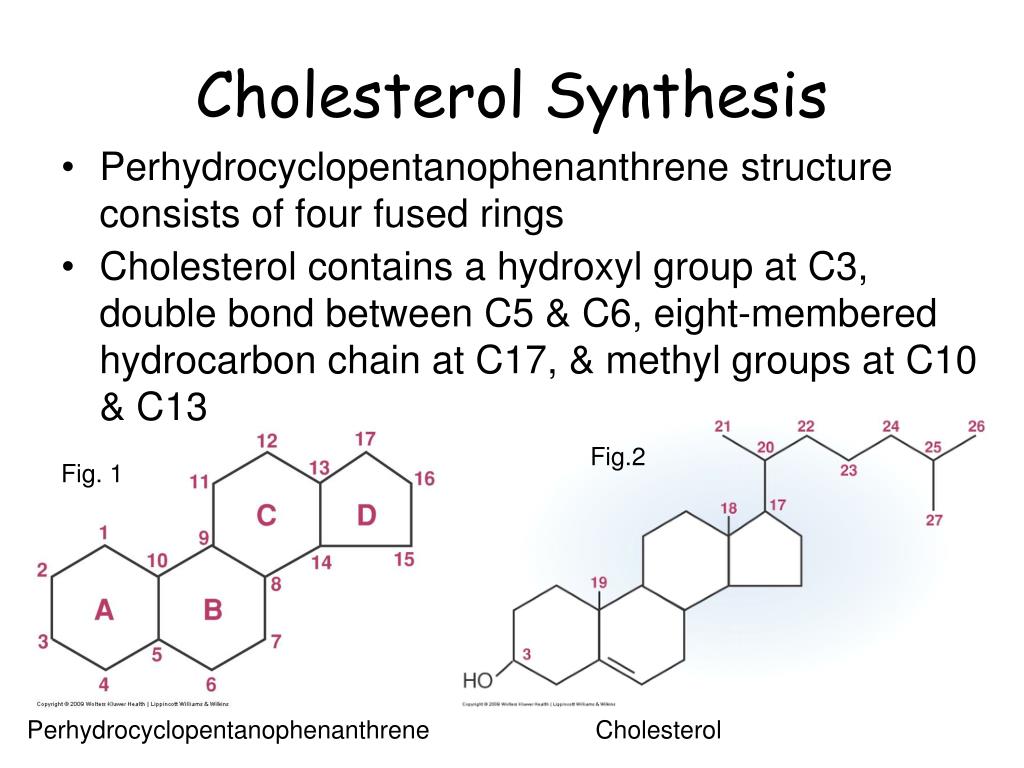 Если не лечить, избыточное накопление может вызвать ишемическую болезнь сердца.
Если не лечить, избыточное накопление может вызвать ишемическую болезнь сердца.
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Ссылки
- 1.
Рахмати-Ахмадабад С., Брум Д.Р., Ганбари-Ниаки А., Ширвани Х. Влияние упражнений на обратный транспорт холестерина: систематизированный описательный обзор исследований на животных. Жизнь наук. 2019 01 мая; 224:139-148. [PubMed: 30922848]
- 2.
Plat J, Baumgartner S, Vanmierlo T, Lütjohann D, Calkins KL, Burrin DG, Guthrie G, Thijs C, Te Velde AA, Vreugdenhil ACE, Sverdlov R, Garssen J, Воутерс К., Траутвайн Э.А., Вольфс Т.Г., ван Горп С., Малдер М.Т., Риксен Н.П., Гроен А.К., Менсинк Р.П. Растительные стеролы и станолы в области здоровья и болезней: «Последствия развития человека в растительной среде?». Прог Липид Рез. 2019Апр;74:87-102. [PubMed: 30822462]
- 3.

Дин X, Чжан В, Ли С, Ян Х. Роль метаболизма холестерина при раке. Am J Рак Res. 2019;9(2):219-227. [Бесплатная статья PMC: PMC6405981] [PubMed: 30906624]
- 4.
Kawano Y, Cohen DE. Механизмы накопления триглицеридов в печени при неалкогольной жировой болезни печени. J Гастроэнтерол. 2013 Апрель; 48 (4): 434-41. [Бесплатная статья PMC: PMC3633701] [PubMed: 23397118]
- 5.
Гольдштейн Дж.Л., Андерсон Р.Г., Браун М.С. Рецептор-опосредованный эндоцитоз и клеточное поглощение липопротеинов низкой плотности. Сиба нашел симптом. 1982;(92):77-95. [PubMed: 6129958]
- 6.
Уимет М., Барретт Т.Дж., Фишер Э.А. ЛПВП и обратный транспорт холестерина. Цирк Рез. 2019 10 мая; 124(10):1505-1518. [Бесплатная статья PMC: PMC6813799] [PubMed: 31071007]
- 7.
Гроен А.К., Блокс В.В., Веркаде Х., Койперс Ф. Взаимодействие между печенью и кишечником в контроле холестерина и энергетического гомеостаза.
 Мол Аспекты Мед. 2014 июнь;37:77-88. [В паблике: 24560594]
Мол Аспекты Мед. 2014 июнь;37:77-88. [В паблике: 24560594]- 8.
Иштван Э.С., Дейзенхофер Дж. Структурный механизм ингибирования статинами редуктазы ГМГ-КоА. Наука. 2001 г., 11 мая; 292 (5519): 1160-4. [PubMed: 11349148]
- 9.
Луо Дж., Ян Х., Сонг Б.Л. Механизмы и регуляция гомеостаза холестерина. Nat Rev Mol Cell Biol. 2020 апр;21(4):225-245. [PubMed: 31848472]
- 10.
Хассан А.Б., Хозайен Р.Ф., Алотаиби Р.А., Тайем Ю.И. Терапевтические и поддерживающие режимы приема витамина D3 у здоровых взрослых: систематический обзор. Cell Mol Biol (Нуази-ле-гранд). 2018 30 ноября; 64(14):8-14. [В паблике: 30511630]
- 11.
Ламмерт Ф., Гурусами К., Ко К.В., Микель Дж.Ф., Мендес-Санчес Н., Портинкаса П., ван Эрпекум К.Дж., ван Лаарховен К.Дж., Ван Д.К. Желчные камни. Праймеры Nat Rev Dis. 2016 28 апреля; 2:16024. [PubMed: 27121416]
- 12.
Валанти Э.К., Далакура-Карагкуни К.
 , Сануду Д. Текущие и новые подходы к лечению атеросклероза с использованием восстановленного ЛПВП-апоА-I и ЛПВП-апоЕ. J Pers Med. 2018 Oct 03;8(4) [бесплатная статья PMC: PMC6313318] [PubMed: 30282955]
, Сануду Д. Текущие и новые подходы к лечению атеросклероза с использованием восстановленного ЛПВП-апоА-I и ЛПВП-апоЕ. J Pers Med. 2018 Oct 03;8(4) [бесплатная статья PMC: PMC6313318] [PubMed: 30282955]- 13.
Мазиди М., Кацики Н., Михайлидис Д.П., Банах М. Идеальное сердечно-сосудистое здоровье, связанное с ожирением печени: результаты многоэтнического опроса. Атеросклероз. 2019 май; 284:129-135. [PubMed: 30878840]
Что это такое, функция и типы
Холестерин состоит из углерода, водорода и кислорода. Это воскообразное жирное вещество белого или светло-желтого цвета.
Природа атомов означает, что холестерин не может хорошо смешиваться с водой, то есть он не может перемещаться по кровотоку, если он не соединяется с белками. Сочетание белков с холестерином называется липопротеинами.
Холестерин выполняет несколько функций. Это важный компонент клеточной мембраны, и организм использует его для производства солей желчных кислот, витамина D и гормонов, таких как эстроген и тестостерон.
Узнайте больше о структуре холестерина, его типах и функциях.
Холестерин — воскообразное жироподобное вещество, которое:
- имеет белый или бледно-желтый цвет
- почти не имеет запаха
- имеет скорее твердую, чем жидкую консистенцию
Холестерин необходим организму для поддержания здоровья человека, но только в ограниченных количествах.
Хотя печень вырабатывает собственный холестерин, люди также могут потреблять его с продуктами животного происхождения, такими как мясо, птица, рыба, яйца и молочные продукты.
Организм вырабатывает весь необходимый ему холестерин, поэтому эксперты в области здравоохранения рекомендуют употреблять в пищу как можно меньше холестерина. Исследования связывают диеты с низким содержанием холестерина с более низким риском сердечно-сосудистых заболеваний.
Химическая формула холестерина C 27 H 46 O. Это означает, что он состоит из 27 атомов углерода, 46 атомов водорода и одного атома кислорода.
Структура холестерина состоит из:
- центрального стерольного ядра из четырех углеводородных колец, которые представляют собой атомы водорода и углерода с круговым расположением
- углеводородного хвоста, цепочки атомов водорода и углерода на конце молекулы
- гидроксильная группа, которая представляет собой один атом водорода, связанный с одним атомом кислорода
Четыре углеводородных кольца соединяются в середине соединения. Углеводородный хвост присоединяется к одному концу, а гидроксильная группа — к другому.
И стериновое ядро, и углеводородный хвост не смешиваются с водой, поэтому эта структура не может перемещаться по кровотоку в одиночку. По этой причине холестерин соединяется с белками, образуя липопротеины, которые могут перемещаться по крови, чтобы достичь клеток, которые в них нуждаются.
Хотя люди обычно считают холестерин вредным, он играет несколько важных ролей, в том числе:
- Компонент клеточной мембраны: Холестерин является важной частью структуры клеточной мембраны.
 Он изменяет жидкость в мембране, что может повлиять на внутреннюю среду клетки. Это также способствует транспортировке внутри клетки.
Он изменяет жидкость в мембране, что может повлиять на внутреннюю среду клетки. Это также способствует транспортировке внутри клетки. - Вспомогательное средство для пищеварения: Холестерин является компонентом желчной соли. Пищеварительная система использует его для усвоения жирорастворимых витаминов A, D, E и K.
- Предшественник важных веществ организма: Организм использует холестерин для производства:
- витамин D, который играет важную роль в здоровье костей
- стероидные гормоны, такие как кортизол, которые помогают организму реагировать на стресс
- гормоны репродуктивной системы, такие как эстроген и тестостерон
Иммунная система и синапсы головного мозга. Это точки контакта между нервными клетками в головном мозге.
Существует два основных типа холестерина: липопротеины низкой плотности (ЛПНП) и липопротеины высокой плотности (ЛПВП). В то время как люди часто называют ЛПНП «плохим» холестерином, ЛПВП называют «хорошим» холестерином.
Большую часть холестерина в организме составляют ЛПНП. Высокий уровень ЛПНП может вызвать накопление жировых отложений, называемых бляшками, на стенках кровеносных сосудов. Со временем это может привести к сужению артерий, блокированию кровотока и увеличению риска сердечного приступа и инсульта.
Высокий уровень ЛПНП может быть результатом сочетания генетических факторов и образа жизни.
И наоборот, ЛПВП уменьшают образование бляшек в кровеносных сосудах. Он поглощает холестерин и доставляет его в печень, которая выводит его из организма.
Высокий уровень ЛПВП может снизить риск сердечного приступа и инсульта.
Структура холестерина состоит из центральной части четырех углеводородных колец, которые соединяются вместе с углеводородным хвостом на одном конце и гидроксильной группой на другом. Поскольку структура плохо смешивается с водой, белки объединяются с холестерином, образуя липопротеины, что позволяет им перемещаться по кровотоку.
В то время как холестерин выполняет основные функции, организм сам вырабатывает все, что ему нужно.
 Возникает при злоупотреблении алкоголем, некоторых вирусных заболеваниях, приёме некоторых лекарств;
Возникает при злоупотреблении алкоголем, некоторых вирусных заболеваниях, приёме некоторых лекарств; ] / гл. ред. А. М. Прохоров. — 3-е изд. — М. : Советская энциклопедия, 1969—1978.
] / гл. ред. А. М. Прохоров. — 3-е изд. — М. : Советская энциклопедия, 1969—1978.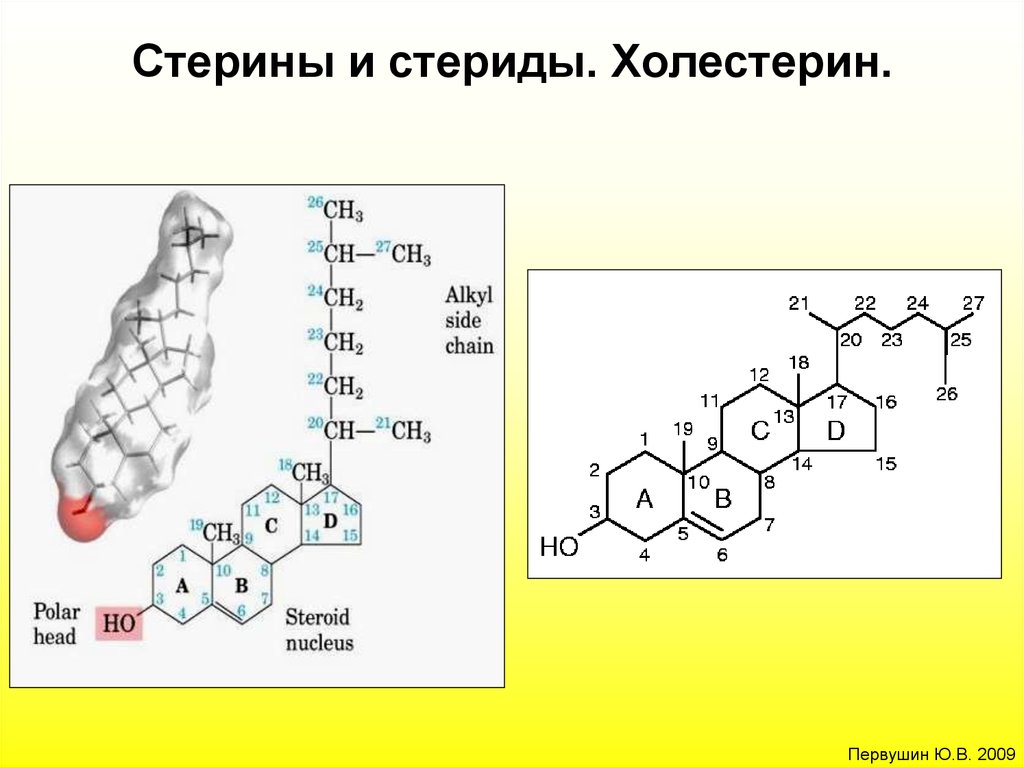 N., «Über die veränderung der Kaninchenaorta bei experimenteller cholesterinsteatose», Beiträge zur pathologischen Anatomie und zur allgemeinen Pathologie, vol. 56, pp. 379—404, 1913.
N., «Über die veränderung der Kaninchenaorta bei experimenteller cholesterinsteatose», Beiträge zur pathologischen Anatomie und zur allgemeinen Pathologie, vol. 56, pp. 379—404, 1913.
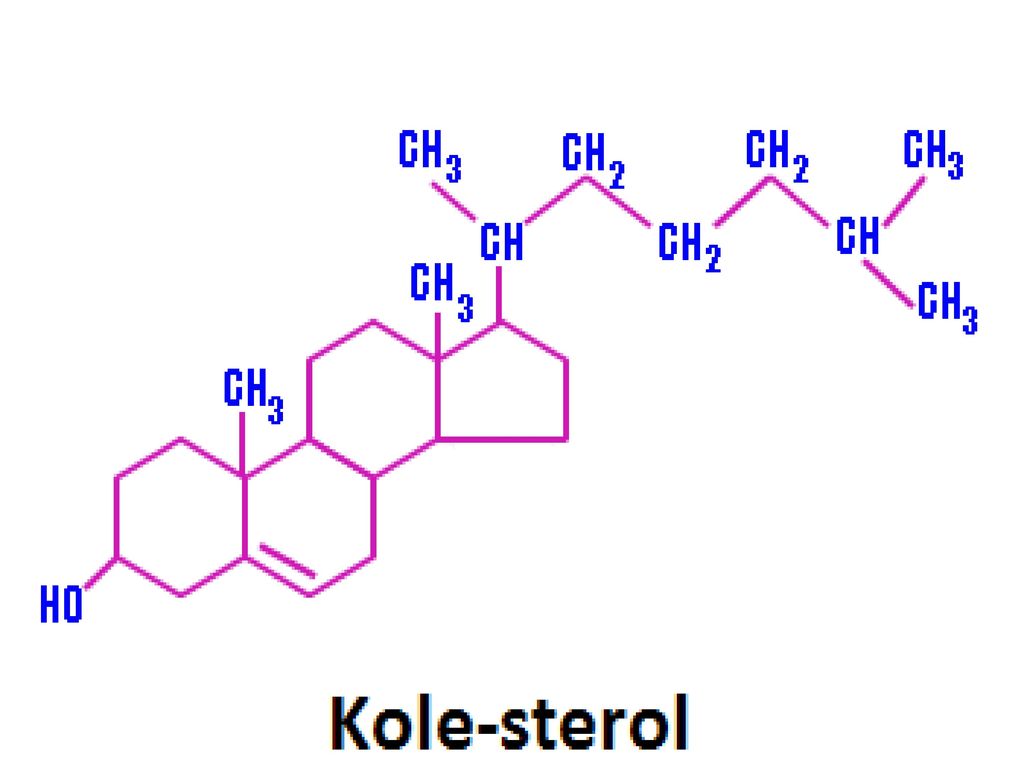 табл.№1). Прием в пищу диетического мяса – кролик, индейка; обезжиренных молочных продуктов. Хорошо заменить молочные продукты (творог, сыр) на соевые. Снижение общей калорийности пищи, особенно если есть избыточная масса тела. Принимать с пищей не более 300 мг холестерина в сутки см таблицу
табл.№1). Прием в пищу диетического мяса – кролик, индейка; обезжиренных молочных продуктов. Хорошо заменить молочные продукты (творог, сыр) на соевые. Снижение общей калорийности пищи, особенно если есть избыточная масса тела. Принимать с пищей не более 300 мг холестерина в сутки см таблицу
 , Сануду Д. Текущие и новые подходы к лечению атеросклероза с использованием восстановленного ЛПВП-апоА-I и ЛПВП-апоЕ. J Pers Med. 2018 Oct 03;8(4) [бесплатная статья PMC: PMC6313318] [PubMed: 30282955]
, Сануду Д. Текущие и новые подходы к лечению атеросклероза с использованием восстановленного ЛПВП-апоА-I и ЛПВП-апоЕ. J Pers Med. 2018 Oct 03;8(4) [бесплатная статья PMC: PMC6313318] [PubMed: 30282955]