Содержание
Как делать уколы (инъекции) в протоколе ЭКО
Процедура ЭКО в большинстве случаев требует проведения стимуляции овуляции гормональными препаратами. Они назначаются в разных лекарственных формах. Это не только таблетки, но и инъекции.
Но не всегда женщине удобно делать уколы в протоколе ЭКО в условиях клиники. Для этого нужно приехать в лечебное учреждение, чему препятствует дефицит времени, занятость на работе, большие расстояния или другие причины.
Иногда проще сделать уколы при ЭКО самой, чем ехать в клинику. Это займёт лишь несколько минут времени. Главное – знать, как это правильно сделать, чтобы не навредить здоровью и не поставить под угрозу результаты ЭКО.
Записаться на прием
Какие уколы можно делать самостоятельно?
Не все уколы перед ЭКО можно делать дома. Запрещается проводить в домашних условиях внутривенное введение препаратов. Для этого нужно либо приехать в клинику репродуктивной медицины, либо обратиться в любое лечебное учреждение по месту жительства, чтобы укол сделала медсестра.
Самостоятельно можно делать внутримышечные и подкожные инъекции. Внутримышечные уколы – в ягодицу. Подкожные – в плечо или живот.
Поговорим о том, как делать уколы. ЭКО включает применение препаратов, которые вводятся либо в живот, либо в верхний квадрант ягодиц.
Внутримышечные инъекции
Проще всего делать в домашних условиях внутримышечные инъекции. ЭКО-протокол может включать следующие препараты, которые вводятся в мышцу:
- Пергонал.
- Прегнил.
- Профази.
- Меногон.
- Хумегон.
- Диферелин депо 3,75 и 11,25 (Диферелин 0,1 вводится подкожно).
Чтобы сделать укол, нужен стерильный одноразовый шприц. Его объём должен соответствовать объёму вводимого препарата.
Вначале нужно вскрыть ампулу. Обычно это делается без всяких приспособлений, хотя некоторые ампулы требуют применения специальной пилочки. Ею делается надпил в узком месте перед тем как отломить кончик ампулы. Затем необходимо набрать в шприц раствор.
Затем необходимо набрать в шприц раствор.
Отдельно стоит сказать, как делать укол ХГЧ при ЭКО. Препарат вводится для индукции овуляции после созревания фолликулов. Также репродуктологи иногда назначают уколы ХГЧ после ЭКО для поддержания лютеиновой фазы и сохранения беременности.
Препарат ХГЧ представляет собой порошок, потому его нужно развести специальной водой для инъекций или новокаином. Для этого растворитель вводится шприцем внутрь флакона с порошком. Открывать его нельзя, нужно проколоть иглой резиновую крышку. После этого флакон встряхивают, чтобы порошок полностью растворился, и переворачивают крышкой вниз. Получившийся раствор набирают в шприц, оттягивая его поршень.
Далее осуществляется непосредственно внутримышечная инъекция. Если был приготовлен раствор из порошка, иглу необходимо сменить на новую, стерильную. Той, что прокалывалась резиновая крышечка флакона использовать для инъекции уже нельзя. После этого необходимо выпустить воздух из шприца. Для этого его нужно держать вертикально и аккуратно надавливать на поршень, пока из иглы не покажется капля жидкости.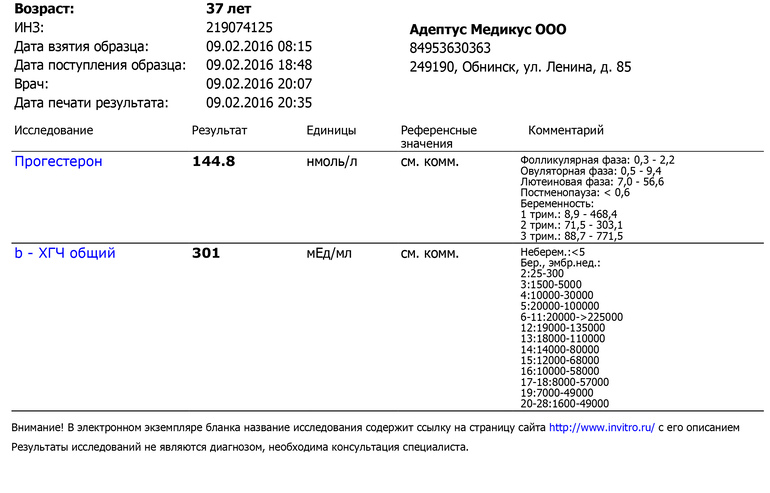
Место укола – это верхний латеральный (дальний от тела) квадрант ягодицы. Его нужно обработать ваткой, смоченной спиртом. Затем резким движением ввести иглу под прямым углом на глубину 4-6 см. Плавным надавливанием на поршень следует ввести раствор в мышцу. После этого прижать вату со спиртом к месту укола и быстрым движением вытащить иглу.
Подкожные инъекции
Уколы в живот при ЭКО тоже можно делать в домашних условиях. Существуют некоторые препараты, требующие только подкожного введения, например, Декапептил, Оргалутран, ГоналФ, Пурегон.
Их использование в домашних условиях связано с определенными сложностями, ведь не все знают, куда именно нужно делать инъекцию. Поэтому пациентам нужна подробная инструкция, как делать укол в живот при ЭКО.
Вначале нужно правильно взять шприц. Его держат правой рукой. Указательный палец должен ограничивать глубину введения иглы. Левой рукой нужно взять вату, чтобы обработать спиртом место укола. Затем кожу на животе на 5-6 см в сторону от пупка следует собрать в складку левой рукой, а правой сделать инъекцию. Игла вводится под углом 45% и проникает на глубину 1-2 см. Плавным нажатием на поршень следует ввести раствор. Затем приложить ватку со спиртом к месту укола и вытащить иглу.
Игла вводится под углом 45% и проникает на глубину 1-2 см. Плавным нажатием на поршень следует ввести раствор. Затем приложить ватку со спиртом к месту укола и вытащить иглу.
Уколы в живот перед ЭКО нужно делать каждый раз в другое место. Нельзя повторно использовать одну и ту же иглу – это может привести к развитию инфекционного процесса в подкожно-жировом слое.
Применять гормональные препараты в домашних условиях можно только по назначению врача. Только лечащий врач-репродуктолог определяет, какие уколы ЭКО нужно сделать.
Нарушение схемы может привести к снижению эффективности процедуры и воспрепятствовать наступлению беременности.
Анализ крови на ХГЧ
В отделении лабораторной диагностики ФГБУ «КДЦ с поликлиникой» вы можете сдать кровь на гормон хорионический гонадотропин (ХГЧ).
Данное исследование проводится для диагностирования беременности на ранних сроках (6–8-й день после зачатия), а также для отслеживания состояния здоровья женщины в положении и при подозрении на угрозу выкидыша или замершую беременность.
Кровь на ХГЧ необходимо сдавать на 3–5-й день задержки менструации, т.к. в 1–2-й дни задержки возможен ложноположительный результат. Забор крови производится из вены. Срок выполнения исследования – 1 день. При необходимости можно ускорить получение результата до 1–2 часов.
Вы можете записаться на прием к врачу, позвонив по телефону +7 (812) 325-00-03 или заполнив онлайн-заявку.
Поделиться:
Читайте также:
- Лабораторная диагностика
- Прейскурант. Лабораторная диагностика
- Спермограмма
- Клинический анализ крови
- Импедансный агрегометр MULTIPLAT
- Группа крови и резус-фактор
- Биохимический анализ крови
- Диагностика аллергии
Врачи отделения:
Узнать о враче
Задать вопрос
Нестеренко Екатерина Алексеевна
Заведующий клинико-диагностической лабораторией, врач клинической лабораторной диагностики высшей квалификационной категории
Показать всех специалистов
Высокотехнологичное оснащение лаборатории «КДЦ с поликлиникой» позволяет проводить полный комплекс точнейших биохимических исследований для наших пациентов: анализировать углеводный, липидный и минеральный обмен, гормоны щитовидной железы и репродуктивной системы, онкомаркеры, D-димеры, тропонины, выявлять аллергические предрасположенности, осуществлять инновационную проверку функции тромбоцитов.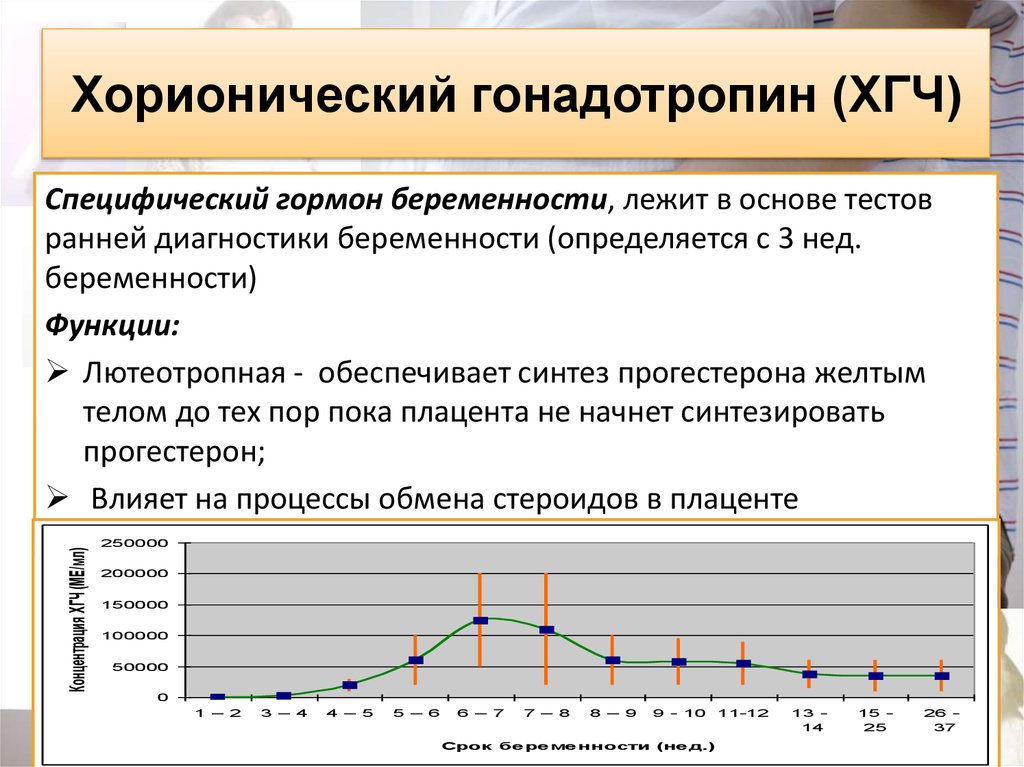
Современное оборудование экспертного класса, произведенное ведущими японскими и французскими исследовательскими компаниями в соответствии с международными стандартами, которое установлено в лабораторном центре «КДЦ», позволяет анализировать кровь пациента по 28 параметрам, в том числе отслеживать популяцию лейкоцитов и исследовать областные клетки. Автоматизированность рабочего процесса и передовая техническая база обеспечивают минимальные сроки обработки анализов: например, в течение часа можно получить результаты биохимии, гематологии, гемостаза и анализа гормонов. В отделении лабораторной диагностики центра осуществляется ежедневный внутренний контроль качества международного уровня. Мы соблюдаем все критерии комфорта и безопасности проведения исследования для пациентов: забор крови осуществляется в стерильном процедурном кабинете с помощью вакуумной системы.
Доктор Екатерина Нестеренко
Высокотехнологичное оснащение лаборатории «КДЦ с поликлиникой» позволяет проводить полный комплекс точнейших биохимических исследований для наших пациентов: анализировать углеводный, липидный и минеральный обмен, гормоны щитовидной железы и репродуктивной системы, онкомаркеры, D-димеры, тропонины, выявлять аллергические предрасположенности, осуществлять инновационную проверку функции тромбоцитов.
Современное оборудование экспертного класса, произведенное ведущими японскими и французскими исследовательскими компаниями в соответствии с международными стандартами, которое установлено в лабораторном центре «КДЦ», позволяет анализировать кровь пациента по 28 параметрам, в том числе отслеживать популяцию лейкоцитов и исследовать областные клетки. Автоматизированность рабочего процесса и передовая техническая база обеспечивают минимальные сроки обработки анализов: например, в течение часа можно получить результаты биохимии, гематологии, гемостаза и анализа гормонов. В отделении лабораторной диагностики центра осуществляется ежедневный внутренний контроль качества международного уровня. Мы соблюдаем все критерии комфорта и безопасности проведения исследования для пациентов: забор крови осуществляется в стерильном процедурном кабинете с помощью вакуумной системы.
Доктор Екатерина Нестеренко
Грамотный подход к пациенту, который существует у нас в центре, и наличие современного оборудования – медицинской эндоскопической техники, аппаратов лучевой диагностики – позволяет проводить не только точное и комплексное всестороннее обследование, но и дальнейшее эффективное лечение пациентов.
В «КДЦ с поликлиникой» проводятся уникальные процедуры, соответствующие стандартам европейской медицинской практики – МР-энтерография, КТ-виртуальная гистеросальпинография, исследования суставов с картированием хряща и прямой артрографией, МРТ сердца, а также КТ-коронарография и КТ-колонография, которые мы стали делать первыми в Петербурге.
Доктор Алла Карпенко
Грамотный подход к пациенту, который существует у нас в центре, и наличие современного оборудования – медицинской эндоскопической техники, аппаратов лучевой диагностики – позволяет проводить не только точное и комплексное всестороннее обследование, но и дальнейшее эффективное лечение пациентов.
В «КДЦ с поликлиникой» проводятся уникальные процедуры, соответствующие стандартам европейской медицинской практики – МР-энтерография, КТ-виртуальная гистеросальпинография, исследования суставов с картированием хряща и прямой артрографией, МРТ сердца, а также КТ-коронарография и КТ-колонография, которые мы стали делать первыми в Петербурге.
Доктор Алла Карпенко
Здравствуйте!
Хочу выразить ОГРОМНУЮ благодарность докторам, работающим на отделении эндоскопии! Было страшно идти на колоноскопию, но эти очень внимательные, аккуратные и деликатные люди провели процедуру абсолютно без боли, создали очень комфортную обстановку с психологической точки зрения. К сожалению, имен и фамилий не помню, но таким врачам просто УРА!
СПАСИБО
Крякова Екатерина / 22.10.10
Здравствуйте!
Хочу выразить ОГРОМНУЮ благодарность докторам, работающим на отделении эндоскопии! Было страшно идти на колоноскопию, но эти очень внимательные, аккуратные и деликатные люди провели процедуру абсолютно без боли, создали очень комфортную обстановку с психологической точки зрения. К сожалению, имен и фамилий не помню, но таким врачам просто УРА!
СПАСИБО
Крякова Екатерина / 22.10.10
Показать все отзывы
Главная
Отделения
Направления
Анализ крови на ХГЧ
Повышение частоты наступления беременности при введении ХГЧ после внутриматочной инсеминации: пилотное исследование
- Список журналов
- Репрод Биол Эндокринол
- т.
 8; 2010
8; 2010 - PMC2838901
Reprod Biol Endocrinol. 2010 г.; 8: 18.
Опубликовано онлайн 2010 2010 г. 23 февраля. DOI: 10.1186/1477-7827-8-18
, 1 , 1 и 1
АВТОРНАЯ ПРИМЕЧА
Исходная информация
В естественных циклах женщины зачаты во время полового акта в течение шестидневного периода, заканчивающегося в день овуляции. Текущая практика циклов внутриматочной инсеминации (ВМИ) заключается в проведении ВМИ через 24-36 часов после введения ХГЧ, когда овуляция уже неизбежна. В этом исследовании ХГЧ вводили после ВМИ, что больше напоминает процесс оплодотворения в естественных циклах.
Методы
Все ВМИ, выполненные с начала 2007 года, были проанализированы ретроспективно. Наш стандартный протокол заключается в проведении ВМИ через 24-32 часа после введения ХГЧ. С конца 2008 года мы начали вводить ХГЧ после ВМИ случайным образом. Основным критерием исхода был результат теста мочи на беременность. Обобщенные оценочные уравнения (GEE) использовались для выявления независимых факторов, влияющих на результат цикла.
С конца 2008 года мы начали вводить ХГЧ после ВМИ случайным образом. Основным критерием исхода был результат теста мочи на беременность. Обобщенные оценочные уравнения (GEE) использовались для выявления независимых факторов, влияющих на результат цикла.
Результаты
Анализ включал 228 циклов введения ХГЧ до и 104 цикла введения ХГЧ после ВМИ. Частота наступления беременности составила 10,9.% и 19,6 % (P = 0,040) соответственно. Независимыми факторами (ОШ, 95% ДИ), влияющими на исход цикла, были количество сперматозоидов (2,65, 1,20-5,81), количество фолликулов > 16 мм при ВМИ (2,01, 1,07-3,81) и время введения ХГЧ (2,21, 1,16-3,81). 4.19).
Заключение
Повышение частоты наступления беременности наблюдалось при введении ХГЧ после ВМИ.
Внутриматочная инсеминация (ВМИ) является распространенным методом лечения. Частота беременностей в циклах IUI со спермой партнеров варьировалась от 11,4% до 12,6% в течение 2001-2004 гг. в Европе [1], а частота многоплодных родов — от 11,2% до 13,1%. Как сообщает рабочая группа ESHRE Capri по ВМИ [1], несмотря на использование кломифена/гонадотропинов для индукции мультиовуляции и подготовки образца спермы, частота наступления беременности в циклах ВМИ не намного лучше, чем результаты, достигнутые после обычного или синхронизированного цикла. половой акт. Фактически, ВМИ не классифицируется как вспомогательная репродуктивная техника (ВРТ), несмотря на ее широкое распространение [2].
Как сообщает рабочая группа ESHRE Capri по ВМИ [1], несмотря на использование кломифена/гонадотропинов для индукции мультиовуляции и подготовки образца спермы, частота наступления беременности в циклах ВМИ не намного лучше, чем результаты, достигнутые после обычного или синхронизированного цикла. половой акт. Фактически, ВМИ не классифицируется как вспомогательная репродуктивная техника (ВРТ), несмотря на ее широкое распространение [2].
Группа семинаров ESHRE Capri хотела прояснить роль отдельных тем в эффективности лечения ВМИ. Одной из тем были сроки осеменения. Соответственно, в большинстве исследований, включенных в анализ, осеменение проводили через 32-36 часов после введения ХГЧ [1]. Однако оказывается, что среди здоровых женщин наилучшие шансы забеременеть имеют половые сношения за шесть дней до овуляции [3]. Если это относится к протоколу IUI, ХГЧ следует вводить после осеменения, а не до него. В этом исследовании мы хотели оценить эффект отсрочки введения ХГЧ до окончания ВМИ.
Субъекты
Мы проанализировали данные о циклах ВМИ, проведенных в период с января 2007 г. по сентябрь 2009 г. в отделении акушерства и гинекологии университетской больницы Оулу, Оулу, Финляндия. Во всех этих циклах использовался протокол стимуляции цитратом кломифена/ФСГ/ХГЧ и стандартный метод ВМИ со спермой партнера.
Исследуемые пары имели бесплодие не менее 1 года и прошли базовую оценку бесплодия, состоящую из анамнеза, анализа спермы с использованием рекомендаций ВОЗ и гистеросоносальпингографии. Концентрации пролактина и ТТГ оценивали при нерегулярности менструального цикла и отсутствии синдрома поликистозных яичников. Верхний возрастной предел для лечения – 40 лет. IUI был первым предложенным лечением, и оно проводилось до двух раз у всех пар без тяжелой олигоспермии или двусторонней проходимости маточных труб. Если это оказывалось безуспешным, мы продолжали контролируемую гиперстимуляцию яичников и ЭКО/ИКСИ.
Стимуляция яичников
Всем женщинам в исследовании проводилась стимуляция яичников с использованием цитрата кломифена и ФСГ. Им давали 50–100 мг цитрата кломифена в дни цикла с 3 по 7, а затем 75–150 МЕ ФСГ ежедневно. Реакцию яичников и эндометрия контролировали с помощью вагинального ультразвукового исследования в дни цикла с 9 по 12. Затем планировалось IUI в тот момент, когда, по оценкам, самые большие фолликулы должны были достигать 17-18 мм в диаметре. Если во время ВМИ существовало более трех фолликулов > 16 мм, лишние фолликулы либо опорожнялись, либо цикл прерывался. Заброшенные циклы в анализ не включались. ВМИ проводили даже тогда, когда к моменту ВМИ фолликулы уже лопнули.
Им давали 50–100 мг цитрата кломифена в дни цикла с 3 по 7, а затем 75–150 МЕ ФСГ ежедневно. Реакцию яичников и эндометрия контролировали с помощью вагинального ультразвукового исследования в дни цикла с 9 по 12. Затем планировалось IUI в тот момент, когда, по оценкам, самые большие фолликулы должны были достигать 17-18 мм в диаметре. Если во время ВМИ существовало более трех фолликулов > 16 мм, лишние фолликулы либо опорожнялись, либо цикл прерывался. Заброшенные циклы в анализ не включались. ВМИ проводили даже тогда, когда к моменту ВМИ фолликулы уже лопнули.
Подготовка спермы и внутриматочная инсеминация
Образцы спермы собирали путем мастурбации после 2-4 дней полового воздержания. После разжижения и первоначального анализа спермы для подготовки использовали стандартный метод центрифугирования в градиенте с использованием градиентного материала SpermGrad™ в среде G-IVF™ Plus (Vitrolife Ab, Гетеборг, Швеция).
Внутриматочную инсеминацию проводили с помощью внутриматочного катетера шприцем на 1 мл. Катетер проведен через цервикальный канал и сперматозоиды выброшены в полость матки. Объем осеменения 0,5 мл. Женщины оставались лежать на спине в течение 5-10 минут после IUI.
Катетер проведен через цервикальный канал и сперматозоиды выброшены в полость матки. Объем осеменения 0,5 мл. Женщины оставались лежать на спине в течение 5-10 минут после IUI.
Сроки введения ХГЧ
Стандартным протоколом в нашем отделении является введение ХГЧ (5000 МЕ), когда средний диаметр хотя бы одного фолликула достигает 17 мм. ХГЧ вводили утром, а ВМИ выполняли на следующий день, через 24-32 часа после введения ХГЧ. Мы не просили пациентов просыпаться в ночное время для инъекции, так как, по-видимому, нет разницы в частоте наступления беременности при ВМС, выполненной через 24 часа по сравнению с 36 часами после введения ХГЧ [4]. Все больные в 2007 г. и большинство больных в 2008 г. лечились по этому протоколу. С конца 2008 года мы начали делать инъекции ХГЧ через 3-5 минут после ВМИ. Процедура IUI была выполнена, когда диаметр самого большого фолликула достиг 17 мм. В этом пилотном исследовании рандомизация времени введения ХГЧ не проводилась. Подавляющее большинство пациентов, пролеченных в 2009 г. была инъекция ХГЧ после IUI. Лютеиновая поддержка не проводилась никому из пациентов. При задержке менструации после ВМИ проводят мочевой тест на беременность. При положительном результате теста на 7-й неделе беременности выполняли трансвагинальное ультразвуковое исследование. Клиническую беременность подтверждали, если выявляли внутриматочное плодное яйцо с сердцебиением.
была инъекция ХГЧ после IUI. Лютеиновая поддержка не проводилась никому из пациентов. При задержке менструации после ВМИ проводят мочевой тест на беременность. При положительном результате теста на 7-й неделе беременности выполняли трансвагинальное ультразвуковое исследование. Клиническую беременность подтверждали, если выявляли внутриматочное плодное яйцо с сердцебиением.
Статистический анализ
Различия между группами проверяли с помощью критерия Стьюдента и критерия χ 2 . Мы использовали обобщенные оценочные уравнения (GEE), чтобы определить независимые факторы, влияющие на успех (положительный тест на беременность и клиническая частота наступления беременности) цикла IUI. Эта модель учитывает, что у одного пациента может быть более одного наблюдения. Факторами, выбранными для анализа, были количество сперматозоидов после подготовки (× 10 6 /мл), количество фолликулов > 16 мм при ВМИ, время введения ХГЧ, диагноз мужского фактора и бесплодия неясного генеза и день цикла осеменения. Все факторы рассматривались как дихотомические переменные, за исключением дня цикла осеменения, который был непрерывной переменной. Категории для дихотомических переменных были следующими: количество сперматозоидов < или ≥ 20 × 10 6 /мл; количество фолликулов 0-1 или 2-3; время введения ХГЧ либо за 24-32 часа до ВМИ, либо сразу после ВМИ; мужской фактор (либо мужской, либо не мужской) и необъяснимое бесплодие (необъяснимое или необъяснимое). Выбранные точки отсечки для количества сперматозоидов и количества фолликулов были выбраны произвольно. GEE был выполнен с использованием SPSS 16.0 для Mac (SPSS, Чикаго, Иллинойс). Выбранный уровень значимости был P <0,05.
Все факторы рассматривались как дихотомические переменные, за исключением дня цикла осеменения, который был непрерывной переменной. Категории для дихотомических переменных были следующими: количество сперматозоидов < или ≥ 20 × 10 6 /мл; количество фолликулов 0-1 или 2-3; время введения ХГЧ либо за 24-32 часа до ВМИ, либо сразу после ВМИ; мужской фактор (либо мужской, либо не мужской) и необъяснимое бесплодие (необъяснимое или необъяснимое). Выбранные точки отсечки для количества сперматозоидов и количества фолликулов были выбраны произвольно. GEE был выполнен с использованием SPSS 16.0 для Mac (SPSS, Чикаго, Иллинойс). Выбранный уровень значимости был P <0,05.
Статистический анализ включал 332 внутриматочных осеменения. Было 99 пациентов, у которых было два осеменения, и 134, у которых было только одно осеменение. Мочевой тест на беременность дал положительный результат в 45 циклах, что дает частоту наступления беременности 13,6%. Частота клинической беременности составила 12,3%. В 25 из 332 циклов (7,5%) все фолликулы к моменту осеменения уже были разорваны; мочевой тест на беременность стал положительным в четырех циклах.
В 25 из 332 циклов (7,5%) все фолликулы к моменту осеменения уже были разорваны; мочевой тест на беременность стал положительным в четырех циклах.
Были различия между зачавшими и не зачавшими (табл.). Те, кто зачал, чаще имели необъяснимое бесплодие и реже имели мужской фактор в качестве основного диагноза. Количество сперматозоидов ≥ 20 × 10 6 /мл после подготовки и тенденция к наличию 2-3 фолликулов при ВМИ были более характерны для забеременевших женщин. Кроме того, ХГЧ чаще вводили после ВМИ пациенткам с положительным тестом на беременность (табл.).
Таблица 1
Сравнение характеристик между теми, кто дал положительный и отрицательный результат теста на беременность в моче.
| Предвар. тест + (n = 45) | Прег. тест — (n = 287) | Р | |||||
|---|---|---|---|---|---|---|---|
| Age (SD) in years | 29. 8 (5.1) 8 (5.1) | 30.1 (4.3) | NS | ||||
| Main diagnosis | |||||||
| Unexplained | 65.9% | 47.3% | 0,024 | ||||
| Мужчина -фактор | 6,8% | 18,8% | 0,053 | ||||
| Эндометриоз | 4.5% | 8.7% | 8.7.0105 Гормональный | 13,6% | 17,7% | NS | |
| Множественные | 4,5% | 6,5% | NS | NS | NS | NS | NS | 61.1% | 0.019 |
| Total FSH consumption (SD) | 155 IU (58) | 160 IU (91) | NS | ||||
| 2-3 follicles at insemination | 64. 4% 4% | 49,1% | 0,076 | ||||
| Цикл День осеменения (SD) | 13,7 (1,7) | 13,8 (1,6) | NS | ||||
| HCG. 0,024 |
Открыть в отдельном окне
Введение ХГЧ до и после ВМИ
Было проведено 228 осеменений, при которых ХГЧ вводили за 24-32 часа до ВМИ, и 104 цикла, когда инъекцию делали сразу после ВМИ. ИУИ. При сравнении групп не выявлено различий по возрасту самок, основному диагнозу бесплодия, количеству сперматозоидов после подготовки и количеству фолликулов на момент осеменения (табл. ). Вероятность наступления беременности составила 10,9.%, когда ХГЧ вводили до и 19,6%, когда ХГЧ вводили после ВМИ ( P = 0,040). Частота наступления клинической беременности составила 9,6% и 18,3% ( P = 0,032) соответственно.
Частота наступления клинической беременности составила 9,6% и 18,3% ( P = 0,032) соответственно.
Таблица 2
Сравнение характеристик у пациентов с разными сроками введения ХГЧ
| введение ХГЧ за 24–32 ч до ВМИ (n = 228) | введение ХГЧ2 после ВМИ24 (6n 9093 904) | П | |||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Age (SD) in years | 30.3 (4.4) | 29.5 (4.5) | NS | ||||||||||||||
| Main diagnosis | |||||||||||||||||
| Unexplained | 50. 2% 2% | 50.0% | NS | ||||||||||||||
| Мужской фактор | 17,6% | 16,7% | NS | ||||||||||||||
| Эндометриоз | 6,8% | 10.2% | 6,8% | 10.2% | 6,8% | 10.2% | 6,8% | 10.2% | 6,8% | 10. 2% 2% | .0106 | 17.6% | NS | ||||
| Multiple | 7.2% | 3.7% | NS | ||||||||||||||
| Sperm count ≥ 20 × 10 6 /ml after preparation (SD) | 65.5% | 62.2 % | NS | ||||||||||||||
| Общее потребление FSH (SD) | 163 IU (98) | 152 IU (58) | NS | ||||||||||||||
. 0,8) 0,8) | 1,6 (0,7) | NS | |||||||||||||||
| 2-3 follicles at insemination | 50.0% | 53.2% | NS | ||||||||||||||
| Cycle day of insemination (SD) | 13.9 (1.7) | 13.5 (1.3) | 0.014 | ||||||||||||||
| Positive urinary pregnancy test | 10.9% | 19.6% | 0.040 | ||||||||||||||
| Clinical pregnancy rate | 9.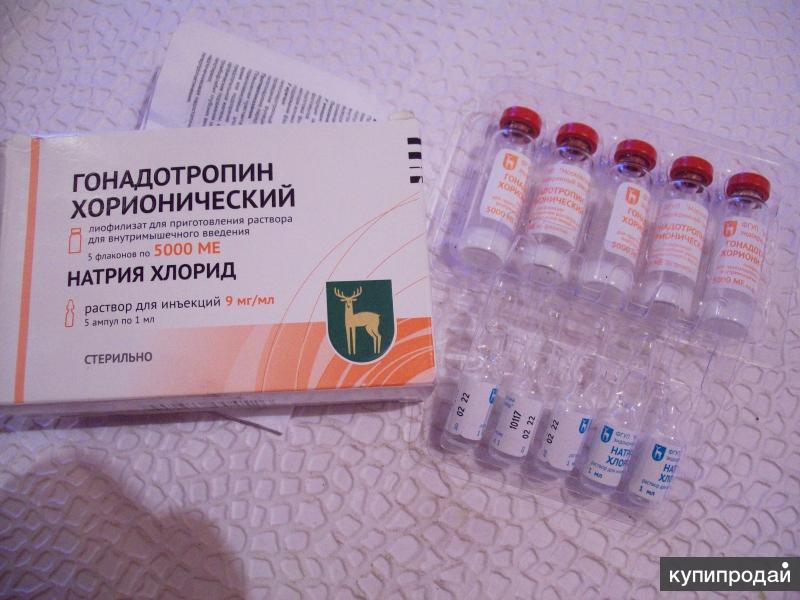 6% 6% | 18.3% | 0.032 |
Открыть в отдельном окне
Обобщенные оценочные уравнения (GEE)
Целью анализа GEE здесь было найти независимые факторы, влияющие на результат цикла. Данные для 322 циклов были доступны и включены в окончательную модель (данные для 10/332 циклов были неполными). Когда ответ был положительным тестом на беременность, независимыми факторами в окончательной модели были количество сперматозоидов, количество фолликулов и время инъекции ХГЧ (таблица). Мужской фактор, необъяснимое бесплодие или день цикла осеменения не были независимыми факторами и, следовательно, не были включены в модель. Когда ответ был установлен как клиническая беременность, независимыми факторами были количество сперматозоидов и время введения ХГЧ (таблица).
Таблица 3
GEE (n = 322) для положительного теста на беременность: три независимых фактора в значительной степени способствуют положительному тесту на беременность.
| Variable | OR (95% CI) | P value | |
|---|---|---|---|
| Sperm count after preparation | ≥ 20 × 10 6 /ml vs. < 20 × 10 6 /мл | 2,65 (1,20-5,81) | 0,015 |
| Количество фолликулов при инсеминации | 2-3 против 0-1 | 2,01 (1,07-3,81) | 0,031 |
| Время HCG Inception | |||
| 2,21 (1,16-4,19) | 0,016 |
Открыть в отдельном окне
ИЛИ, отношение шансов; ДИ, доверительный интервал.
Таблица 4
ГЭЭ (n = 322) при клинической беременности выявили два независимых фактора, которые значительно способствовали клинической беременности после цикла ВМИ.
| Переменная | или (95% CI) | P Значение | 2,21 (1,02-4,82) | 0,045 | ||
|---|---|---|---|---|---|---|
| Номер фолликулов при инсаинии | 2-3 Vs. 0-1 0-1 | 1,88 (0,98-3,61) | (0,98-3,61) | 06. | 2-3 Vs. 0-1 | (0,98-3,61) |
| Время инъекции HCG | После IUI против 24-32 ч до IUI | 2.11 (1,11-4,05) | 0,025 |
Open Open in aectent Ocide 9001 3
; ДИ, доверительный интервал
Откладывание введения ХГЧ до окончания ВМИ вместо его введения за 24-32 часа до ВМИ привело к значительному увеличению частоты наступления беременности. Другими независимыми факторами, влияющими на исход цикла ВМИ в этом исследовании, были количество фолликулов > 16 мм и количество сперматозоидов.
В большинстве исследований, в которых оценивались результаты циклов ВМИ, осеменение проводилось через 24-36 часов после введения ХГЧ [1,4]. Эта практика основана на данных, свидетельствующих о том, что в естественных циклах овуляция происходит через 32 часа (диапазон 24-56 часов) после начала всплеска лютеинизирующего гормона (ЛГ) [5], тогда как в стимулированных циклах она происходит примерно через 36-38 часов после инъекции ХГЧ [6]. Поскольку в настоящее время предполагается, что ооциты способны к оплодотворению только в течение 12-16 часов [7], а сперматозоиды выживают в репродуктивном тракте самки только в течение ограниченного периода времени [8-10], целесообразно планировать осеменение в время ожидаемой овуляции, т. е. 24-36 часов после введения ХГЧ.
В 1995 г. Wilcox et al. опубликовали исследование 221 здоровой женщины, планировавшей беременность [3]. После прекращения использования противозачаточных средств женщины ежедневно собирали образцы мочи и вели ежедневные записи своих половых актов. Метаболиты эстрогена и прогестерона измеряли в образцах мочи для определения дня овуляции. Авторы заметили, что зачатие происходило только тогда, когда половой акт имел место в течение шестидневного периода, который закончился в расчетный день овуляции [3]. Этот вывод свидетельствует о том, что шансы на зачатие в естественном цикле значительно уменьшаются после овуляции и что желательно, чтобы сперматозоиды были доступны в половых путях до того, как произойдет овуляция. Это также предполагает, что сперматозоиды могут сохраняться в течение нескольких дней после полового акта, поскольку женщины, чей последний половой акт имел место за 5-6 дней до овуляции, действительно забеременели.
Метаболиты эстрогена и прогестерона измеряли в образцах мочи для определения дня овуляции. Авторы заметили, что зачатие происходило только тогда, когда половой акт имел место в течение шестидневного периода, который закончился в расчетный день овуляции [3]. Этот вывод свидетельствует о том, что шансы на зачатие в естественном цикле значительно уменьшаются после овуляции и что желательно, чтобы сперматозоиды были доступны в половых путях до того, как произойдет овуляция. Это также предполагает, что сперматозоиды могут сохраняться в течение нескольких дней после полового акта, поскольку женщины, чей последний половой акт имел место за 5-6 дней до овуляции, действительно забеременели.
Результаты исследования Wilcox et al. (1995) не полностью поддерживают текущую практику ВМИ, согласно которой ХГЧ следует вводить до осеменения, а следует вводить его после осеменения. В нашем исследовании мы наблюдали увеличение частоты наступления беременности на 80% за счет отсрочки введения ХГЧ после ВМИ. Изменение введения ХГЧ гарантировало, что сперматозоиды уже присутствуют в половых путях до того, как произойдет овуляция, аналогично ситуации в успешных естественных циклах [3]. Поскольку половые сношения разрешались за пару дней до осеменения, а также после него, спонтанное зачатие возможно, хотя и маловероятно, так как все пары имели бесплодие не менее года еще до начала основных исследований.
Изменение введения ХГЧ гарантировало, что сперматозоиды уже присутствуют в половых путях до того, как произойдет овуляция, аналогично ситуации в успешных естественных циклах [3]. Поскольку половые сношения разрешались за пару дней до осеменения, а также после него, спонтанное зачатие возможно, хотя и маловероятно, так как все пары имели бесплодие не менее года еще до начала основных исследований.
Наши результаты также подтвердили ранее сделанные выводы о том, что количество фолликулов > 16 мм [11] и количество сперматозоидов [12] являются независимыми факторами, влияющими на исход цикла ВМИ.
Отсрочка введения ХГЧ до окончания ВМИ, по-видимому, значительно увеличивает частоту наступления беременности в циклах ВМИ. Поскольку наше исследование было ретроспективным и было представлено лишь ограниченное количество исходов, этот вывод необходимо подтвердить в рандомизированных контролируемых исследованиях. Если результат подтвердится, это может в конечном итоге привести к отказу от длительной, неудобной и дорогостоящей гиперстимуляции яичников и ЭКО/ИКСИ у некоторых пар, проходящих лечение от бесплодия.
Авторы заявляют, что у них нет конкурирующих интересов.
IYJ участвовал в разработке исследования, сборе, анализе и интерпретации данных, составлении и пересмотре статьи. JST участвовала в интерпретации данных и редактировании статьи. HM участвовала в сборе и интерпретации данных, а также в редактировании статьи. Все авторы прочитали и одобрили окончательный вариант рукописи.
Ilkka Y Järvelä была поддержана грантом Финской академии.
- Абулгар М., Бэрд Д.Т., Коллинз Дж., Эверс Д.Л., Фаузер Б.К., Ламбалк К.Б., Сомильяна Э., Сунде А., Крозиньяни П.Г., Деврой П., Дичфалуси Э., Дидрих К., Фрейзер Л., Гераэдтс Д.П., Джанароли Л., Глейзер А. , Ван Стейртегем А., Коллинз Дж., Крозиньяни П.Г. Внутриматочная инсеминация. Обновление воспроизведения гула. 2009;15(3):265–277. doi: 10.1093/humupd/dmp003. [CrossRef] [Google Scholar]
- Zegers-Hochschild F, Adamson GD, de Mouzon J, Ishihara O, Mansour R, Nygren K, Sullivan E, Vanderpoel S. Международный комитет по мониторингу вспомогательных репродуктивных технологий, Всемирная организация здравоохранения: Международный комитет для мониторинга вспомогательных репродуктивных технологий (ICMART) и пересмотренного глоссария терминологии ВРТ Всемирной организации здравоохранения (ВОЗ), 2009 г.
 . Фертил Стерил. 2009;92(5):1520–1524. doi: 10.1016/j.fertnstert.2009.09.009. [PubMed] [CrossRef] [Google Scholar]
. Фертил Стерил. 2009;92(5):1520–1524. doi: 10.1016/j.fertnstert.2009.09.009. [PubMed] [CrossRef] [Google Scholar] - Wilcox AJ, Weinberg CR, Baird DD. Время полового акта по отношению к овуляции. Влияние на вероятность зачатия, выживаемость беременности и пол ребенка. N Engl J Med. 1995;333(23):1517–1521. doi: 10.1056/NEJM199512073332301. [PubMed] [CrossRef] [Google Scholar]
- Robb PA, Robins JC, Thomas MA. Время введения ХГЧ не влияет на частоту наступления беременности у пар, подвергающихся внутриматочной инсеминации с использованием цитрата кломифена. J Natl Med Assoc. 2004;96 (11): 1431–1433. [Бесплатная статья PMC] [PubMed] [Google Scholar]
- Anonymous. Временные связи между овуляцией и определенными изменениями концентрации в плазме эстрадиола-17 бета, лютеинизирующего гормона, фолликулостимулирующего гормона и прогестерона. I. пробит-анализ. Всемирная организация здравоохранения, целевая группа по методам определения фертильного периода, специальная программа исследований, разработок и подготовки кадров в области репродукции человека.
 Am J Obstet Gynecol. 1980; 138(4):383–39.0. [PubMed] [Google Scholar]
Am J Obstet Gynecol. 1980; 138(4):383–39.0. [PubMed] [Google Scholar] - Edwards RG, Steptoe PC. Контроль овуляции человека, оплодотворения и имплантации. Proc R Soc Med. 1974;67(9):932–936. [Бесплатная статья PMC] [PubMed] [Google Scholar]
- Edwards RG, Brody SA. Принципы и практика вспомогательной репродукции человека. Филадельфия: WB Сондерс; 1995. [Google Scholar]
- Cohlen BJ, te Velde ER, van Kooij RJ. Есть ли еще место для внутриматочной инсеминации в качестве лечения мужской бесплодия? Обзор. Int J Androl. 1995;18(Приложение 2):72–75. [PubMed] [Google Scholar]
- Ragni G, Somigliana E, Vegetti W. Сроки внутриматочной инсеминации: где мы? Фертил Стерил. 2004;82(1):25–26. doi: 10.1016/j.fertnstert.2004.01.028. обсуждение 32-35. [PubMed] [CrossRef] [Google Scholar]
- Kosmas IP, Tatsioni A, Fatemi HM, Kolibianakis EM, Tournaye H, Devroey P. Введение хорионического гонадотропина человека в сравнении с лютеинизирующим мониторингом времени внутриматочной инсеминации после введения цитрата кломифена: A метаанализ.
 Фертил Стерил. 2007;87(3):607–612. doi: 10.1016/j.fertnstert.2006.10.003. [PubMed] [CrossRef] [Академия Google]
Фертил Стерил. 2007;87(3):607–612. doi: 10.1016/j.fertnstert.2006.10.003. [PubMed] [CrossRef] [Академия Google] - Nuojua-Huttunen S, Tomas C, Bloigu R, Tuomivaara L, Martikainen H. Лечение внутриматочной инсеминации при бесплодии: анализ факторов, влияющих на результат. Хум Репрод. 1999;14(3):698–703. doi: 10.1093/humrep/14.3.698. [PubMed] [CrossRef] [Google Scholar]
- Van Voorhis BJ, Barnett M, Sparks AE, Syrop CH. Розенталь Г., Доусон Дж. Влияние общего количества подвижных сперматозоидов на эффективность и рентабельность внутриматочной инсеминации и экстракорпорального оплодотворения. Фертил Стерил. 2001;75(4):661–668. doi: 10.1016/S0015-0282(00)01783-0. [PubMed] [CrossRef] [Академия Google]
Статьи по репродуктивной биологии и эндокринологии: RB&E предоставлены здесь с разрешения BioMed Central
Как вводить инъекцию ХГЧ
Хорионический гонадотропин человека, или ХГЧ, представляет собой гормональный препарат, который часто вводят в виде внутримышечной инъекции.
Женщины, проходящие лечение от бесплодия, часто делают себе инъекции ХГЧ дома или просят кого-нибудь сделать им инъекцию, чтобы вызвать овуляцию или созревание яйцеклетки. Введение инъекции может причинить вред, если оно сделано неправильно.
Большинство клиник, которые требуют домашнего введения инъекционных препаратов, настаивают на том, чтобы человек, делающий инъекцию, приходил в офис, чтобы научиться делать инъекцию. Чтобы сделать инъекцию ХГЧ, требуется обучение и подготовка.
Подготовка
Прочтите инструкции, чтобы понять, какие шаги следует предпринять дальше. Это помогает избежать слишком раннего открытия игл или упаковок и риска заражения. У некоторых врачей есть особые инструкции по смешиванию или инъекциям, которым необходимо следовать, чтобы лекарство было эффективным. Соберите все припасы в одном месте после прочтения инструкций.
Тщательно вымойте руки. Откройте коробку с ХГЧ, в которой находится флакон с водой и флакон с порошком. Снимите пластиковые крышки с флаконов с порошком и водой. Протрите резиновую пробку под пластиковой откидной крышкой спиртовой салфеткой. Откройте упаковку шприца, к которой уже прикреплена игла. Не снимайте пластиковый колпачок с иглы, пока не будете готовы смешать лекарство.
Снимите пластиковые крышки с флаконов с порошком и водой. Протрите резиновую пробку под пластиковой откидной крышкой спиртовой салфеткой. Откройте упаковку шприца, к которой уже прикреплена игла. Не снимайте пластиковый колпачок с иглы, пока не будете готовы смешать лекарство.
Снимите пластиковый колпачок с иглы, стараясь не касаться иглы. Если игла случайно коснется чего-либо, выбросьте ее и откройте другой шприц. Потяните поршень назад примерно до уровня 1 см3 или 1 мл. Вставьте кончик иглы в пузырек с водой и протолкните воздух в пузырек. Это облегчает вывод жидкости. С кончиком все еще во флаконе, переверните флакон вверх дном. Убедитесь, что наконечник остается в жидкости.
Наберите предписанное количество жидкости из флакона. Соблюдая осторожность, чтобы не загрязнить иглу, введите жидкость во флакон с порошком, протолкнув наконечник через резиновую пробку и надавив на поршень. Удалите иглу из флакона и выбросьте иглу и шприц.
Администрация
Как использовать шприц, чтобы забеременеть
Подробнее
Выберите место для инъекции. Для внутримышечных инъекций обычно используются верхне-внешний квадрант ягодиц или верхняя часть бедра. Протрите участок спиртовой салфеткой и дайте высохнуть.
Для внутримышечных инъекций обычно используются верхне-внешний квадрант ягодиц или верхняя часть бедра. Протрите участок спиртовой салфеткой и дайте высохнуть.
Осмотрите флакон, чтобы убедиться, что лекарство перемешалось. Не встряхивайте флакон. Аккуратно встряхните один или два раза, если это необходимо. Разверните новый шприц. Еще раз протрите верхнюю часть бутылки спиртовой салфеткой. Снимите пластиковый колпачок и вставьте кончик иглы во флакон. Переверните флакон и наберите необходимое количество лекарства. Слегка встряхните шприц, чтобы удалить пузырьки воздуха.
Плотно зажмите кожу вокруг места инъекции большим и указательным пальцами, чтобы зафиксировать кожу. Резким и быстрым движением введите иглу в кожу до упора. Слегка потяните поршень назад, чтобы проверить наличие крови в шприце. Если появляется кровь, указывающая на то, что игла находится в кровеносном сосуде, удалите иглу и выбросьте лекарство. Отпустите кожу и нажмите на поршень, вводя лекарство.
Удалите иглу с кожи и утилизируйте иглу и шприц должным образом.
 8; 2010
8; 2010 7%
7% После IU IU IU IU IU IU IU IU IU IU IU IU IU IUIF
После IU IU IU IU IU IU IU IU IU IU IU IU IU IUIF . Фертил Стерил. 2009;92(5):1520–1524. doi: 10.1016/j.fertnstert.2009.09.009. [PubMed] [CrossRef] [Google Scholar]
. Фертил Стерил. 2009;92(5):1520–1524. doi: 10.1016/j.fertnstert.2009.09.009. [PubMed] [CrossRef] [Google Scholar] Am J Obstet Gynecol. 1980; 138(4):383–39.0. [PubMed] [Google Scholar]
Am J Obstet Gynecol. 1980; 138(4):383–39.0. [PubMed] [Google Scholar] Фертил Стерил. 2007;87(3):607–612. doi: 10.1016/j.fertnstert.2006.10.003. [PubMed] [CrossRef] [Академия Google]
Фертил Стерил. 2007;87(3):607–612. doi: 10.1016/j.fertnstert.2006.10.003. [PubMed] [CrossRef] [Академия Google]