Содержание
Лечение корешкового синдрома пояснично крестцового отдела позвоночника в Москве в клинике Дикуля: цены, запись на прием
Лечение корешкового синдрома пояснично крестцового отдела позвоночника в Москве в клинике Дикуля: цены, запись на прием | Центр Дикуля
Для улучшения работы сайта и его взаимодействия с пользователями мы используем файлы cookie. Продолжая работу с сайтом, Вы разрешаете использование cookie-файлов. Вы всегда можете отключить файлы cookie в настройках Вашего браузера.
- Главная
- Лечение спины
- Лечение корешкового синдрома
- Корешковый синдром поясничного отдела
Поясничная радикулопатия (корешковый синдром) – это неврологическое состояние обусловленной компрессией одного из корешков L1-S1, для которого характерно наличие боли в пояснице с иррадиацией в ногу. Компрессия корешка может проявляться не только болью (иногда простреливающего характера), но и нарушением чувствительности онемением, парестезиями или мышечной слабостью. Радикулопатия( корешковый синдром) может возникать в любой части позвоночника, но она наиболее часто он возникает в поясничном отделе . Люмбо-сакральная радикулопатия встречается примерно у 3-5% населения, как у мужчин так и женщин, но ,как правило, у мужчин синдром встречается в возрасте 40 лет, а у женщин синдром развивается в возрасте от 50 до 60 лет. Лечение корешкового синдрома пояснично-крестцового отдела позвоночника может быть проведено как помощью консервативных методов, так и с использованием оперативных техник.
Компрессия корешка может проявляться не только болью (иногда простреливающего характера), но и нарушением чувствительности онемением, парестезиями или мышечной слабостью. Радикулопатия( корешковый синдром) может возникать в любой части позвоночника, но она наиболее часто он возникает в поясничном отделе . Люмбо-сакральная радикулопатия встречается примерно у 3-5% населения, как у мужчин так и женщин, но ,как правило, у мужчин синдром встречается в возрасте 40 лет, а у женщин синдром развивается в возрасте от 50 до 60 лет. Лечение корешкового синдрома пояснично-крестцового отдела позвоночника может быть проведено как помощью консервативных методов, так и с использованием оперативных техник.
Причины
Любые морфологические образования или патологические процессы, которые приводят к компрессионному воздействию на нервный корешок, могут стать причиной корешкового синдрома.
Основными причинами поясничной радикулопатии являются:
- Грыжа диска или протрузия могут оказывать давление на нервный корешок и приводить к воспалению в области корешка.

- Дегенеративное заболевание суставов позвоночника, приводящее к образованию костных шипов на фасеточных суставах, что может привести к сужению межпозвоночного пространства, что будет оказывать компрессионное воздействие на нервные корешок.
- Травма или мышечный спазм могут оказывать давление на корешок и появлению симптоматики в зоне иннервации .
- Дегенеративное заболевание дисков, которое приводит к износу структуры межпозвоночных дисков, и уменьшению высоты дисков, что может привести к уменьшению свободного пространства в межпозвоночном отверстии и компрессии корешка на выходе из позвоночного столба.
- Спинальный стеноз
- Опухоли
- Инфекции или системные заболевания
У пациентов моложе 50 лет наиболее частой причиной корешкового синдрома в поясничном отделе позвоночника является грыжа межпозвоночного диска. После 50 лет корешковая боль часто вызвана дегенеративными изменениями позвоночника (стеноз межпозвоночного отверстия).
Факторы риска развития поясничной радикулопатии:
- возраст (45-64 года)
- курение
- психический стресс
- Напряженная физическая активность (частый подъем тяжестей)
- Вождение или вибрационное воздействие
Симптомы
Симптомы, возникающие в результате корешкового синдрома (радикулопатии), локализуются в зоне иннервации конкретного корешка.
- Боль в спине с иррадиацией в ягодицу, ногу и простирающаяся вниз позади колена, в стопу — интенсивность боли зависит от корешка и степени компрессии.
- Нарушение нормальных рефлексов в нижней конечности.
- Онемение или парестезия (покалывание) могут наблюдаться от поясницы до стопы, в зависимости от зоны иннервации пораженного нервного корешка.
- Мышечная слабость может возникать в любой мышце, которая иннервируется защемленным нервным корешком. Длительное давление на нервный корешок может вызвать атрофию или потерю функции конкретной мышцы .

- Боль и местная болезненность локализуются на уровне поврежденного корешка.
- Мышечный спазм и изменения позы в ответ на компрессию корешка.
- Боль усиливается при нагрузке и уменьшается после отдыха
- Потеря возможности совершать определенные движения туловищем: невозможность разгибаться назад, наклоняться в сторону локализации компрессии или долго стоять.
- Если компрессия значительная, то могут быть затруднительны такие виды активности как сидение, стояние и ходьба.
- Изменение нормального лордоза поясничного отдела позвоночника.
- Развитие стенозоподобных симптомов.
- Скованность в суставах после периода отдыха.
Паттерны боли
- L1 — задняя, передняя и внутренняя поверхность бедра.
- L2 — задняя, передняя и внутренняя поверхность бедра.
- L3 — задняя и передняя, ??а внутренняя поверхность бедра с распространением вниз .
- L4 — задняя и передняя поверхность бедра, к внутренней поверхности голени, в стопу и большой палец стопы .

- L5 – По заднебоковой части бедра, передней части голени, верхней части стопы и среднего пальцы стопы
- S1 S2 – Ягодица, задняя часть бедра и голени.
Начало появления симптомов у пациентов с пояснично-крестцовой радикулопатией (корешковым синдромом) часто бывает внезапным и включает боль в пояснице.
Сидение, кашель или чихание могут усугубить боль, которая распространяется от ягодицы по задней поверхности голени, лодыжки или стопы.
Необходимо быть бдительным при наличии определенных симптомов (красных флажков). Такие красные флажки могут означать более тяжелое состояние, требующее дальнейшего обследования и лечения (например, опухоль, инфекция). Наличие лихорадки, потери веса или ознобов требует тщательного обследования.
Возраст пациента также является фактором при поиске других возможных причин симптоматики у пациента. Лица моложе 20 лет и старше 50 лет подвержены повышенному риску возникновения более серьезных причин боли (например, опухоли, инфекции).
Диагностика
Первичный диагноз корешкового синдрома пояснично-крестцового отдела позвоночника выставляется на основании симптоматики истории болезни и данных физического обследования (включая тщательное изучение неврологического статуса). Тщательный анализ моторной, сенсорной и рефлекторной функций позволяет определить уровень поражения нервного корешка.
Если пациент сообщает о типичной односторонней иррадиирущей боли в ноге и есть один или несколько положительных результатов неврологического теста, то тогда диагноз радикулопатии очень вероятен.
Тем не менее, существует ряд состояний, которые могут проявляться схожими симптомами. Дифференциальную диагностику необходимо проводить со следующими состояниями:
- Псевдорадикулярный синдром
- Травматические повреждения дисков в грудном отделе позвоночника
- Повреждения дисков в пояснично-крестцовом отделе
- Стеноз позвоночного канала
- Cauda equina
- Опухоли позвоночника
- Инфекции позвоночника
- Воспалительные / метаболические причины — диабет, анкилозирующий спондилоартрит, болезнь Педжета, арахноидит, саркоидоз
- Вертельный бурсит
- Интраспинальные синовиальные кисты
Для постановки клинически достоверного диагноза, как правило, требуются инструментальные методы диагностики:
- Рентгенография – может обнаружить наличие дегенерации суставов, определить переломы, пороки развития костей, артрит, опухоли или инфекции.

- МРТ — ценный метод визуализации морфологических изменений в мягких тканях, включая диски, спинной мозг и нервные корешки.
- КТ (МСКТ) предоставляет полноценную информации о морфологии костных структур позвоночника и визуализацию спинальных структур в поперечном сечении.
- ЭМГ (ЭНМГ) Электродиагностические (нейрофизиологические) исследования необходимы для исключения других причин сенсорных и двигательных нарушений, таких как периферическая невропатия и болезнь моторных нейронов
Лечение
Лечение корешкового синдрома пояснично-крестцового отдела позвоночника будет зависеть от тяжести симптоматики и клинических проявлений. Чаще всего, используется консервативное лечение, но в определенных случаях бывает необходимо хирургическое лечение.
Консервативное лечение:
- Для того чтобы добиться стойкой ремиссии и восстановления функциональности позвоночника и двигательной активности в полном объеме необходимо, чтобы пациент после прохождения курса лечения продолжал самостоятельные занятия, направленные на стабилизацию позвоночника.
 Программа упражнений должна быть индивидуальной .
Программа упражнений должна быть индивидуальной .
Хирургическое лечение
Оперативные методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника необходимы в тех случаях, когда есть устойчивость к консервативному лечению или имеются симптомы, свидетельствующие о выраженной компрессии корешка такие как:
- Усиление радикулярной боли
- Признаки усиления раздражения корешка
- Слабость и атрофия мышц
- Недержание или нарушение функции кишечника и мочевого пузыря
При нарастании симптоматики, может быть показано хирургическое вмешательство, для того чтобы снять компрессию и удалить дегенеративные ткани, которые оказывают воздействие на корешок. Хирургические методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника будут зависеть от того, какая структура вызывает компрессию . Как правило, эти методы лечения включают какой-либо способ провести декомпрессию корешка , либо стабилизировать позвоночник.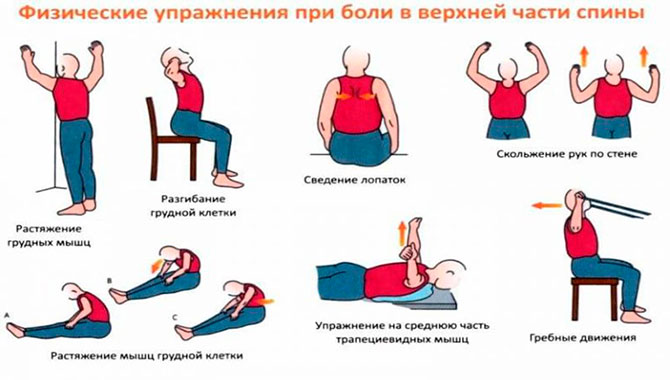
Некоторые хирургические процедуры, используемые для лечения поясничной радикулопатии:
- Фиксация позвонков (спондилодез — передний и задний)
- Поясничная ламинэктомия
- Поясничная микродискэктомия
- Ламинотомия
- Трансфораминальный поясничный интеркорпоральный спондилодез
- Имплантация кейджа
- Коррекция деформации
Прогноз
В большинстве случаев удается лечить корешковый синдром в пояснично-крестцовом отделе позвоночника консервативно (без хирургического вмешательства) и восстановить трудоспособность. Продолжительность лечения может варьироваться от 4 до 12 недель в зависимости от тяжести симптомов. Пациентам обязательно необходимо продолжать в домашних условиях выполнять упражнения для улучшения осанки, а также на растяжение, усиление и стабилизацию. Эти упражнения необходимы для лечения состояния, вызвавшего корешковый синдром.
Профилактика
Развитие корешкового синдрома в пояснично-крестцовом отделе позвоночника можно предотвратить.
 Чтобы уменьшить вероятность развития этого состояния необходимо:
Чтобы уменьшить вероятность развития этого состояния необходимо:
- Практиковать хорошую осанку, сидя и стоя, в том числе во время вождения автомобиля.
- Использовать правильную механику тела при подъеме, толкании, вытягивании или выполнении любых действий, которые оказывают дополнительную нагрузку на позвоночник.
- Поддерживать здоровый вес. Это уменьшит нагрузку на позвоночник.
- Не курить.
- Обсудить свою профессию с врачом ЛФК, который может провести анализ рабочих движений и предложить меры по снижению риска получения травмы.
- Мышцы должны быть сильными и эластичными. Необходимо последовательно поддерживать достаточный уровень физической активности .
Чтобы предотвратить рецидивы поясничной радикулопатии, необходимо:
- Продолжать использовать новые привычки, позы и движения, которые рекомендованы врачом ЛФК.
- Продолжать выполнять программу домашних упражнений, которую подобрал врач ЛФК.

- Продолжать оставаться физически активными и поддерживать форму.
Лечение
- Неврология
- Физиотерапия
- Аппаратная терапия
- Травматология и ортопедия
- Артрология
- Подиатрия
- Ревматология
- Мануальная терапия
- Остеопатия
- Рефлексотерапия
- Карбокситерапия
- Лечебный массаж
- Диетология
- Гинекология
- Педиатрия
- ЛОР (оториноларингология)
- Урология
Лечение спины
- Лечение болезни Шейермана мау
- Лечение гемангиомы позвоночника
- Диагностика остеопороза
- Всё про межпозвоночные грыжи
- Лечение грыжи шейного отдела позвоночника
- Лечение дорсопатии
- Дорсопатия поясничного отдела
- Лечение дорсопатии шейного отдела позвоночника
- Лечение кисты позвоночника
- Лечение кифоза
- Компрессионный перелом позвоночника: виды, диагностика и лечение
- Компрессионный перелом позвоночника у детей
- Лечение корешкового синдрома
- Корешковый синдром шейного отдела
- Корешковый синдром поясничного отдела
- Лечение позвоночника
- Лечение лордоза
- Лечение лордоза шейного отдела позвоночника
- Лечение межреберной невралгии
- Операция на шейном отделе позвоночника
- Лечение остеопороза
- Оперирование стеноза позвоночного канала
- Всё про остеохондроз
- Лечение остеохондроза грудного отдела позвоночника
- Лечение остеохондроза поясничного отдела позвоночника
- Лечение остеохондроза шейного отдела позвоночника
- Лечение перелома позвоночника
- Лечение протрузии межпозвоночных дисков
- Лечение протрузии поясничного отдела позвоночника
- Лечение протрузии грудного отдела позвоночника
- Лечение протрузии шейного отдела позвоночника
- Лечение сколиоза
- Лечение сколиоза 1 степени
- Лечение сколиоза 2 степени
- Лечение сколиоза 3 степени
- Лечение сколиоза у детей
- Лечение смещения дисков позвоночника
- Лечение спондилеза
- Лечение спондилеза грудного отдела позвоночника
- Лечение спондилеза шейного отдела позвоночника
- Лечение спондилоартроза
- Лечение спондилоартроза пояснично крестцового отдела позвоночника
- Симптомы и лечение спондилолистеза
- Лечение стеноза в москве
- Лечение травм позвоночника
- Лечение фибромиалгии
- Хирургия позвоночника
- Хирургическое лечение сколиоза
- Лечение шейного отдела позвоночника
- Блокада от боли в спине
- Блокада боли в плечевом суставе
- Блокада при болях в пояснице
- Лечение боли в спине
- Внутрисуставное введение гилауроновой кислоты
- Лечение грыжи позвоночника поясничного отдела
- Когнитив скрининг
- Внутрикостные блокады
Послеоперационные боли: как уменьшить, применение нестероидных противовоспалительных препаратов
Автор, редактор и медицинский эксперт – Мураева Юлия Юрьевна.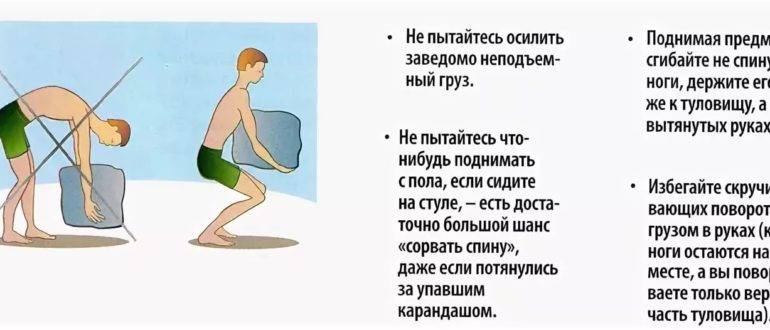
Количество просмотров: 176 498
Дата последнего обновления: 23.11.2022 г.
Среднее время прочтения: 9 минут
Содержание:
- Почему возникают послеоперационные боли
- Как уменьшить послеоперациооную боль
- Сколько длится послеоперационная боль
Количество хирургических вмешательств растет1, совершенствуются техники операций и методики обезболивания. Однако послеоперационные боли остаются ожидаемым явлением и все так же требуют внимания врачей. Интенсивный болевой синдром, который наблюдается минимум у 40% пациентов1, утяжеляет течение восстановительного периода, способствует развитию осложнений2, увеличивает сроки выздоровления, может перейти в хронический процесс3.
Международная ассоциация по изучению боли (IASP) в 2010 году приняла декларацию, которая признала адекватное лечение боли одним из главных прав человека3.
По данным крупных исследований4 высокая интенсивность послеоперационных болевых ощущений отмечается пациентами после акушерских, гинекологических, ортопедических и абдоминальных (на органах брюшной полости) хирургических вмешательств, с которыми связаны послеоперационные боли в животе, грудной клетке, суставах. Очень важны характеристики боли в первые сутки, именно она определяет то, как будет в дальнейшем развиваться болевой синдром и станет ли он хроническим4.
Наверх к содержанию
Почему возникают послеоперационные боли
Послеоперационная боль по МКБ-10 (Международной классификации болезней) относится к неуточненным видам боли и не несет никакой сигнальной информации ни для пациента, ни для врача, так как понятны причины и механизмы ее возникновения. Поэтому современные принципы ведения больных после операций предусматривают максимальное избавление их от неприятных болевых ощущений. Тем более, что боль оказывает негативное влияние не только на заживление, но и на жизненно важные процессы в организме: работу сердечно-сосудистой, дыхательной, пищеварительной, центральной нервной системы, а также на свертывание крови4.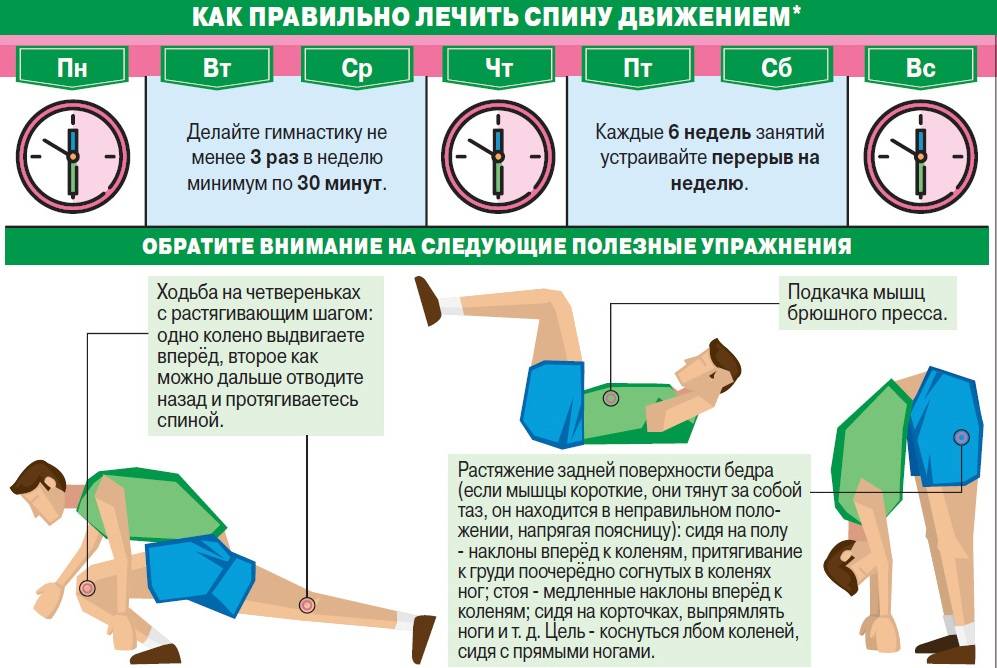
Формирование болезненных ощущений обеспечивается многоуровневой реакцией, которая связывает непосредственную зону повреждения (раневую поверхность) и центральную нервную систему. Начинается она с механических стимулов в области разреза и выделения биологически активных веществ (простагландинов, брадикининов и других)4, а заканчивается обработкой информации в коре головного мозга и подключением эмоционального и психологического компонентов.
Болевой синдром развивается в результате возникновения зон повышенной болевой чувствительности (гипералгезий). Первичная гипералгезия связана непосредственно с повреждением и формируется вблизи раны. Область вторичной гипералгезии захватывает более обширный участок и возникает позже, в течение следующих 12-18 часов4, так как связана со стимуляцией других видов рецепторов. Именно она и отвечает за сохранение и усиление болевых ощущений на вторые-третьи сутки после операции, а в последующем, за развитие хронического болевого синдрома7.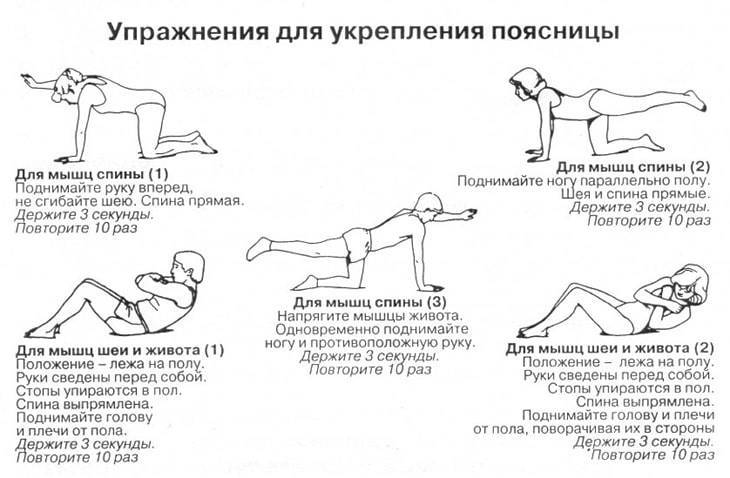
Наверх к содержанию
Как уменьшить послеоперациооную боль
К задачам послеоперационного обезболивания специалисты относят4:
- качественный период восстановления,
- ускорение реабилитации и выписки из стационара,
- уменьшение числа осложнений, в том числе развития хронической послеоперационной боли.
Наиболее эффективной считается так называемая мультимодальная схема4 послеоперационного обезболивания, концепция которой предполагает использование оптимальной комбинации лекарственных средств из разных групп в минимальных дозах4.
Группы препаратов, которые используются как обезболивающие после операции:
- Опиоидные анальгетики. Традиционно считались основой для операционного обезболивания, однако их изолированное применение дает ожидаемый результат всего в 25-30% случаев4, а введение максимально эффективной дозы связано с высоким риском побочных эффектов4, в том числе угнетение дыхания.
 Также после их отмены часто возникает еще большая болевая чувствительность.
Также после их отмены часто возникает еще большая болевая чувствительность. - Нестероидные противовоспалительные средства (НПВС). Формирование послеоперационного болевого синдрома напрямую связано с травмой тканей и воспалением. Поэтому назначение НПВС, как препаратов, обладающих мощным противовоспалительным и обезболивающим эффектом, показано с первых минут после операции, а иногда во время хирургического вмешательства.
Они действуют непосредственно на причину развития повышенной чувствительности, а именно – на выработку простагландинов и других биологически активных веществ, участвующих в воспалительном процессе. Есть методики, которые предлагают использовать НПВС еще за 20-30 минут до разреза, что позволяет снизить интенсивность боли в области послеоперационных швов.4
При назначении с препаратами из предыдущей группы, НПВС дают возможность уменьшить дозу и усилить эффект опиоидов и предупредить их побочные эффекты4.
- Неопиоидные обезболивающие средства центрального действия.
 Не оказывают влияния на механизмы воспаления, но способны подавлять вторичную повышенную болевую чувствительность на уровне передачи нервных импульсов. Их применение за полчаса до окончания операции обеспечивает спокойное и безболезненное пробуждение после наркоза4. Хорошо зарекомендовали себя в комплексном обезболивании.
Не оказывают влияния на механизмы воспаления, но способны подавлять вторичную повышенную болевую чувствительность на уровне передачи нервных импульсов. Их применение за полчаса до окончания операции обеспечивает спокойное и безболезненное пробуждение после наркоза4. Хорошо зарекомендовали себя в комплексном обезболивании. - Средства, влияющие на восприятие боли. Вводятся для предупреждения гиперчувствительности и развития хронического болевого синдрома4.
- Регионарное обезболивание (анальгезия). Применение метода основано на прерывании потока болевых импульсов от зоны повреждения к спинному и головному мозгу4.
Для каждого пациента комплексная схема обезболивания подбирается индивидуально. Во внимание принимаются такие факторы, как возраст, пол, объем хирургического вмешательства, сопутствующая патология, психические особенности, чувствительность к боли и ее наличие до операции.
Наверх к содержанию
Сколько длится послеоперационная боль
На этот вопрос однозначно ответить нельзя, но острая боль исчезает полностью, когда сформирована рубцовая ткань и больше нет оснований для возникновения болевых импульсов.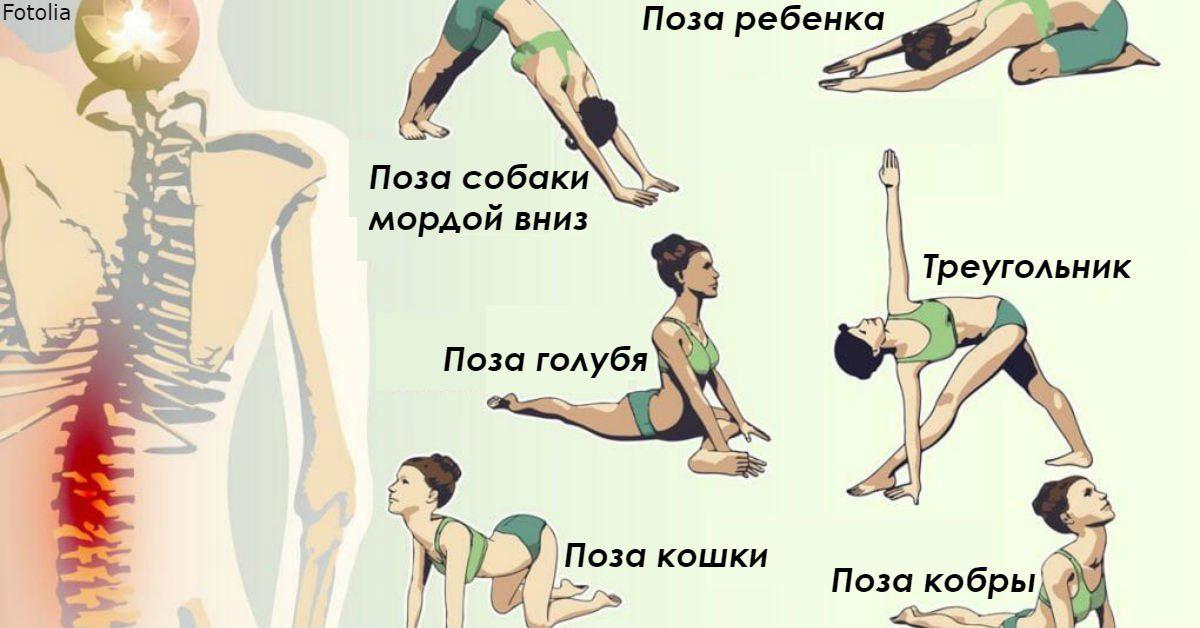 Сколько продлится этот период, зависит от самого пациента — способностей тканей его организма к регенерации (восстановлению), адекватности обезболивания, психологического настроя и общего состояния.
Сколько продлится этот период, зависит от самого пациента — способностей тканей его организма к регенерации (восстановлению), адекватности обезболивания, психологического настроя и общего состояния.
Если боли в области послеоперационных швов длятся более 3 месяцев, с перерывами или без, и не связаны с процессом заживления, то это признаки развития хронического болевого синдрома. В его основе лежит повреждение нервов или формирование патологических импульсов6. Частота его развития колеблется от 5 до 50% (в среднем у каждого пятого пациента6) и является одним из показателей успешности хирургического лечения7. Такая разница объясняется различием в методиках вмешательства и их травматичности7.
Для формирования хронической послеоперационной боли, в том числе рубцов, предрасполагающими факторами являются6:
- женский пол;
- возраст до 35 лет6;
- стресс, тревога перед операцией, предоперационная боль;
- вид вмешательства – если оперативное лечение связано с высокой вероятностью повреждения крупных нервов (ампутации конечностей, операции на органах грудной клетки, удаление молочных желез), то риск хронизации боли намного выше;
- продолжительность операции;
- течение послеоперационного периода – интенсивная острая боль, большие дозы анальгетиков, применение лучевой и химиотерапии;
- чрезмерная опека и поддержка со стороны близких в восстановительном периоде,
- длительный постельный режим.

Профилактика развития хронического болевого синдрома проводится в несколько этапов:
- Первичная – связана с самим хирургическим вмешательством: по возможности, выбор нехирургического метода лечения, выполнение операции наименее травматичным способом, например, использование эндоскопической техники.
- Вторичная – интенсивное обезболивание после операции. Это наиболее перспективный метод, который можно дополнить предоперационным введением анальгетиков, способствующим ослаблению болевой импульсации после вмешательства. В качестве обезболивающих после операции применяют различные анальгетики, НПВС, регионарную анестезию, седативные средства7.
Одним из препаратов группы , который помогает бороться с острой и хронической послеоперационной болью, является Мотрин®. Выпускается в таблетках по 250 мг. Он обладает выраженным противовоспалительным и обезболивающим действием, которое может длиться до 12 часов9. В послеоперационном периоде (в травматологии, ортопедии, гинекологии, челюстно-лицевой хирургии) его можно принимать взрослым и детям старше 15 лет8.
В послеоперационном периоде (в травматологии, ортопедии, гинекологии, челюстно-лицевой хирургии) его можно принимать взрослым и детям старше 15 лет8.
Если вы точно не знаете причин боли в послеоперационной ране, но обратиться к врачу быстро нет возможности, то самостоятельно принимать Мотрин® можно не более 5 дней9. Обязательно нужно связаться с доктором и выяснить причину болей.
Современная комплексная (мультимодальная) тактика обезболивания включает использование комбинации нестероидных противовоспалительных средств, местных анестетиков, анальгетиков центрального действия и препаратов, действующих на уровне проводимости нервных импульсов. Она должна применяться на протяжении всего периода существования зоны поврежденных тканей до окончательного заживления.
Наверх к содержанию
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
Домашние средства от боли в спине
Чтобы спина была счастлива
Боль в спине может прервать ваш день или помешать вашим планам. На самом деле, существует 84-процентная вероятность того, что у вас разовьется боль в пояснице в течение жизни. Но боль в спине не всегда можно игнорировать или ждать, пока она пройдет сама по себе. К счастью, есть несколько способов вылечить боль в спине в домашних условиях. Эти средства включают в себя все, от трав до массажа. Продолжайте читать, чтобы узнать, как вы можете облегчить боль в спине.
Что вызывает боль в пояснице? »
Существует множество обезболивающих растираний и мазей, которые облегчают боль, блокируя ощущения. Например, кремы с капсаицином могут снизить чувствительность болевых каналов в пораженной области. Другие ингредиенты, которые вы можете найти в кремах для местного применения, включают:
- кетопрофен (дирактин)
- ибупрофен (нурофен или долгит)
- диклофенак (вольтарен)
- лидокаин (лидодерм)
- Арника бразильская
10freca
0 00014
Исследования показывают, что местные лекарства могут быть столь же эффективны, как и пероральные. Многие из них работали значительно лучше, чем плацебо. Эти лекарства могут быть в виде гелей, кремов, пластырей и т. д. Одно исследование также показало уменьшение боли, когда люди применяли эфирное масло лаванды или мази, приготовленные из кайенского перца, с точечным массажем.
Многие из них работали значительно лучше, чем плацебо. Эти лекарства могут быть в виде гелей, кремов, пластырей и т. д. Одно исследование также показало уменьшение боли, когда люди применяли эфирное масло лаванды или мази, приготовленные из кайенского перца, с точечным массажем.
Некоторые другие стандарты бренда включают Icy Hot или Tiger Balm. Эффективность и побочные эффекты каждого бренда могут варьироваться от пользователя к пользователю. У вас может возникнуть раздражение кожи при использовании некоторых брендов. Обязательно проведите патч-тест (нанесите небольшое количество и подождите 24 часа, чтобы увидеть, есть ли у вас какие-либо побочные эффекты), прежде чем делать полное приложение.
Мягкий массаж воспаленных или напряженных мышц — один из наиболее эффективных способов расслабить их и облегчить боль. Одно исследование показало, что массажная терапия наряду с традиционным лечением:
- уменьшает боль в спине
- улучшает функцию спины
- уменьшает использование противовоспалительных препаратов
- сокращает количество дней, проведенных в постели массажи, хотя структурные массажи, как правило, дороже.

Подумайте о том, чтобы попросить вашего партнера или близкого друга сделать вам массаж, если вас беспокоит стоимость. Вы также можете попросить их использовать лечебную мазь для дополнительного обезболивания.
Имеются минимальные доказательства того, что щелочная диета уменьшает боль в пояснице. Щелочная диета предполагает употребление менее кислых продуктов. Продукты, выращенные на более кислых почвах, могут содержать меньше кальция, магния и калия.
Люди также использовали травы и добавки для уменьшения болей в спине. Одно исследование показало, что следующие травы уменьшают боль в спине лучше, чем плацебо.
Дьявольский коготь: 50 или 100 мг в день
Кора ивы: 120 или 240 мг в день
Всегда консультируйтесь с врачом, прежде чем начинать использовать какие-либо растительные лекарственные средства. Они могут взаимодействовать с вашими текущими лекарствами и вызывать непредвиденные побочные эффекты.
Упражнения полезны для людей с болями в пояснице.
 Они могут помочь восстановить мышцы и защитить вас от боли в будущем. Некоторые упражнения, которые, как известно, уменьшают симптомы:
Они могут помочь восстановить мышцы и защитить вас от боли в будущем. Некоторые упражнения, которые, как известно, уменьшают симптомы:- ходьба по ровной поверхности
- прогибы назад стоя
- поза кобры
- отжимания
Растяжка также может расслабить напряженные мышцы и укрепить те, которые нуждаются в помощи. Каждый раз, когда вы начинаете растягиваться, вы должны осторожно подходить к каждому шагу. Прекратите любые упражнения на растяжку, которые вызывают боль, поскольку вызывают растяжение или растяжение.
Вы также можете попробовать начать свое утро с этой 30-минутной программы йоги для начинающих от Yoga TX. Одно исследование показывает, что йога может быть так же эффективна, как физиотерапевтические упражнения для уменьшения болей в спине. Йога включает в себя множество упражнений на растяжку, которые могут уменьшить мышечное напряжение, усиливающее боль в спине. Посмотрите серию движений ниже:
Как только вы освоитесь, регулярная растяжка может эффективно облегчить боль в спине.
 Если вы не знаете, что делать, обратитесь к врачу за помощью в выборе лучших упражнений на растяжку при болях в спине. Важно убедиться, что ваша боль не усиливается и не продолжается после тренировки.
Если вы не знаете, что делать, обратитесь к врачу за помощью в выборе лучших упражнений на растяжку при болях в спине. Важно убедиться, что ваша боль не усиливается и не продолжается после тренировки.Соль Эпсома, или сульфат магния, проникает через кожу в воспаленные мышцы. Замачивание в течение примерно 20 минут может помочь облегчить боль в мышцах спины, особенно после тренировки.
Принимая ванну с английской солью, убедитесь, что вода теплая. Горячая вода может вызвать отек мышц, а холодная вода может вызвать судороги. Фонд артрита рекомендует температуру от 92 до 100 ° F (от 33 до 38 ° C). Температура выше 104°F (40°C) не рекомендуется, особенно если у вас есть проблемы с сердцем.
Вы также можете усилить успокаивающий эффект, взяв с собой в ванну теннисный мяч или другой резиновый мяч аналогичного размера. Положите его на поясницу или середину спины и двигайте из стороны в сторону. Эффект подобен массажу спины, который еще больше расслабляет напряженные мышцы.

Дополнительным преимуществом английской соли является то, что она отлично подходит для вашей кожи. Английская соль может отшелушивать омертвевшие клетки кожи, смягчать кожу и уменьшать зуд.
Большинство из нас проводят большую часть дня сидя, что может быть более вредным, чем вы думаете. Вы можете свести к минимуму воздействие, сохраняя правильную осанку. Правильная осанка на стуле означает, что все кости вашего позвоночника выстроены аккуратно, как стопка идеально выровненных блоков. Вы должны держать ноги на полу и клавиатуру компьютера в пределах легкой досягаемости, чтобы вы не наклонялись вперед и не сутулились. Это часть правильной офисной эргономики.
Существует множество приложений и устройств, которые могут помочь вам улучшить осанку. Если вы целый день работаете за компьютером, попробуйте программу и приложение Posture Man Pat. Это бесплатное приложение взаимодействует с веб-камерой на вашем экране, отслеживая положение вашего лица относительно экрана.
 Если ваша осанка начинает свисать и искривляться, приложение предупредит вас.
Если ваша осанка начинает свисать и искривляться, приложение предупредит вас.Если вы хотите стать по-настоящему технически подкованным, попробуйте тренажер осанки Lumo Lift. Это носимое устройство оснащено датчиком, который будет вибрировать, когда вы меняете свою позу по сравнению с той, на которую откалиброван тренер по осанке.
Идеальная программа растяжки «Deskercise» »
Отрегулируйте свой сон
Проведя несколько ночей на полу с подушкой под ногами, вы действительно поможете своей спине, даже если это может быть немного сложнее, чтобы оставаться здоровым спящий. Если вы спите на боку, положите подушку между коленями, чтобы ваши мышцы расслабились.
Сон на животе вреден для спины. Если это единственный способ заснуть, клиника Майо рекомендует положить подушку под нижнюю часть живота и таз, чтобы предотвратить нагрузку на спину.
Несмотря на то, что боль в спине часто проходит при домашнем лечении, существуют некоторые симптомы, требующие обращения к врачу.
 К ним относятся:
К ним относятся:- боль, которая длится более шести недель
- боль, которая усиливается даже после домашнего лечения
- боль, которая будит вас ночью
- дополнительная боль в животе
- боль, сопровождающаяся слабостью, покалыванием или онемением в руках или ногах.
При болях в спине, которые настолько сильны, что вам необходимы обезболивающие, отпускаемые по рецепту, обязательно следуйте инструкциям по использованию. Эти лекарства могут иметь более нежелательные побочные эффекты в долгосрочной перспективе. Национальный совет по безопасности сообщает, что люди, которые лечат пациентов с болями в спине опиоидными препаратами, с большей вероятностью перенесут операцию на спине.
Важно поговорить с врачом, когда боль в спине начинает мешать вашей повседневной жизни. Помощь доступна, так что вы можете повысить свою мобильность и сократить количество дней, когда вы испытываете боль.
Узнайте больше о домашних средствах от болей в спине »
Домашние средства от болей в спине
Чтобы ваша спина была счастлива
Боль в спине может прервать ваш день или помешать вашим планам.
 На самом деле, существует 84-процентная вероятность того, что у вас разовьется боль в пояснице в течение жизни. Но боль в спине не всегда можно игнорировать или ждать, пока она пройдет сама по себе. К счастью, есть несколько способов вылечить боль в спине в домашних условиях. Эти средства включают в себя все, от трав до массажа. Продолжайте читать, чтобы узнать, как вы можете облегчить боль в спине.
На самом деле, существует 84-процентная вероятность того, что у вас разовьется боль в пояснице в течение жизни. Но боль в спине не всегда можно игнорировать или ждать, пока она пройдет сама по себе. К счастью, есть несколько способов вылечить боль в спине в домашних условиях. Эти средства включают в себя все, от трав до массажа. Продолжайте читать, чтобы узнать, как вы можете облегчить боль в спине.Что вызывает боль в пояснице? »
Существует множество обезболивающих растираний и мазей, которые облегчают боль, блокируя ощущения. Например, кремы с капсаицином могут снизить чувствительность болевых каналов в пораженной области. Другие ингредиенты, которые вы можете найти в кремах для местного применения, включают:
- кетопрофен (дирактин)
- ибупрофен (нурофен или долгит)
- диклофенак (вольтарен)
- лидокаин (лидодерм)
- Арника бразильская
10freca
0 00014
Исследования показывают, что местные лекарства могут быть столь же эффективны, как и пероральные.
 Многие из них работали значительно лучше, чем плацебо. Эти лекарства могут быть в виде гелей, кремов, пластырей и т. д. Одно исследование также показало уменьшение боли, когда люди применяли эфирное масло лаванды или мази, приготовленные из кайенского перца, с точечным массажем.
Многие из них работали значительно лучше, чем плацебо. Эти лекарства могут быть в виде гелей, кремов, пластырей и т. д. Одно исследование также показало уменьшение боли, когда люди применяли эфирное масло лаванды или мази, приготовленные из кайенского перца, с точечным массажем.Некоторые другие стандарты бренда включают Icy Hot или Tiger Balm. Эффективность и побочные эффекты каждого бренда могут варьироваться от пользователя к пользователю. У вас может возникнуть раздражение кожи при использовании некоторых брендов. Обязательно проведите патч-тест (нанесите небольшое количество и подождите 24 часа, чтобы увидеть, есть ли у вас какие-либо побочные эффекты), прежде чем делать полное приложение.
Мягкий массаж воспаленных или напряженных мышц — один из наиболее эффективных способов расслабить их и облегчить боль. Одно исследование показало, что массажная терапия наряду с традиционным лечением:
- уменьшает боль в спине
- улучшает функцию спины
- уменьшает использование противовоспалительных препаратов
- сокращает количество дней, проведенных в постели массажи, хотя структурные массажи, как правило, дороже.

Подумайте о том, чтобы попросить вашего партнера или близкого друга сделать вам массаж, если вас беспокоит стоимость. Вы также можете попросить их использовать лечебную мазь для дополнительного обезболивания.
Имеются минимальные доказательства того, что щелочная диета уменьшает боль в пояснице. Щелочная диета предполагает употребление менее кислых продуктов. Продукты, выращенные на более кислых почвах, могут содержать меньше кальция, магния и калия.
Люди также использовали травы и добавки для уменьшения болей в спине. Одно исследование показало, что следующие травы уменьшают боль в спине лучше, чем плацебо.
Дьявольский коготь: 50 или 100 мг в день
Кора ивы: 120 или 240 мг в день
Всегда консультируйтесь с врачом, прежде чем начинать использовать какие-либо растительные лекарственные средства. Они могут взаимодействовать с вашими текущими лекарствами и вызывать непредвиденные побочные эффекты.
Упражнения полезны для людей с болями в пояснице.
 Они могут помочь восстановить мышцы и защитить вас от боли в будущем. Некоторые упражнения, которые, как известно, уменьшают симптомы:
Они могут помочь восстановить мышцы и защитить вас от боли в будущем. Некоторые упражнения, которые, как известно, уменьшают симптомы:- ходьба по ровной поверхности
- прогибы назад стоя
- поза кобры
- отжимания
Растяжка также может расслабить напряженные мышцы и укрепить те, которые нуждаются в помощи. Каждый раз, когда вы начинаете растягиваться, вы должны осторожно подходить к каждому шагу. Прекратите любые упражнения на растяжку, которые вызывают боль, поскольку вызывают растяжение или растяжение.
Вы также можете попробовать начать свое утро с этой 30-минутной программы йоги для начинающих от Yoga TX. Одно исследование показывает, что йога может быть так же эффективна, как физиотерапевтические упражнения для уменьшения болей в спине. Йога включает в себя множество упражнений на растяжку, которые могут уменьшить мышечное напряжение, усиливающее боль в спине. Посмотрите серию движений ниже:
Как только вы освоитесь, регулярная растяжка может эффективно облегчить боль в спине.
 Если вы не знаете, что делать, обратитесь к врачу за помощью в выборе лучших упражнений на растяжку при болях в спине. Важно убедиться, что ваша боль не усиливается и не продолжается после тренировки.
Если вы не знаете, что делать, обратитесь к врачу за помощью в выборе лучших упражнений на растяжку при болях в спине. Важно убедиться, что ваша боль не усиливается и не продолжается после тренировки.Соль Эпсома, или сульфат магния, проникает через кожу в воспаленные мышцы. Замачивание в течение примерно 20 минут может помочь облегчить боль в мышцах спины, особенно после тренировки.
Принимая ванну с английской солью, убедитесь, что вода теплая. Горячая вода может вызвать отек мышц, а холодная вода может вызвать судороги. Фонд артрита рекомендует температуру от 92 до 100 ° F (от 33 до 38 ° C). Температура выше 104°F (40°C) не рекомендуется, особенно если у вас есть проблемы с сердцем.
Вы также можете усилить успокаивающий эффект, взяв с собой в ванну теннисный мяч или другой резиновый мяч аналогичного размера. Положите его на поясницу или середину спины и двигайте из стороны в сторону. Эффект подобен массажу спины, который еще больше расслабляет напряженные мышцы.

Дополнительным преимуществом английской соли является то, что она отлично подходит для вашей кожи. Английская соль может отшелушивать омертвевшие клетки кожи, смягчать кожу и уменьшать зуд.
Большинство из нас проводят большую часть дня сидя, что может быть более вредным, чем вы думаете. Вы можете свести к минимуму воздействие, сохраняя правильную осанку. Правильная осанка на стуле означает, что все кости вашего позвоночника выстроены аккуратно, как стопка идеально выровненных блоков. Вы должны держать ноги на полу и клавиатуру компьютера в пределах легкой досягаемости, чтобы вы не наклонялись вперед и не сутулились. Это часть правильной офисной эргономики.
Существует множество приложений и устройств, которые могут помочь вам улучшить осанку. Если вы целый день работаете за компьютером, попробуйте программу и приложение Posture Man Pat. Это бесплатное приложение взаимодействует с веб-камерой на вашем экране, отслеживая положение вашего лица относительно экрана.
 Если ваша осанка начинает свисать и искривляться, приложение предупредит вас.
Если ваша осанка начинает свисать и искривляться, приложение предупредит вас.Если вы хотите стать по-настоящему технически подкованным, попробуйте тренажер осанки Lumo Lift. Это носимое устройство оснащено датчиком, который будет вибрировать, когда вы меняете свою позу по сравнению с той, на которую откалиброван тренер по осанке.
Идеальная программа растяжки «Deskercise» »
Отрегулируйте свой сон
Проведя несколько ночей на полу с подушкой под ногами, вы действительно поможете своей спине, даже если это может быть немного сложнее, чтобы оставаться здоровым спящий. Если вы спите на боку, положите подушку между коленями, чтобы ваши мышцы расслабились.
Сон на животе вреден для спины. Если это единственный способ заснуть, клиника Майо рекомендует положить подушку под нижнюю часть живота и таз, чтобы предотвратить нагрузку на спину.
Несмотря на то, что боль в спине часто проходит при домашнем лечении, существуют некоторые симптомы, требующие обращения к врачу.





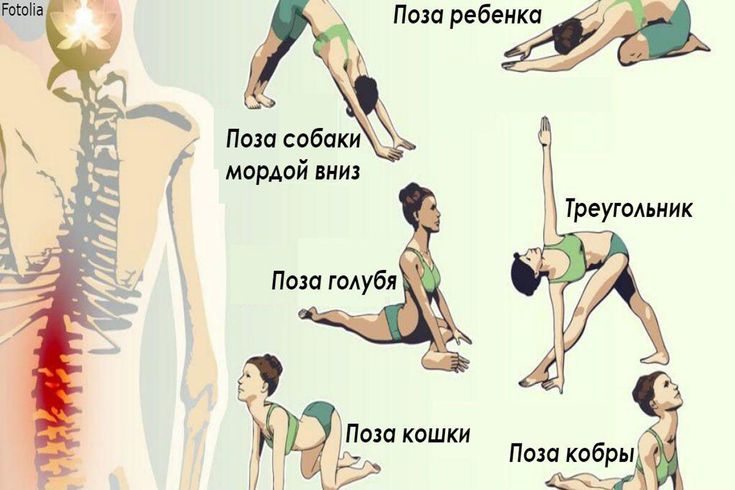 Программа упражнений должна быть индивидуальной .
Программа упражнений должна быть индивидуальной .
 Также после их отмены часто возникает еще большая болевая чувствительность.
Также после их отмены часто возникает еще большая болевая чувствительность. Не оказывают влияния на механизмы воспаления, но способны подавлять вторичную повышенную болевую чувствительность на уровне передачи нервных импульсов. Их применение за полчаса до окончания операции обеспечивает спокойное и безболезненное пробуждение после наркоза4. Хорошо зарекомендовали себя в комплексном обезболивании.
Не оказывают влияния на механизмы воспаления, но способны подавлять вторичную повышенную болевую чувствительность на уровне передачи нервных импульсов. Их применение за полчаса до окончания операции обеспечивает спокойное и безболезненное пробуждение после наркоза4. Хорошо зарекомендовали себя в комплексном обезболивании.