Боль в мышцах лопатки | Прима Медика
Болезненные ощущения в мышцах, миалгия, как симптоматическое явление изучено недостаточно, особенно боль в мышцах лопатки. До сих пор мышечный болевой симптом относят либо к вертеброгенным заболеваниям, либо к неврологическим, то есть его связывают с радикулопатией, спондилоартрозом, остеохондрозом и так далее.
Относительно недавно в классификации болезней появилась отдельные нозологические единицы – фибромиалгия и миалгия, которые имеют непосредственное отношение к мышечной ткани. Несмотря на то, что патологии мягких тканей, в том числе боль в мышцах лопатки, изучались еще с XIX-го века, единства в терминологии и систематизации синдромов пока не существует. Очевидно, это связано с тесным анатомическим взаимоотношением мягких (периартикулярных) тканей и костных структур в области спины и в человеческом организме в принципе. Патология спины может охватывать сразу несколько близлежащих анатомических зон, такие боли принято называть дорсалгия, но болевые проявления в region scapularis (зона лопаток) корректнее и точнее именовать скапальгией.
Причины боли в мышцах лопатки
В отличие от других мышечных синдромов причины боли в мышцах лопатки чаще всего не имеют отношения к «виновнику» всех спинальных болей – остеохондрозу. Это обусловлено малоподвижностью и довольно крепкой структурой грудного отдела позвоночника. Следовательно, практически все болезненные ощущения в области лопаток связаны с мышечной тканью, а также с повреждением сухожилий, надостистых связок.
Основная причина ноющей боли в середине спины объясняется продолжительным напряжением мышц, как правило, из-за специфики профессиональной деятельности. Прежде всего, это касается тех, кто долгое время сохраняет одну и ту же позу, чаще сидя, — водители, офисные работники, швеи, студенты и так далее. Накапливаясь, напряжение в плечах и в зоне лопаток приводит к компенсаторному укорочению, сокращению грудных мышц, усугубляет состояние и привычка сутулиться, вытягивать голову, шею вперед. Как следствие, мышцы поднимающие лопатки, часть трапециевидной мышцы, грудино-ключичные, дельтовидные перенапрягаются, а другие, находящиеся в середине спины – нижняя часть трапециевидной, сгибатели шеи, передняя зубчатая подвергаются компенсаторному растяжению или ослаблению, все эти аномальные, нефизиологичные явления провоцируют боль.
Также в клинической практике причины боли в мышцах лопатки классифицируют по видам мышечно-тонических синдромов:
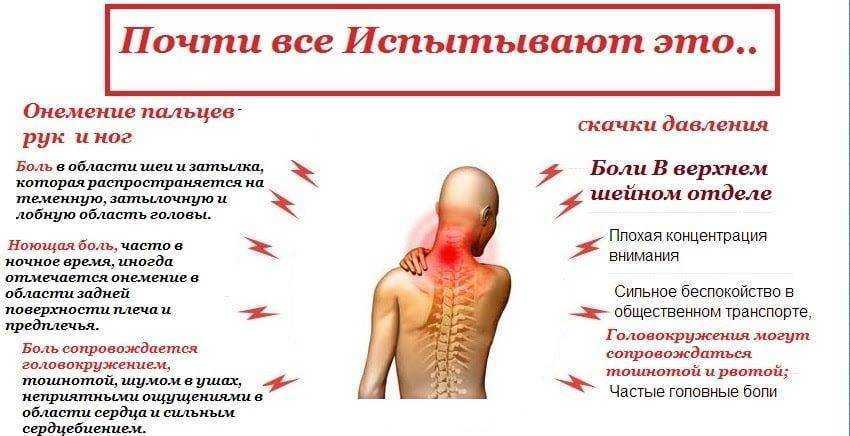
 Боль локализуется под лопаткой, ощущается в глубине мышц, носит ноющий, тупой характер боли.
Боль локализуется под лопаткой, ощущается в глубине мышц, носит ноющий, тупой характер боли.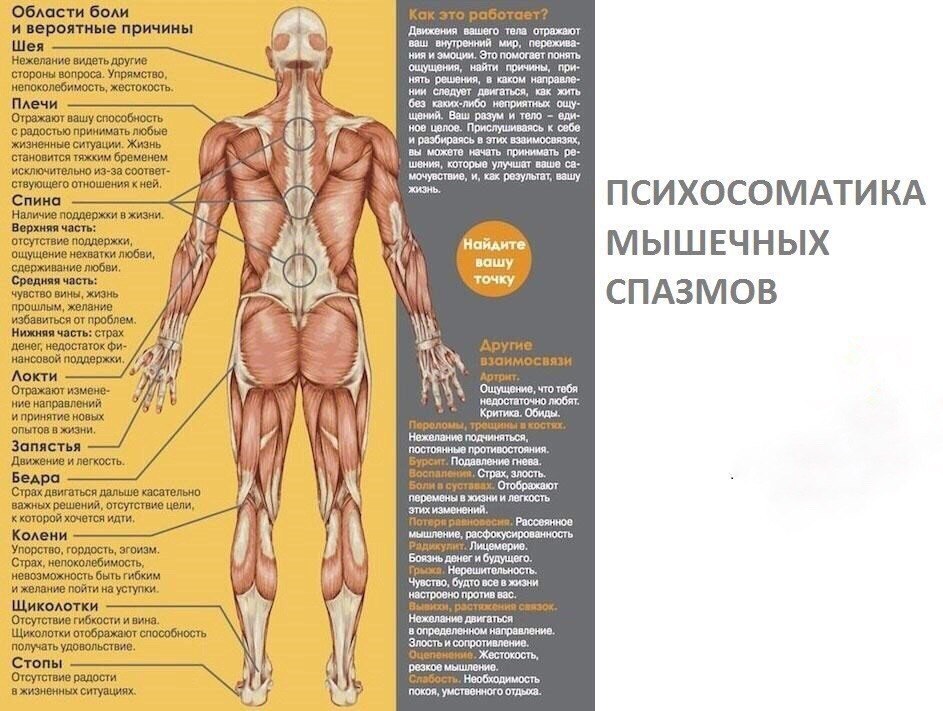
Кроме того, боль в мышцах лопатки может быть вызвана воспалительным процессом в мышечной ткани – миозитом. Миозит в свою очередь провоцируется такими факторами:
Довольно часто болевые симптомы в области лопаток плохо дифференцируются по ощущениям, поэтому трудно определить – что на самом деле болит – мышцы, костная ткань, сухожилия или этот признак является отраженной болью, указывающей на возможные патологии, такие как следующие:
- ИБС – ишемическая болезнь сердца.
- Стенокардия.
- Инфаркт миокарда.
- Протрузия или грыжа межпозвоночных дисков грудного отдела позвоночника.
- Кифосколиоз.
- Межреберная невралгия.
- Спондилоартроз.
- ЯБЖ – язвенная болезнь желудка.
- Заболевания дыхательной системы – пневмония, плеврит.

Для того, чтобы правильно установить причины боли в мышцах лопатки, необходимо максимально точно описать характеристики симптома.
Как проявляется боль в мышцах лопатки
Симптоматика мышечных болей характерна ощущениями напряжения, растяжения. В отличие от суставных ломящих болей, симптомы боли в мышцах лопатки чаще носят ноющий характер. Хотя межлопаточные мышцы, расположенные между остистыми отростками, могут болеть довольно интенсивно, аналогично суставам. Если пациент предъявляет жалобы на не преходящую боль в области лопаток, иррадиирующую влево, не стихающую при перемене положения тела, сопровождающуюся ощущением холода в спине, скорее всего это свидетельство поражения не только мышечной ткани, но и сухожилий, связок.
Характер боли в области лопаток может быть различным, в зависимости от источника болевого сигнала и причины, его провоцирующей: Параметры, по которым дифференцируют симптомы боли в мышцах лопатки:
- Описание ощущения – острая, ноющая, колющая, сдавливающая, ломящая боль.

- Локализация боли – между лопатками, под ними, под правой или левой, вверху лопаток.
- Длительность боли – преходящая, длительная, хроническая.
- Зависимость от положения тела – стихает при перемене положения, усиливается при определенных движениях.
- Распределение по видам – висцеральные (отраженные), невропатические или только мышечные боли.
Как отличить виды мышечных болей в лопатке?
Симптом
-
Мышечная -
Рефлекторная, висцеральная -
Невропатическая
Описание
-
Точная характеристика, в том числе указание локализации -
Описание расплывчатое, боль диффузная, идет изнутри, из глубины к мышцам -
Боль распространяется по направлению нервных корешков, иррадиирует
Есть ли ограничения движений
-
Часто ограничивает двигательную активность -
Движения не ограничены -
Движения конечностей мало ограничены, ограничения касаются объема движений грудной клетки, спины
Влияние движений на боль
-
Боль усиливается при движении -
Не оказывает -
Оказывает только осевая нагрузка, а также рефлекторные движения – кашель, чихание
Определение с помощью пальпации
-
Хорошо пальпируются спазмированные участки. Пальпация усугубляет боль
Пальпация усугубляет боль -
Источник симптома с помощью пальпации выявить невозможно -
Возможное определение
Боль в мышцах под лопаткой
Боль в мышцах под лопаткой может быть как признаком истинной миалгии, так и сигналом более опасных заболеваний, таких как:
- Язвенная болезнь желудка, которая чаще всего локализуется в зоне эпигастрия, но может иррадиировать в левую сторону – в область груди, под левую лопатку. Боль при этом не дифференцируется по структурному виду, трудно определить что именно болит – мышцы, ребра. Поэтому, если боль под лопаткой связана с приемом пищи, скорее всего она обусловлена заболеванием желудочно-кишечного тракта.
- Приступ стенокардии часто похож по признакам на боль в мышцах под лопаткой. Дифференцировать эти два симптом самостоятельно затруднительно, однако при стенокардии боль стихает после приема сосудорасширяющих препаратов, мышечная боль не поддается нейтрализации этими средствами.

- Межреберная невралгия также может проявляться приступообразными, опоясывающими болями в нижней части лопаточной зоны. Боль усиливается при кашле, чихании, болевые участки хорошо определяются пальпацией.
- Мышечная спастика желчного пузыря, закупорка желчных протоков нередко проявляется в виде колики, при этом боль может носить резкий, режущий характер, иррадиировать в правую верхнюю часть тела, под плечо и правую лопатку.
В любом случае, простой болевой симптом, который человек считает мышечным, должен проходить без специфического лечения в течение максимум 1-2 дней. Для релаксации мышц достаточно покоя и расслабления, если боль под лопатками не стихает, необходимо срочно обращаться за медицинской помощью.
Диагностика боли в мышцах лопатки
Задача диагностических мероприятий при определении причины мышечной боли в области лопаток – это прежде всего исключение возможных угрожающих жизни патологий – стенокардического приступа, инфаркта миокарда, перфорации язвы желудка и таких заболеваний:
- Онкологические процессы в позвоночном столбе.

- Онкопроцессы во внутренних органах.
- Неврологические патологии, требующие ургентной терапии.
- Психогенные факторы, заболевания, включая психопатологии.
Это связано с тем, что диагностика боли в мышцах лопатки затруднена в силу неспецифичности симптоматики, клиническая картина редко указывает на конкретное диагностическое направление, кроме того практически все дорсалгии редко коррелируют с результатами инструментальных обследований. Довольно часто встречаются случаи, когда болевой симптом есть, но обследование не выявляет ни одного достоверного патологического источника боли, также бывает, что исследования определяют патологию, которая не сопровождается явно выраженным клиническим признаком.
Как правило, диагностика боли в мышцах лопатки включает в себя такие действия:
- Краткий сбор анамнеза, детальное описание предыстории симптом не требуется, так как болевой мышечный симптом не считается патогномичным для опасной, угрожающей патологии.

- Уточнение характера и параметров боли:
- Локализация, возможная иррадиация.
- При какой позе, положении тела появляется боль.
- В какое время суток беспокоит боль.
- Связь симптома с двигательной активностью, другими факторами.
- Скорость развития симптома – спонтанные или нарастающие боли.
- Визуальный осмотр пациента:
- Асимметрия плечелопаточной зоны.
- Выявление возможного сколиоза, аномалии строения позвоночника (тест-симптом Форестье).
- Подвижность позвоночного столба в грудном отделе (тест-симптом Отта, симптом Томайера).
- Определение возможной болезненности по ходу остистых отростков (симптом Зацепина, проба Верщаковского, симптом звонка).
- Инструментальное обследование чаще всего не требуется, так как мышечные боли в 95% считаются доброкачественными. Исследования нужны только в случаях подозрения на такие патологии:
- Признаки острого инфекционного процесса.

- Признаки онкологии.
- Явная неврологическая симптоматика.
- Травма.
- Безрезультативное лечение в течение месяца.
- Также рентгенография необходима, если больной направлен на мануальную терапию или физиотерапевтические процедуры.
- Признаки острого инфекционного процесса.
- Для выявления характеристик мышечной структуры может быть назначена электромиография.
Следует отметить, что широкоиспользуемая практика направления пациента с мышечной болью на рентген может значительно затруднить постановку диагноза, так как в подавляющем большинстве наши современники имеют те или иные признаки остеохондроза и других заболеваний позвоночника. Само по себе наличие дегенеративного процесса в позвоночном столбе не исключает миогенного фактора, провоцирующего боль в мышцах лопатки и не может быть базой для правильной диагностики.
Лечение боли в мышцах лопатки
Лечение болевого симптома в мышцах лопатки условно можно разделить на два этапа – краткосрочные, неотложные меры и долговременная тактика.
Неотложные меры
Долговременные мероприятия
Нейтрализация болевого симптома с помощью анальгетиков или противовоспалительных нестероидных препаратов
Предотвращение причин, провоцирующих боль в мышцах
Назначение миелорелаксантов
Щадящие растягивающие или динамические упражнения
Инъекционное или аккупунктурное воздействие на ТТ (триггерные точки)
Упражнения направленные на коррекцию осанки
Купирование, нейтрализация коморбидных симптомокомплексов
Коррекция профессиональной нагрузки
Нормализация и поддержание веса
Психокоррекция болевого симптома
Соблюдение правил здорового образа жизни, в том числе двигательной активности
В целом лечение мышечных болей не представляет затруднений, как правило, достаточно дать отдых перенапряженным мышцам, исключить провоцирующие симптом факторы. Также хороший результат дает массаж и обучение релаксационным методам, в том числе и постизометрическая релаксация.
Также хороший результат дает массаж и обучение релаксационным методам, в том числе и постизометрическая релаксация.
Как предотвратить боль в мышцах лопатки
Как предупредить мышечную боль, где бы она ни развивалась, в спине, в области лопаток, поясницы, шеи? Очевидно, что конкретных рекомендаций не существует, ведь каждый человеческий организм индивидуален по анатомическому строению, физиологическим и прочим параметрам. Тем не менее, профилактика боли в мышцах лопатки – это соблюдение общеизвестных, но, к сожалению, редко используемых на практике мер. Эти правила касаются прежде всего таких пунктов:
 Мышцы нужно тренировать, иначе возникнет противоположный гипертонусу эффект – адинамия, атрофия и слабость мышечной структуры.
Мышцы нужно тренировать, иначе возникнет противоположный гипертонусу эффект – адинамия, атрофия и слабость мышечной структуры.
Боли в мышцах лопатки являются достаточно сложным полиэтиологическим симптом, а не самостоятельным заболеванием. Определить точную причину болевого ощущения, провести все необходимые для этого обследования и назначить эффективное лечение может только врач. От самого человека, испытывающего дискомфорт в зоне лопаток, требуется лишь забота о своем здоровье и своевременное обращение за помощью при первых тревожных признаках.
Боль в спине у детей и подростков | Сергеев А.В., Екушева Е.В.
Статья посвящена вопросам диагностики и терапии боли в спине у детей и подростков
Введение
Наиболее частыми причинами боли в спине у детей являются доброкачественная скелетно-мышечная боль и травмы. Несмотря на высокую распространенность скелетно-мышечной боли (около 50%), достаточно часто могут выявляться специфические причины болевых синдромов: инфекционная спинальная патология, воспалительные спондилоартропатии, остеоид-остеома, грудной гиперкифоз Шейермана — Мау, сподилолиз и спондилолистез [1]. В практике важно обучение врачей различных специальностей (педиатров, ортопедов, неврологов) особенностям осмотра детей с жалобами на боль в спине и использованию доказательных эффективных алгоритмов диагностики и лечения.
Эпидемиология
Вопреки распространенному мнению о том, что «у детей спина болит редко», боли в спине отмечаются у детей достаточно часто, особенно в подростковом возрасте [1, 2]. Частота встречаемости боли в спине линейно нарастает с возрастом и пубертатным развитием детей [3]. В большинстве случаев причинами боли в спине являются скелетно-мышечные нарушения, при начальных проявлениях болевой синдром слабо выражен, регрессирует самостоятельно, и большинство родителей и детей не обращаются за медицинской помощью. В результате крупнейшего эпидемиологического кросс-секционального исследования были опрошены более 5000 детей и взрослых молодого возраста. Выявлено, что в возрасте 12 лет 7% детей как минимум один раз испытывали боль в спине. Общая частота встречаемости боли в спине увеличивалась до 50% к 18 годам в женской популяции и к 20 годам в мужской [4]. В каждый определенный день 1% детей в возрасте 12 лет жалуются на боль в спине, 5% — в 15 лет и каждый 10-й — в 20 лет [5]. Интересные данные получены при анализе факторов, ассоциированных с болью в спине в детской популяции. В школьном возрасте риск развития боли в спине выше у девочек, у детей, которые длительно смотрят телевизор, много времени проводят за компьютером, а также имеют аффективные (тревожные) расстройства и семейный анамнез боли в спине.
Частота встречаемости боли в спине линейно нарастает с возрастом и пубертатным развитием детей [3]. В большинстве случаев причинами боли в спине являются скелетно-мышечные нарушения, при начальных проявлениях болевой синдром слабо выражен, регрессирует самостоятельно, и большинство родителей и детей не обращаются за медицинской помощью. В результате крупнейшего эпидемиологического кросс-секционального исследования были опрошены более 5000 детей и взрослых молодого возраста. Выявлено, что в возрасте 12 лет 7% детей как минимум один раз испытывали боль в спине. Общая частота встречаемости боли в спине увеличивалась до 50% к 18 годам в женской популяции и к 20 годам в мужской [4]. В каждый определенный день 1% детей в возрасте 12 лет жалуются на боль в спине, 5% — в 15 лет и каждый 10-й — в 20 лет [5]. Интересные данные получены при анализе факторов, ассоциированных с болью в спине в детской популяции. В школьном возрасте риск развития боли в спине выше у девочек, у детей, которые длительно смотрят телевизор, много времени проводят за компьютером, а также имеют аффективные (тревожные) расстройства и семейный анамнез боли в спине. Профессиональные занятия спортом также достоверно ассоциированы с болевым синдромом в спине. В то же время умеренная спортивная нагрузка, преимущественно аэробная, является фактором профилактики различных болевых синдромов, например боли в шее и спине, головной боли напряжения, мигрени [6].
Профессиональные занятия спортом также достоверно ассоциированы с болевым синдромом в спине. В то же время умеренная спортивная нагрузка, преимущественно аэробная, является фактором профилактики различных болевых синдромов, например боли в шее и спине, головной боли напряжения, мигрени [6].
Данные о частоте и структуре специфических причин боли в спине немногочисленны и сильно зависят от анализируемой популяции. В одном из проспективных исследований проанализированы данные 73 детей, обратившихся вспециализированную клинику с хронической болью в спине, длившейся более 3 мес. Пациенты после оперативных вмешательств не были включены в исследование. У 60 детей (82%) основной причиной боли были скелетно-мышечные нарушения, и только у 13 пациентов (18%) выявлены определенные заболевания, которые были источниками болевого синдрома: спондилолиз с/без спондилолистеза (9), болезнь Шейермана — Мау (2), остеоид-остеома (1), экструзия межпозвоночного диска [7]. По данным ретроспективного анализа данных 116 подростков, получавших лечение в ортопедической клинике, у 63 человек (55%) боль в спине была связана со скелетно-мышечными причинами с/без сколиоза. Болезнь Шейермана — Мау была выявлена в 23 случаях (20%), спондилолиз/спондилолистез — у 18 пациентов (16%), другие причины, включая 2 экструзии межпозвоночных дисков, — у 12 пациентов (10%) [8]. Также проводился анализ структуры болевого синдрома в спине у детей, поступивших с данной жалобой в отделение неотложной помощи. В 25% случаев причиной боли была острая травма, в 24% случаев — мышечно-тонический синдром. У 13% пациентов (достаточно часто) боль в спине была проявлением криза при серповидно-клеточной анемии. В 13% случаев болевой синдром имел неясную этологию, в 5% случаев был вызван инфекцией мочевыделительной системы, в 4% — острой вирусной инфекцией [9]. Более чем в 90% случаев болевой синдром в спине продолжается у детей менее 4 нед. Интересны данные лонгитудинальных исследований течения боли в спине у детей: одна группа детей (n=225) с жалобой на боль в спине была обследована в 9, 13 и 15 лет. В 7% случаев боль отмечалась в каждом из возрастов [10].
Болезнь Шейермана — Мау была выявлена в 23 случаях (20%), спондилолиз/спондилолистез — у 18 пациентов (16%), другие причины, включая 2 экструзии межпозвоночных дисков, — у 12 пациентов (10%) [8]. Также проводился анализ структуры болевого синдрома в спине у детей, поступивших с данной жалобой в отделение неотложной помощи. В 25% случаев причиной боли была острая травма, в 24% случаев — мышечно-тонический синдром. У 13% пациентов (достаточно часто) боль в спине была проявлением криза при серповидно-клеточной анемии. В 13% случаев болевой синдром имел неясную этологию, в 5% случаев был вызван инфекцией мочевыделительной системы, в 4% — острой вирусной инфекцией [9]. Более чем в 90% случаев болевой синдром в спине продолжается у детей менее 4 нед. Интересны данные лонгитудинальных исследований течения боли в спине у детей: одна группа детей (n=225) с жалобой на боль в спине была обследована в 9, 13 и 15 лет. В 7% случаев боль отмечалась в каждом из возрастов [10].
Причины боли в спине у детей
Доброкачественная скелетно-мышечная боль и травмы являются наиболее частыми причинами боли в спине у детей.
Источниками скелетно-мышечной боли в большинстве случав являются мышцы, связки, суставы (дугоотросчатые и крестцово-подвздошные), межпозвонковые диски и костные структуры позвоночника.
Наиболее частым источником боли в спине у детей и подростков является мышечно-тонический, миофасциальный синдром (МФС). Данный синдром может развиваться как на фоне ортопедической патологии (выраженный сколиоз, кифосколиоз, асимметрия таза, длины ног), так и на фоне мышечного перенапряжения и травм. Чаще мышечная боль локализуется в области паравертебральных мышц, трапециевидных мышц с иррадиацией в зоны отраженной боли от миофасциальных точек с усилением при скручивании и разгибании.
Выделено несколько факторов, ассоциированных с мышечной болью в спине у детей и подростков:
Ношение тяжелого рюкзака. Согласно рекомендациям Американской ассоциации педиатров, масса рюкзака должна составлять не более 10–20% от массы тела ребенка [11].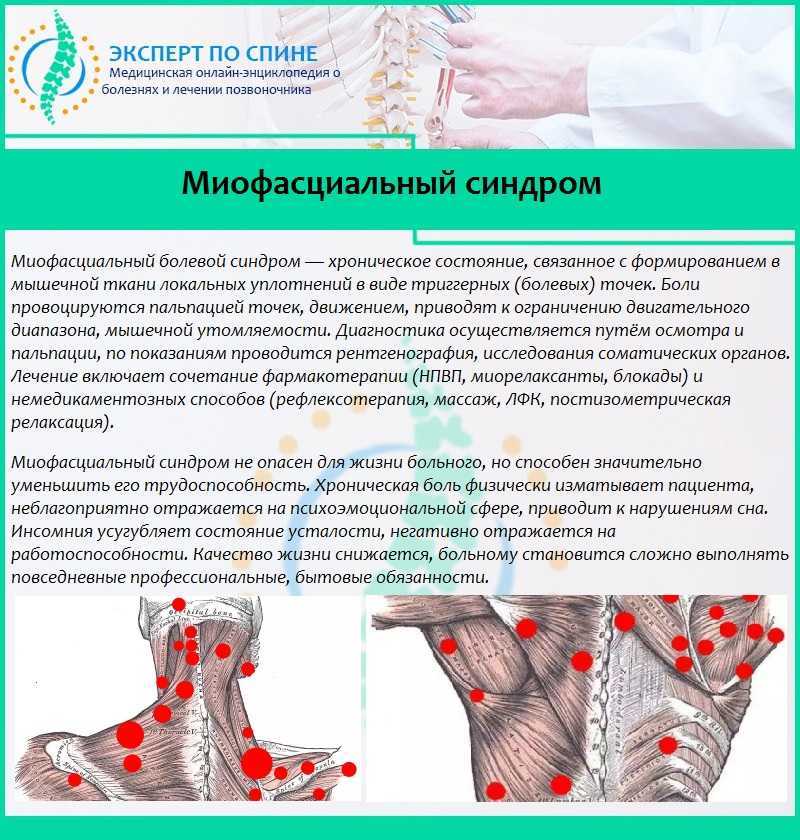
Использование мягких матрасов (ассоциировано с болью и утренней скованностью в спине) [12].
Интенсивные занятия спортом / нарушения техники тренировок (неправильная посадка на велосипеде, неправильный подбор обуви для бега и т. д.) [13].
Психосоциальный дистресс, тревога/депрессия [14].
В большинстве случаев мышечная боль в спине регрессирует спонтанно, при невыраженном болевом синдроме предпочтительно использование нелекарственных методов терапии (ЛФК, массаж).
При костных источниках болевого синдрома, как правило, боль локализуется по центральной оси позвоночника с усилением при экстензии и ротации, что, однако, не является специфичным признаком. Как уже отмечалось, костные причины болевого синдрома в спине у детей достаточно редки. Среди них наиболее распространенными являются спондилолиз, спондилолистез, сколиоз, ювенильный кифоз Шейермана — Мау, реже — ювенильный остеопороз, врожденное отсутствие ножки позвонка, перелом апофиза позвонка или Limbus vertebra (смещенный позвонковый апофиз), стрессовые повреждения КПС при занятиях спортом.
Спондилолиз и спондилолистез. Спондилолиз — это врожденный или приобретенный одно/двухсторонний дефект (несращение/повреждение) в зоне дуги позвонка в межсуставной области. В большинстве случаев спондилолиз отмечается на нижнем поясничном уровне, преимущественно L5. При двухстороннем повреждении (или врожденном несращении) тело позвонка может смещаться вперед (спондилолистез) [15]. Факторами риска развития спондилолиза и спондилолистеза являются занятия определенными видами спорта с сочетанием часто повторяющейся флексии/экстензии и гиперэкстензии в поясничном отделе (например, спортивные гимнастика и танцы, фигурное катание, тяжелая атлетика, волейбол, футбол, большой теннис). Обычно клинические проявления спондилолиза отмечаются в подростковом возрасте при наличии провоцирующих факторов. Для спондилолиза характера острая простреливающая (прокалывающая) боль в поясничном отделе с усилением при гиперэкстензии и уменьшением в покое. При осмотре пациента может выявляться повышенное мышечное напряжение (с акцентом на стороне патологии) в паравертебральных мышцах с усилением при экстензии и/или наклоне вбок, а также болезненность при пассивном подъеме прямой ноги и наклоне вперед. Дополнительно может оказаться полезным проведение теста гиперэкстензии на одной ноге, когда пациент стоит на одной ноге и наклоняется (прогиб) назад с возможным испилатеральным усилением болевого синдрома, при этом данный тест не является специфичным для спондилолиза [16].
Дополнительно может оказаться полезным проведение теста гиперэкстензии на одной ноге, когда пациент стоит на одной ноге и наклоняется (прогиб) назад с возможным испилатеральным усилением болевого синдрома, при этом данный тест не является специфичным для спондилолиза [16].
В процессе быстрого роста в подростковом возрасте при наличии предрасполагающих факторов спондилолиз может осложняться спондилолистезом, что клинически ассоциировано с персистированием болевого синдрома.
Сколиоз — латеральное искривление позвоночника с углом (угол Кобба) отклонения более 10°. Как правило, сколиоз сочетается с различными вариантами ротации позвоночника. Сколиз может быть идиопатическим или развиваться в результате различных патологических процессов (врожденные аномалии развития, мышечный спазм, инфекции, опухоли). Идиопатический вариант сколиоза встречается в большинстве случаев — 80–85%. Распространение сколиоза в подростковой популяции составляет около 3% [17]. У пациентов со сколиозом достоверно чаще отмечается скелетно-мышечный болевой синдром. Однако в связи с гипердиагностикой сколиоза следует комплексно подходить к выявлению причин боли в спине с общей оценкой биомеханических, ортопедических и неврологических проявлений. Отклонение менее 10° (угол Кобба) рассматривается в пределах допустимой физиологической асимметрии.
У пациентов со сколиозом достоверно чаще отмечается скелетно-мышечный болевой синдром. Однако в связи с гипердиагностикой сколиоза следует комплексно подходить к выявлению причин боли в спине с общей оценкой биомеханических, ортопедических и неврологических проявлений. Отклонение менее 10° (угол Кобба) рассматривается в пределах допустимой физиологической асимметрии.
Болезнь Шейермана — Мау. Ювенильный кифоз определяется как передняя клиновидная деформация (компрессия) на 5° и более как минимум в 3 смежных позвонках и обычно выявляется с помощью рентгенографии [18]. Точная этиология болезни Шейермана — Мау остается неизвестной. Рассматривается вариант генетической предиспозиции, что подтверждается данными исследований среди близнецов [19]. В качестве возможных факторов риска наиболее часто отмечаются длительный постельный режим (по различным причинам) и состояния, сопровождающиеся транзиторным остеопорозом [20]. Также было отмечено, что подростки с данной патологией несколько выше сверстников и имеют укороченный размер грудины, что может приводить к предрасположенности компрессионного повреждения передней части позвонков.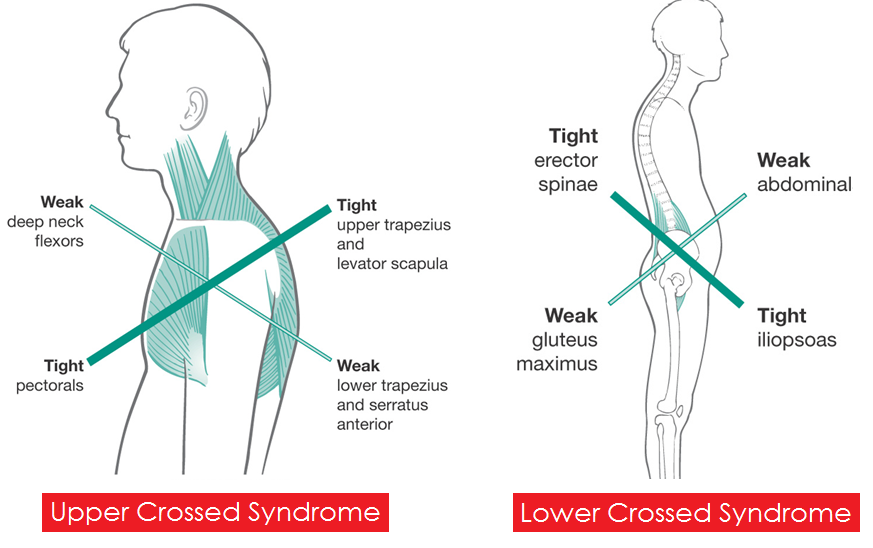 В то же время нет убедительных данных, показывающих взаимосвязь между занятиями спортом (в т. ч. тяжелой атлетикой) и развитием болезни Шейермана — Мау.
В то же время нет убедительных данных, показывающих взаимосвязь между занятиями спортом (в т. ч. тяжелой атлетикой) и развитием болезни Шейермана — Мау.
Частота встречаемости ювенильного кифоза оценивается в диапазоне 4–8%, заболевание чаще встречается у мальчиков [21]. Клинические проявления болезни Шейермана неспецифичны: обычно отмечаются подострые боли в грудном и, реже, поясничном отделах, без связи с травмой, с усилением при физической нагрузке и снижением после отдыха. Ювенильный кифоз может сочетаться со спондилолизом и реже, при выраженных изменениях, с миелопатией [22, 23].
При болезни Шейермана отмечается жесткий (ригидный) кифоз с образованием относительно острого угла, который не сглаживается при наклоне вперед, экстензии и в положении лежа на животе. Также при осмотре можно выявить компенсаторный поясничный гиперлордоз и хамстринг-синдром. Однако данные проявления не служат облигатными признаками ювенильного кифоза, «золотым стандартом» диагностики является анализ рентгенографических снимков.
Как правило, проводится консервативное лечение с акцентом на немедикаментозные методы терапии (лечебная гимнастика, массаж), ограничение возможных провокаторов скелетно-мышечной боли (эргономика рабочего места учащегося), при остром болевом синдроме возможно использование анальгетиков (парацетамол, ибупрофен). При кифозе более 60°, персистирующем болевом синдроме, дополнительных ортопедических нарушениях (спондилолиз, спондилолистез) или неврологических осложнениях (миелопатия) возможно проведение оперативного ортопедического лечения [24].
Дискогенные болевые синдромы. Несмотря на то, что болевые синдромы, связанные с повреждением межпозвонковых дисков, в подростковом возрасте встречаются реже, чем у взрослых, около 10% персистирующей боли в спине у подростков связано с дискогенной патологией [25]. Факторами риска экструзии межпозвонковых дисков являются острая травма, ювенильный кифоз, семейный анамнез, ожирение, гиподинамия. Занятие некоторыми видами спорта достоверно ассоциировано с повышенным риском развития грыжи диска — тяжелая атлетика, спортивная гимнастика, фигурное катание и спорт с повышенным риском травм (горные лыжи, регби, бокс, хоккей и др. ) [26].
) [26].
Клинические проявления дискогенной патологии у подростков схожи с таковыми у взрослых. Различают вариант аксиальной дискогенной боли и радикулярного болевого синдрома с возможным развитием клиники радикулопатии или миелопатии. При дискогенной боли часто может быть ограничен наклон вперед с усилением болевого синдрома.
Диагностика причины боли в спине у детей и подростков
Первичный осмотр ребенка с болью в спине должен быть направлен на исключение специфических причин болевого синдрома с дальнейшим определением оптимальной тактики терапии и профилактики. Основные неспецифические и специфические причины боли в спине у детей представлены в таблице 1.
Анализ анамнеза, ортопедический и неврологический осмотры в большинстве случаев позволяют выявить источник боли и поставить верный диагноз, сформировать план терапии. При скелетно-мышечной боли, как правило, не требуется дополнительных обследований. Дополнительные обследования (лабораторная диагностика и визуализация) требуются при наличии признаков специфической этиологии болевого синдрома, так называемых «сигналов опасности», или «красных флажков» (табл. 2).
Дополнительные обследования (лабораторная диагностика и визуализация) требуются при наличии признаков специфической этиологии болевого синдрома, так называемых «сигналов опасности», или «красных флажков» (табл. 2).
Диагностический алгоритм боли в спине в детском возрасте представлен на рисунке 1.
Основные подходы к терапии боли в спине у детей и подростков
Основой терапии и профилактики скелетно-мышечной боли в спине является немедикаментозная терапия. Среди методов наибольшую эффективность показывают индивидуальные занятия ЛФК с обучением двигательному контролю, сохранение повседневной активности, выявление и коррекция факторов, способствующих скелетно-мышечной боли [27]. В дополнение возможно использование массажа, однако данные клинических исследований по эффективности массажа, иглорефлексотерапии и физиолечения достаточно противоречивы и не показывают убедительных положительных результатов [28].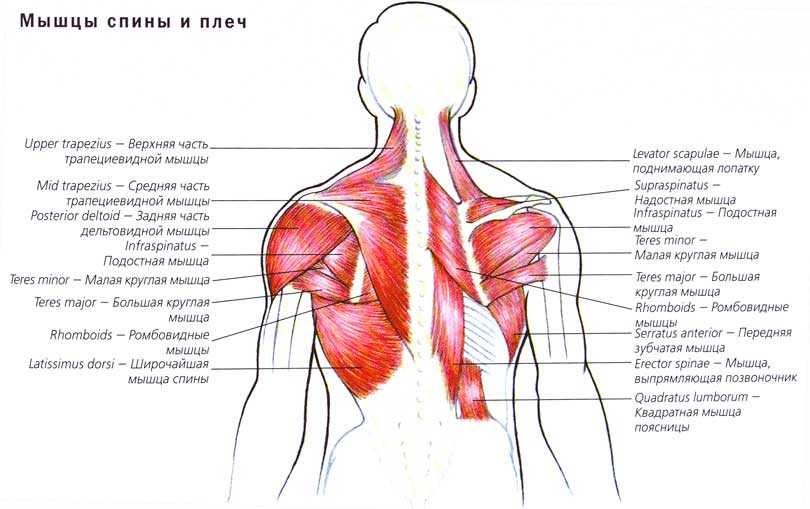 С учетом особенностей скелетно-мышечной боли у детей и подростков (болезнь Шейермана — Мау, идиопатический сколиоз, спондилолиз, сподилолистез), при персистировании болевого синдрома рекомендовано использовать мультидисциплинарный подход с осмотром ортопеда, врача ЛФК и невролога.
С учетом особенностей скелетно-мышечной боли у детей и подростков (болезнь Шейермана — Мау, идиопатический сколиоз, спондилолиз, сподилолистез), при персистировании болевого синдрома рекомендовано использовать мультидисциплинарный подход с осмотром ортопеда, врача ЛФК и невролога.
Фармакологическое лечение боли в спине у пациентов детского возраста используется по возможности наиболее кратковременно. Основной целью терапии является быстрое, эффективное и безопасное купирование острого болевого синдрома, способствующее нормализации повседневной активности детей, предотвращению или снижению риска рецидива и хронизации боли. Оптимальным подходом является использование препаратов с высокой эффективностью и низким спектром развития нежелательных реакций.
«Золотым стандартом» и наиболее широко применяемыми в педиатрической практике препаратами для купирования острой боли в спине и в составе комплексной терапии хронического болевого синдрома являются лекарственные средства из группы нестероидных противовоспалительных препаратов (НПВП), среди которых у детей чаще всего используют ибупрофен, как и анальгетик ацетаминофен.
Заключение
Периодические боли в спине у детей отмечаются часто, в подростковом возрасте их распространенность практически сопоставима с таковой у взрослых. В большинстве случаев причинами болевого синдрома являются доброкачественная скелетно-мышечная боль или легкая травма. С целью выявления специфических причин боли в спине рекомендовано для скрининга использовать систему «сигналов опасности» / «красных флажков», при необходимости — лабораторную диагностику (клинический анализ крови, С-реактивный белок и др.) и методы визуализации (рентгенография, компьютерная томография или магнитно-резонансная томография). Сохранение болевого синдрома более 4 нед. является показанием для повторного анализа истории заболевания и обследования пациента с целью исключения специфических причин болевого синдрома. Основой лечения и профилактики скелетно-мышечной боли является использование различных методов ЛФК с обучением двигательному контролю, сохранение повседневной активности, а также корректирование имеющихся у конкретного пациента факторов риска.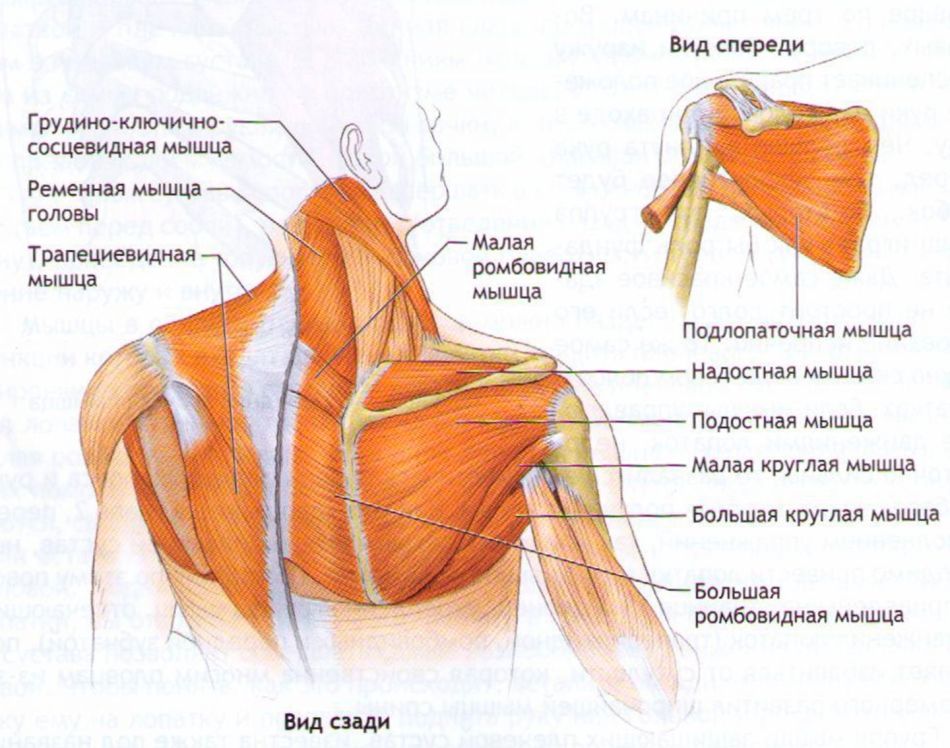 При остром болевом синдроме коротким курсом возможно использование НПВП.
При остром болевом синдроме коротким курсом возможно использование НПВП.
Ваш путеводитель по облегчению боли
2. Вы повредили мышцу
Частой и распространенной причиной боли в лопатках является напряжение мышц, также известное как растяжение мышц. Это может быть результатом чрезмерного использования или нагрузки на руки или верхнюю часть спины.
Мышцы также могут стать напряженными, если вы спали на новой кровати, в новой позе или даже недавно начали новую программу упражнений. Плохая осанка также может сыграть свою роль. Когда вы наклоняетесь вперед, это создает нагрузку на мышцы спины. В результате вы можете почувствовать боль под лопаткой.
3. У вас есть заболевание шеи
Артрит шеи может вызвать локальную боль в шее, а также боль в лопатках из-за напряжения мышц. Стеноз позвоночника, сужение спинного мозга, защемление нерва в шейном отделе позвоночника из-за смещения диска или артрита, а также проблемы с дисками между костями позвоночника также могут вызывать иррадиирующую боль в лопатки.
4. У вас заболевание, поражающее плечо
Разрыв вращательной манжеты плеча или замороженное плечо могут вызвать боль вокруг лопатки. Если вы недавно получили травму плеча, это также может быть причиной боли в лопатке.
Травма вращательной манжеты плеча.
5. У вас есть заболевание, поражающее грудной отдел позвоночника
Грудной отдел позвоночника — это часть позвоночника, расположенная между лопатками (см. рисунок ниже). Артрит в грудном отделе позвоночника может вызывать боль в районе лопаток либо из-за иррадиирующей боли, либо из-за напряжения мышц.
В этих и многих других случаях физические упражнения, включая растяжку и силовые упражнения, могут помочь облегчить боль и обеспечить достаточную поддержку тем участкам тела, которые в этом нуждаются.
Грудной отдел позвоночника
6. Вы сломали лопатку
Перелом лопатки обычно очевиден. В начале травмы вы почувствуете сильную боль. Это часто вызвано прямым ударом или травмой, такой как автомобильная авария. Когда это происходит, очень важно немедленно обратиться за медицинской помощью. Избегайте использования пораженной стороны. Повязка может помочь до тех пор, пока вы не получите необходимое лечение.
Когда это происходит, очень важно немедленно обратиться за медицинской помощью. Избегайте использования пораженной стороны. Повязка может помочь до тех пор, пока вы не получите необходимое лечение.
Перелом лопатки (перелом лопатки)
Одним из состояний, увеличивающих риск переломов лопатки, является остеопороз. Это когда тело теряет костную ткань, что приводит к снижению плотности костей. Из-за этого кости становятся хрупкими и легко ломаются или травмируются. Однако, если у вас остеопороз, силовые тренировки имеют большое значение, когда речь идет об укреплении тела и его суставов.
7. Воспаление нерва в области лопаток
Такое воспаление может возникнуть в результате ношения на плече тяжелого груза, например, тяжелого рюкзака, или в результате инфекций. Это может привести к распространенной боли вокруг лопатки, а также к нарушению функции мышц. Это может привести к тому, что лопатка торчит сзади, а не прижимается к груди.
8. У вас особое заболевание сердца или легких
Если у вас болит левая лопатка, это может быть признаком определенных сердечных заболеваний, таких как перикардит или расслоение аорты. Рак легких может в дальнейшем проявляться болью в лопатках. Если у вас есть какие-либо другие симптомы, такие как одышка, головокружение или боль в груди, обратитесь за неотложной медицинской помощью. Это не те симптомы, которые вы хотите игнорировать. Такие условия могут привести к опасной для жизни ситуации. Отправляйтесь в ближайшее отделение неотложной помощи.
Рак легких может в дальнейшем проявляться болью в лопатках. Если у вас есть какие-либо другие симптомы, такие как одышка, головокружение или боль в груди, обратитесь за неотложной медицинской помощью. Это не те симптомы, которые вы хотите игнорировать. Такие условия могут привести к опасной для жизни ситуации. Отправляйтесь в ближайшее отделение неотложной помощи.
9. У вас широко распространенная боль (фибромиалгия)
Если это не новая боль и боль приходит и уходит, у вас может быть более хроническое заболевание, такое как фибромиалгия, которая является распространенным заболеванием, поражающим 3-6% людей. Он классифицируется по распространенной боли и усталости. Симптомы могут быть схожи с симптомами растяжения мышц. Если вы подозреваете, что у вас может быть фибромиалгия, запишитесь на консультацию к врачу.
Как уменьшить боль в лопатке?
При большинстве форм болей в лопатках вы можете воспользоваться следующими рекомендациями, чтобы облегчить боль и вернуться к своим обычным делам.
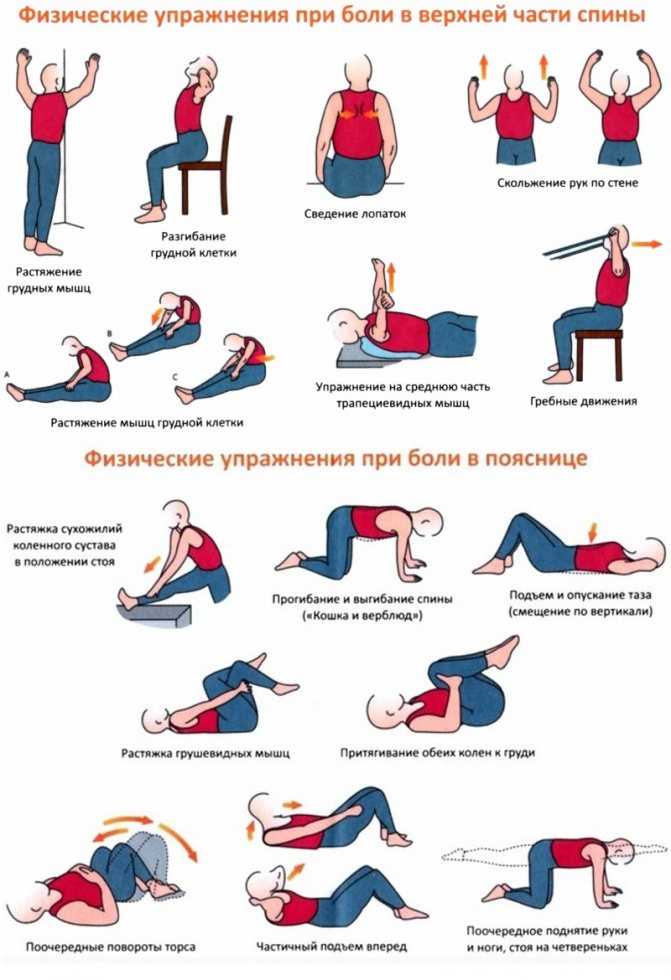
1. Упражнения
Следует отметить, что в большинстве случаев упражнения являются методом выбора для облегчения боли. Упражнения развивают силу, чтобы помочь поддержать травмированную область. Упражнения на растяжку помогают снять напряжение в мышцах. Однако упражнения не следует продолжать, если боль усиливается. Ошибаетесь в осторожности. По-медленнее. Профилактические упражнения в следующем разделе предлагают примеры упражнений, которые вы можете попробовать восстановить после боли в плече.
Не знаете, с чего начать? Приложение Injurymap дает вам нужные упражнения в нужное время. Попробуйте приложение для скорейшего выздоровления.
2. Притормозите
Значительно ли усиливается боль при выполнении определенных движений или действий? Вероятно, это хорошая идея, чтобы дать себе передышку. Избегайте действий, вызывающих боль, в течение 24–48 часов. Дайте своему телу время на восстановление и отдых, особенно если боль может быть результатом чрезмерной нагрузки.
Удивительно, но ваше тело довольно способно к самоисцелению. Возможно, для этого просто нужно время. Например, если боль возникла после особенно интенсивной тренировки, вашему телу может потребоваться время для адаптации. Вероятно, в мышечной ткани возникли микроразрывы.
Тело залечит разрывы, а также адаптирует мышечную ткань, чтобы выдерживать аналогичные будущие нагрузки. Через пару дней постарайтесь вернуться к своей обычной деятельности, но уменьшите вес и нагрузку на мышцы, а также продолжительность активности. Если боль не проходит, возможно, стоит обратиться за профессиональной консультацией, например, к специалисту по спортивной медицине или ревматологу.
3. Попробуйте терапию холодом или теплом
Лед — это быстрый способ облегчить боль. Оберните лед или охлаждающее устройство влажной тканью, прежде чем прикладывать его к коже. Приложить холодный аппарат на 15-20 минут. Оставьте около 45 минут между приложениями. Лед или холод уменьшают приток крови к пораженному участку. Таким образом можно уменьшить воспаление и отек. В результате вы чувствуете меньше боли.
Таким образом можно уменьшить воспаление и отек. В результате вы чувствуете меньше боли.
Некоторые люди предпочитают тепло холоду. Выбирайте то, что вам больше нравится, или чередуйте их. Тепло, в частности, может принести облегчение, если ваши мышцы напряжены. Тепло способствует кровотоку в области применения, а также вызывает расслабление местных мышц.
4. Принимайте безрецептурные обезболивающие
Безрецептурные обезболивающие – это быстрый способ уменьшить воспаление и боль. Подходящими вариантами являются аспирин, ибупрофен, напроксен (в США) и парацетамол (ацетаминофен в США).
Не используйте эти лекарства дольше 10-14 дней. Длительное использование связано с желудочно-кишечными проблемами и другими побочными эффектами. Большинство этих препаратов предназначены для кратковременного применения.
Если ваша боль или состояние не улучшаются в установленное время, обратитесь к врачу или физиотерапевту. Кроме того, если вы продолжаете интенсивные тренировки в это время, будьте осторожны! Это может притупить ваше восприятие боли, поскольку физические упражнения стимулируют естественные обезболивающие вашего тела.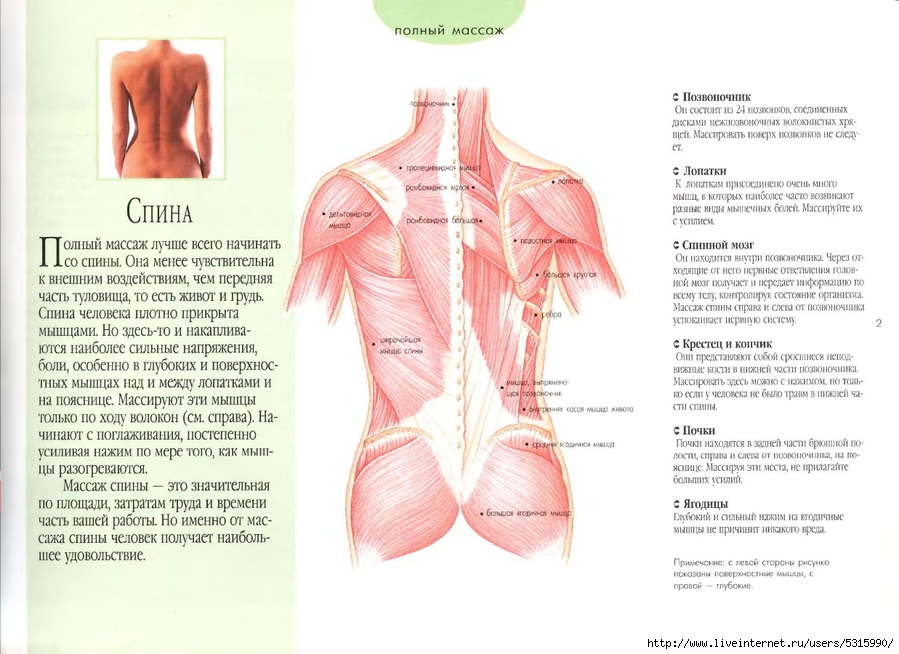
5. Сделай себе массаж
А еще лучше закажи массаж. Если это не вариант, вы можете попробовать простые домашние средства. Лучше всего подойдет пенный валик или массажный мяч. Катайте поролоновый валик или мячик под лопаткой, пока не найдете болезненное место. Как только вы найдете точку, медленно катайтесь из стороны в сторону, вверх-вниз или по кругу. Делайте это в течение минуты или больше. Это должно ощущаться как хорошая боль — как будто вы что-то выпускаете. Не стесняйтесь использовать этот метод один или даже два раза в день.
6. Акупунктура может помочь
Акупунктура использовалась на протяжении веков. Он работает, вызывая рефлекс, который заставляет мышцы расслабиться. Это снятие напряжения может привести к облегчению боли. Некоторые люди очень хорошо реагируют на эту технику.
7. Ничего из этого вам не подходит? Пришло время посоветоваться с профессионалами.
Если ни одно из этих средств не облегчает боль, запишитесь на прием к врачу или физиотерапевту.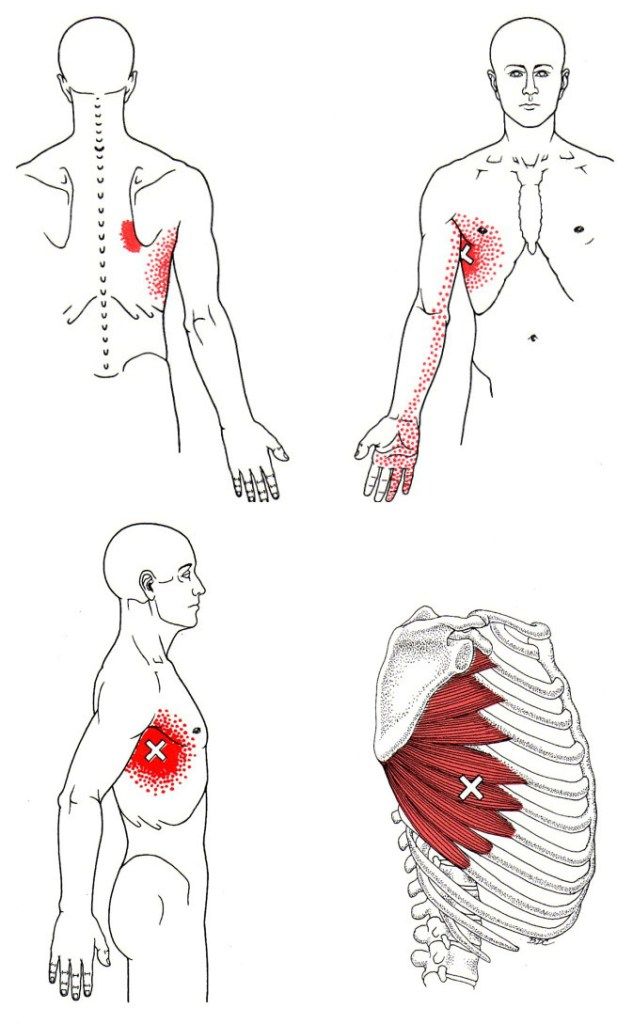 Они оценят ваше состояние, поставят диагноз и проведут вас через план лечения, уникальный для вас и вашей ситуации.
Они оценят ваше состояние, поставят диагноз и проведут вас через план лечения, уникальный для вас и вашей ситуации.
Предотвращение боли в лопатках
После того, как вы нашли эффективный способ облегчить боль, следующим шагом будет профилактика. Как предотвратить повторение этой боли? Основной способ профилактики — физические упражнения. Укрепление и растяжение уязвимой области или ранее травмированной области поможет вам избежать боли в будущем. Убедитесь, что вы медленно переходите к упражнениям.
Регулярно делайте физические упражнения и помните, что ключом к долгосрочному облегчению является продолжение тренировок, которые вам часто придется выполнять в течение многих месяцев. Упражнения на укрепление следует выполнять два-три раза в неделю с перерывом в один-два дня. Упражнения на растяжку можно делать ежедневно.
Начните с одного раза в два дня. Примерно через неделю увеличьте его до двух раз в два дня. Примерно через 4-6 недель попробуйте делать эти упражнения 2-3 раза в день через день.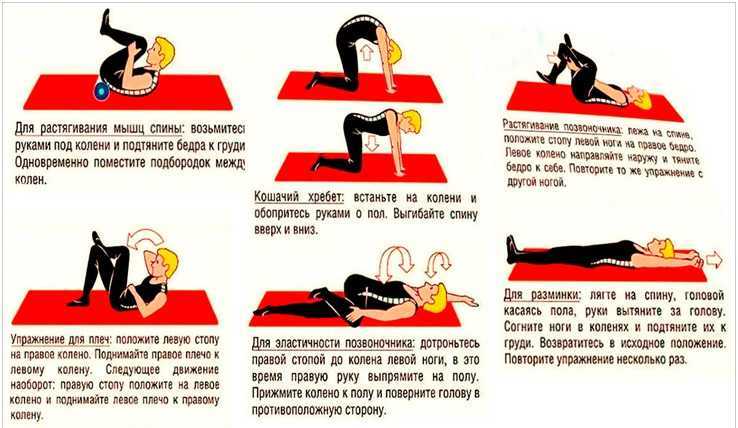 Следующие упражнения вы можете найти в Injurymap. Приложение избавляет вас от догадок во время тренировок. Это поможет вам облегчить его и проведет вас через каждый шаг.
Следующие упражнения вы можете найти в Injurymap. Приложение избавляет вас от догадок во время тренировок. Это поможет вам облегчить его и проведет вас через каждый шаг.
Боль в ромбовидной мышце: симптомы, причины, лечение, упражнения
Как определить боль в ромбовидной мышце
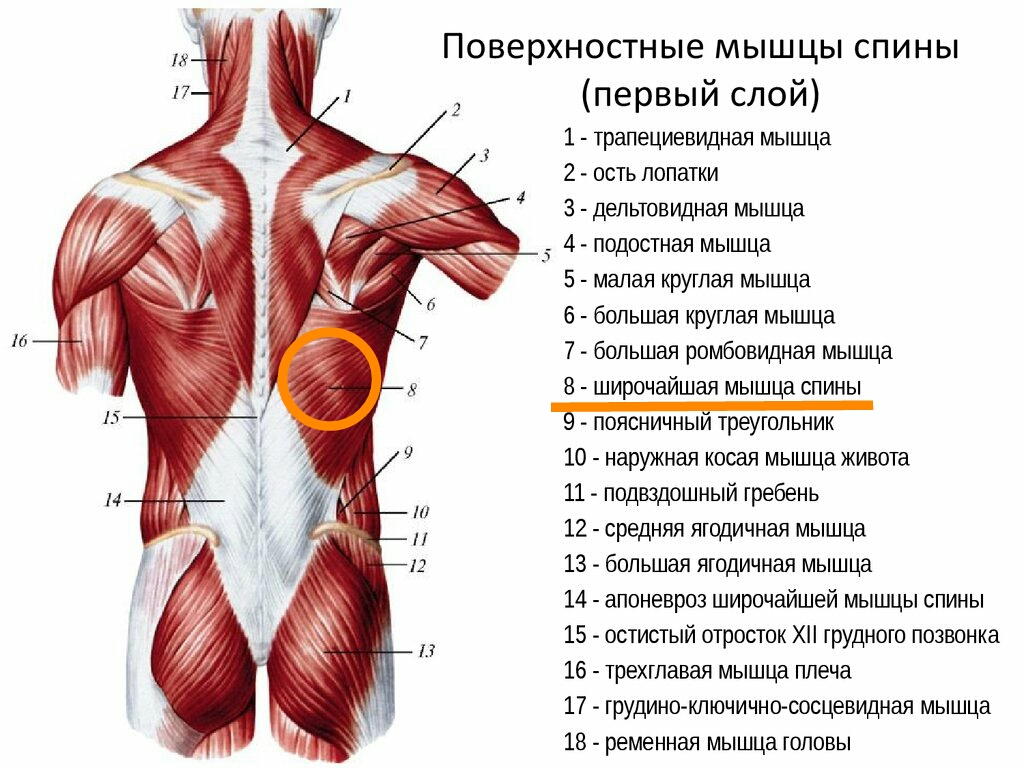
Ромбовидная мышца расположена в верхней части спины. Это помогает соединить лопатки с грудной клеткой и позвоночником. Это также поможет вам сохранить хорошую осанку.
Ромбовидная боль ощущается под шеей между лопатками и позвоночником. Иногда это называют болью в лопатке или в верхней части спины. Вы можете ощущать боль в этой области как напряжение, стреляющую боль или какой-то спазм. Другие симптомы боли в ромбовидных мышцах могут включать:
- болезненность в верхней части спины
- хлопки или скрежет при движении лопатки
- стеснение, отек и мышечные узлы вокруг мышцы затруднение или боль при движении мышц
- боль при дыхании
Боль в ромбовидной мышце может также вызывать боль в середине верхней части спины, в задней части плеч или между позвоночником и лопаткой. Его также можно прощупать в области над лопаткой.
Его также можно прощупать в области над лопаткой.
Где находится ромбовидная мышца?
У вас может развиться боль в ромбовидных мышцах в результате:
- плохой или неправильной осанки
- длительного сидения
- травм от напряжения, перенапряжения или разрыва мышц
- сон на боку
Перенапряжение ромбовидной мышцы может привести к болям в плечах и руках. Такие виды спорта, как теннис, гольф и гребля, могут вызывать боль в этой области. Действия и работа, которые требуют длительного вытягивания рук над головой, переноски тяжелых сумок и рюкзаков, а также подъема тяжелых предметов, также могут вызывать этот тип боли.
Отдых и воздержание от любых действий, вызывающих боль в ромбовидных мышцах, помогут вам быстро восстановиться. Первая линия лечения – метод RICE:
- Остальные. Максимально дайте отдых рукам и плечам. Воздержитесь от любых действий, которые задействуют эти мышцы.
- Лед.
 Прикладывайте лед к плечу по 20 минут несколько раз в день. Особенно важно прикладывать лед к пораженному участку сразу после напряжения или травмы.
Прикладывайте лед к плечу по 20 минут несколько раз в день. Особенно важно прикладывать лед к пораженному участку сразу после напряжения или травмы. - Сжатие. Оберните область компрессионной повязкой, чтобы уменьшить отек.
- Высота над уровнем моря. Держите плечо и грудь приподнятыми или поддерживайте их с помощью подушек, когда вы лежите или спите.
Вы можете принимать безрецептурные обезболивающие, чтобы уменьшить дискомфорт и воспаление. К ним относятся ибупрофен (Адвил и Мотрин IB) и ацетаминофен (Тайленол).
Вы также можете наносить на пораженный участок местные обезболивающие средства, такие как кремы, гели и спреи. Считается, что местные обезболивающие, такие как диклофенак (Вольтарен, Соларазе) и салицилаты (Бенгай, Айси Хот), имеют меньший риск побочных эффектов. Это связано с тем, что меньшее количество препарата всасывается в кровь, и лекарство минует желудочно-кишечный тракт.
Вы можете использовать эфирные масла, разведенные в масле-носителе, чтобы уменьшить боль и воспаление. Вот 18 эфирных масел, которые могут облегчить боль в мышцах.
Вот 18 эфирных масел, которые могут облегчить боль в мышцах.
После нескольких дней прикладывания льда к плечу вам может понадобиться тепло. Можно использовать грелку или теплый компресс. Прикладывайте источник тепла на 20 минут несколько раз в день. Вы можете чередовать горячую и холодную терапию.
Если вы предприняли шаги для облегчения боли в ромбовидной мышце, но не видите улучшения, вам может помочь посещение физиотерапевта или физиотерапевта. Они могут научить вас упражнениям, чтобы уменьшить боль в плече и предотвратить ее повторение.
Есть несколько упражнений и растяжек, которые помогут облегчить боль в ромбовидных мышцах. Эти упражнения могут помочь улучшить ваше выздоровление и предотвратить возвращение боли.
Убедитесь, что вы можете выполнять упражнения без боли и напряжения. Перед тем, как приступить к этим упражнениям, вам может понадобиться отдых. Не заставляйте себя слишком сильно или слишком рано.
1. Сожмите лопатку
Автор GIF: Active Body. Творческий Разум.
Творческий Разум.
- Сядьте или встаньте, руки вдоль туловища.
- Отведите лопатки назад и сведите их вместе.
- Удерживайте это положение не менее 5 секунд.
- Расслабьтесь и повторите.
- Продолжайте не менее 1 минуты.
2. Ромбовидная растяжка
GIF-анимация: Active Body. Творческий Разум.
- Сложите руки так, чтобы правая рука лежала над левой.
- Вытяните руки перед собой, медленно наклоняясь вперед, чтобы почувствовать мягкое растяжение между лопатками.
- Задержитесь в этой позе на 30 секунд.
- Сделайте противоположную сторону.
- Сделайте растяжку по 2 раза с каждой стороны.
3. Растяжка боковых рук
GIF-анимация: Active Body. Творческий Разум.
- Перенесите левую руку через переднюю часть туловища на уровне плеча.
- Согните правую руку ладонью вверх и положите левую руку на сгиб локтя или возьмите правую руку за левую руку.

- Задержитесь в этом положении на 30 секунд.
- Сделайте противоположную сторону.
- Сделайте растяжку от 3 до 5 раз на каждую сторону.
4. Растяжка верхней части спины и шеи
GIF-анимация: Active Body. Творческий Разум.
- Переплетите пальцы и вытяните руки перед собой на уровне груди ладонями вперед.
- Аккуратно согните шею и прижмите подбородок к груди.
- Задержитесь в этом положении на 30 секунд.
- Затем на вдохе поднимите голову и посмотрите вверх.
- На выдохе согните шею и прижмите подбородок к груди.
- Следите за своим дыханием, чтобы продолжать это движение в течение 30 секунд.
- Выйдите из позы, расслабьтесь на 1 минуту и повторите один или два раза.
5. Повороты шеи
Автор GIF: Active Body. Творческий Разум.
- Примите сидячее или стоячее положение так, чтобы позвоночник, шея и голова находились на одной линии.
- На выдохе медленно повернуть голову в правую сторону.

- Идите как можно дальше, не напрягаясь.
- Глубоко вдохните и задержитесь в этом положении на 30 секунд.
- Вдохните, чтобы вернуться в исходное положение.
- Повторить на противоположной стороне.
- Сделайте это по 3 раза с каждой стороны.
6. Поза коровьей морды
Автор GIF: Active Body. Творческий Разум.
- Сядьте и вытяните левую руку к потолку.
- Согните левый локоть и поднесите руку к спине.
- Правой рукой аккуратно потяните левый локоть вправо.
- Чтобы углубить позу, согните правый локоть и сцепите кончики пальцев правой руки с кончиками пальцев левой.
- Вы можете использовать веревку или полотенце, если не можете дотянуться.
- Задержитесь в этом положении примерно на 30 секунд.
- Затем сделайте противоположную сторону.
7. Поза саранчи
Автор GIF: Active Body. Творческий Разум.
- Лягте на живот, руки рядом с телом ладонями вверх.

- Разверните пятки в стороны.
- Осторожно коснитесь лбом пола.
- Медленно поднимите голову, грудь и руки так высоко, как вам удобно.
- Чтобы углубить позу, поднимите ноги.
- Прижмите нижние ребра, живот и таз к полу, чтобы усилить растяжку.
- Смотрите прямо перед собой или немного вверх.
- Удерживайте эту позу около 30 секунд.
- Отпустите позу и немного отдохните, прежде чем повторить позу один или два раза.
Количество времени, необходимое для восстановления после боли в ромбовидных мышцах, зависит от того, насколько сильно напряжение. Большинство легких штаммов заживают в течение трех недель. Лечение более серьезных повреждений может занять несколько месяцев.
Важно избегать напряженных упражнений и подъема тяжестей во время восстановления. Медленно возвращайтесь к своей деятельности, как только почувствуете себя полностью исцеленным. Обратите особое внимание на то, как ваше тело реагирует на деятельность после периода отдыха. Обратите внимание, есть ли какой-либо дискомфорт или боль, и реагируйте соответственно.
Обратите внимание, есть ли какой-либо дискомфорт или боль, и реагируйте соответственно.
Обратитесь к врачу, если вы не видите улучшений. Физиотерапия может быть рекомендована при хронических деформациях.
Есть шаги, которые вы можете предпринять, чтобы предотвратить боль в ромбовидных мышцах в будущем. Вот несколько советов и рекомендаций:
- Всегда разогревайтесь перед тренировкой и расслабляйтесь после нее.
- Соблюдайте правильную технику занятий спортом.
- Если вы чувствуете боль или усталость, сделайте перерыв в занятиях спортом.
- Избегайте подъема тяжелых предметов и соблюдайте при этом правильную форму.
- Носите тяжелые рюкзаки на обоих плечах, а не на одном.
- Поддерживайте здоровый вес.
- Регулярно делайте упражнения и растяжку, чтобы оставаться в форме.
- Соблюдайте правильную осанку при сидении, стоянии и ходьбе.
- Делайте частые перерывы, чтобы подвигаться, прогуляться и размяться в периоды длительного сидения.



 Пальпация усугубляет боль
Пальпация усугубляет боль


 Прикладывайте лед к плечу по 20 минут несколько раз в день. Особенно важно прикладывать лед к пораженному участку сразу после напряжения или травмы.
Прикладывайте лед к плечу по 20 минут несколько раз в день. Особенно важно прикладывать лед к пораженному участку сразу после напряжения или травмы.