Причины, симптомы и способы лечения надрыва мышц
Надрывы мышц в 70% случаев получают люди, которые профессионально занимаются спортом. В зоне риска футболисты, тяжелоатлеты, пловцы, теннисисты и танцоры. Но травмы мышц бывают не только у профессионалов. Обычные люди также сталкиваются с надрывами и микроповреждениями, только часто не знают, как диагностировать и лечить это заболевание.
1. Основные причины
2. Виды
3. Симптомы
4. Диагностика
5.
Лечение
5.1. Эвакуация крови
5.2. Гипсовая повязка
5.3. Пероральные препараты
5.4. Препараты для наружного применения
5.5. Лечение ударно-волновой терапией
5.6. Электротерапия
5.7. Стретчинг и плавание
Основные причины
Зоны, где мышца переходит в сухожилие, наиболее уязвимые. Надрывы чаще всего появляются в спине, бедрах, предплечьях, икрах и плечах. Брюшные мышцы, шея и грудная клетка травмируются намного реже.
Повреждения мышечных волокон вызывают:
- резкие махи и повороты;
- неудобная тренировочная одежда, ограничивающая подвижность суставов;
- слишком короткая разминка перед тренировкой или ее отсутствие;
- слишком интенсивные нагрузки;
- тренировка в состоянии физического или эмоционального истощения.
К надрывам мышц приводят удары, падения и порезы. Риск серьезных повреждений возрастает, если пациент – пенсионер или человек, который недавно перенес инфекционное заболевание. В пожилом возрасте структура мышечных волокон нарушается, и они становятся более восприимчивыми к механическим повреждениям и растяжениям. Похожие изменения происходят в мягких тканях и во время серьезной болезни.
Виды
Надрывы условно делят на два типа:
- продольные;
- поперечные;
Продольные надрывы проходят вдоль волокон. Повреждения такого типа легче поддаются лечению, поэтому восстановление занимает 1–2 месяца. Поперечные надрывы более сложные и серьезные. Регенерация мышц длится в 1,5–2 раза дольше. При поперечном типе повышается риск повторного надрыва или даже разрыва мышечных волокон.
Регенерация мышц длится в 1,5–2 раза дольше. При поперечном типе повышается риск повторного надрыва или даже разрыва мышечных волокон.
Повреждения также бывают дегенеративными и травматическими. К дегенеративным относятся надрывы, которые появляются из-за частых микротравм мышечных волокон. Этот тип повреждений характерен не только для спортсменов, но и для учителей, парикмахеров, строителей и представителей других профессий, связанных с постоянными нагрузками на какую-то одну часть тела. Например, на руку или бедро.
Травматические надрывы – результат падения или резкого движения. Они делятся на три типа: свежие, несвежие и застаревшие.
Симптомы
Самый распространенный признак надрыва – внезапная и резкая боль в травмированной зоне. Дискомфортные ощущения усиливают при стретчинге (растяжке) и пальпации пострадавшего участка. Боль может сопровождаться спазмами, отеками и гематомами.
Если травмирована верхняя или нижняя конечность, то может ухудшиться подвижность сустава.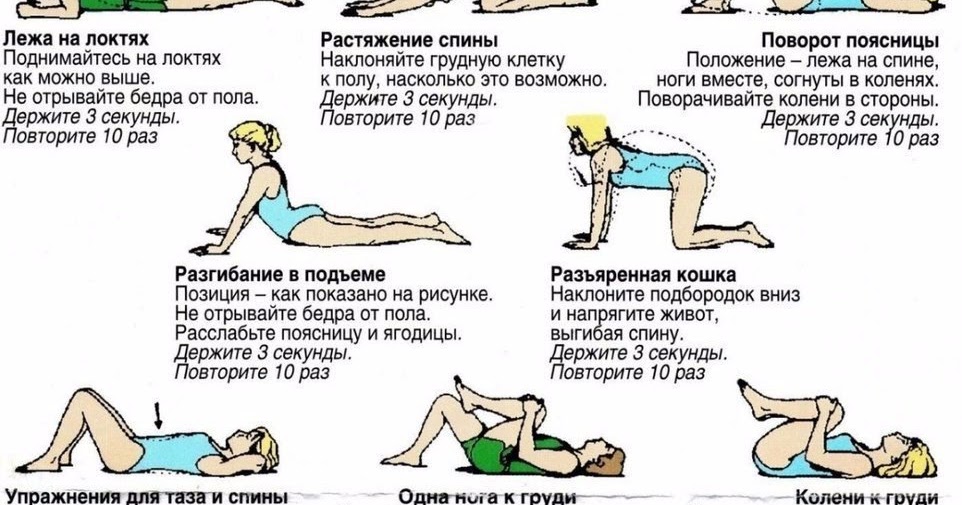 Человек не сможет разогнуть до конца локоть или выпрямить ногу, сжать пальцы в кулак или удержать мелкий предмет.
Человек не сможет разогнуть до конца локоть или выпрямить ногу, сжать пальцы в кулак или удержать мелкий предмет.
Неприятные ощущения при надрывах уменьшаются в состоянии покоя. Если же боль не проходит, а мышцы теряют подвижность, то можно говорить о разрыве волокон. Такие травмы требуют немедленной госпитализации и хирургического вмешательства.
Диагностика
Пациента с повреждениями осматривает травматолог. С помощью функциональных тестов и пальпации врач ставит предварительный диагноз. Затем направляет пострадавшего на дополнительную диагностику. Самыми популярными методами считают:
- рентгенографию;
- УЗИ мышц;
- МРТ.
После обследования врач составляет план лечения и реабилитации. Назначает мази и препараты, подбирает процедуры и рассказывает, когда и как возобновлять тренировки. При серьезных надрывах травматологи рекомендуют сделать повторное УЗИ или МРТ на 12–15 день лечения, чтобы понять, насколько быстро восстанавливаются поврежденные зоны.
Лечение
В первые сутки пациенту следует соблюдать покой и прикладывать к травмированной конечности компрессы со льдом. Холод уберет отеки, предупредит образование гематом и уменьшит боль в мышцах. Массаж и тепловые процедуры запрещены, они только ухудшат состояние больного и замедлят выздоровление.
Холодный компресс можно дополнить магнитотерапией. Аппаратная процедура восстанавливает кровообращение в травмированных тканях, убирает дискомфортные ощущения и отеки, стимулирует регенерацию и успокаивает воспаление.
Эвакуация крови
Если рядом с местом надрыва образовалась гематома, в подкожный слой вводят специальную иглу и проводят аспирацию (откачивание) крови. Эвакуацию застоявшейся жидкости повторяют и на вторые сутки, чтобы снизить риск образования тромба.
Гипсовая повязка
При крупных надрывах на травмированные участки накладывают гипсовую повязку. Она обездвижит поврежденную конечность и защитит мягкие ткани от нагрузок. Мышечным волокнам необходим покой для быстрого восстановления. Особенно, при поперечных надрывах.
Особенно, при поперечных надрывах.
Пероральные препараты
Снять симптомы мышечного надрыва помогают анальгетики и миорелаксанты. Препараты первой группы притупляют боль. Миорелаксанты убирают спазмы и расслабляют мышцы, ускоряя их регенерацию. Препараты второй группы не назначают при сердечной и почечной недостаточности, глаукоме, обширных травмах.
Пациентам с надрывами мышечных волокон также противопоказаны нестероидные противовоспалительные средства. Они не ускоряют регенерацию мягких тканей, но ухудшают работу печени и обменные процессы в организме.
Препараты для наружного применения
Анальгетики дополняют мазями или гелями. Они бывают обезболивающими, противовоспалительными и разогревающими. Мази нужно втирать 2–3 раза в день легкими массажными движениями. Препараты для наружного применения уберут отеки, покраснение и припухлость.
Лечение ударно-волновой терапией
Пациентам с микротравмами и надрывами, не требующими оперативного вмешательства, назначают курс ударно-волновой терапии.
Поврежденную зону обрабатывают инфразвуком. Акустические волны улучшают кровообращение в мышечных волокнах и сухожилиях, стимулируют выработку коллагена для быстрой регенерации и снимают отеки. Ударно-волновая терапия возвращает суставам подвижность, а также убирает воспаление и спазмы.
Процедура также укрепляет мышцы и сухожилия, снижая вероятность повторных надрывов и разрывов. И она, в отличие от пероральных препаратов, не имеет противопоказаний и побочных эффектов.
Электротерапия
Электротерапия работает по принципу ударно-волновой, но вместо инфразвука использует слабые разряды тока. Электрические импульсы восстанавливают мышечные ткани, помогают при воспалении, спазмах и сильных отеках.
Процедура противопоказана при эпилепсии, беременности, высокой температуре и наличии кардиостимулятора.
Стретчинг и плавание
Постепенно к аппаратным процедурам добавляют лечебную физкультуру. Пациент начинает с легких разминок и растяжек. Стретчинг улучшает подвижность мышц и суставов, но его нужно выполнять строго по инструкции.
Травмированные части тела нельзя перегружать. Если во время растяжки появляются болезненные ощущения, нужно либо прекратить занятие, либо уменьшить амплитуду.
Пациентам с надрывами мышц полезно плавание. Занятия в бассейне улучшают кровообращение в мягких тканях, снимают дискомфортные ощущения и спазмы. Если травмированы икроножные или бедренные мышцы, плавание можно дополнить велотренажером, но тренироваться нужно под наблюдением специалиста.
Лечение надрывов длится от 1,5 до 2–3 месяцев. Конечно, если пациент своевременно обратиться к травматологу и будет соблюдать все рекомендации. Домашние массажи, примочки и другие альтернативные процедуры лишь замедляют выздоровление, а самодиагностика нередко заканчивается неправильными диагнозами и деформацией мягких тканей.
Повреждение спинного мозга
Повреждение спинного мозга – это поражение в результате травмы или болезни любой части спинного мозга или нервов позвоночного канала. Эти травмы часто вызывают ухудшение или утрату двигательной или сенсорной функций.
Многие ученые не оставляют мысли о том, что повреждение спинного мозга когда-нибудь будут полностью обратимы. Поэтому по всему миру ведутся исследования в этой области. В тоже время лечение и реабилитационные программы, существующие сегодня, позволяют многим пациентам вновь стать активным членом общества.
Способность контролировать конечности тела после травмы спинного мозга зависит от двух факторов: место повреждения (часть спинного мозга) и степень тяжести травмы. Если спинной мозг поврежден серьезно, разрушены проводящие пути, которые связывают воедино несколько частей спинного мозга, тогда последствия спинальной травмы оказываются катастрофическими.
Тяжесть травмы подразделяют на:
Полное повреждение
Такая травма приводят к потере чувствительности и двигательных функций всех органов и частей тела, находящихся ниже уровня повреждения.
Неполное повреждение
При неполной травме спинного мозга расположенные ниже места поражения органы и конечности сохраняют частичную двигательную активность.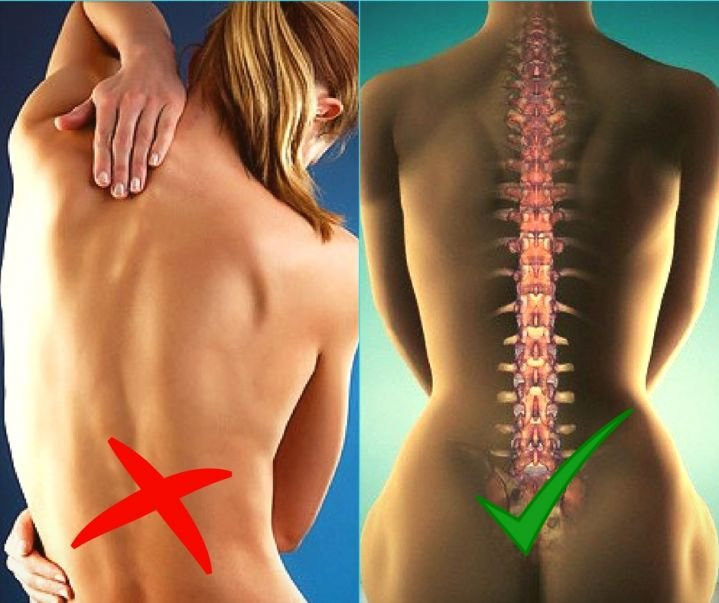
Также травмы спинного мозга могут привести к тетраплегии (она же квадриплегия) — нарушение или потеря функций рук, туловища, ног и функций тазовых органов.
Параплегия – это полный паралич или паралич, затрагивающий часть туловища, ноги и малый таз.
- Лечащий врач проведет ряд тестов, чтобы определить неврологический уровень поражения и тяжесть травмы.
- Признаки и симптомы повреждения спинного мозга (могут проявиться как несколькими или одним из списка):
- потеря двигательных функций,
- потеря чувствительности, в том числе способность ощущать тепло, холод или прикосновение.
- потеря контроля над работой кишечника и мочевого пузыря
- повышенный мышечный тонус или неконтролируемые спазмы
- сексуальная дисфункция и бесплодие
- болевые ощущения или покалывания, вызванные повреждением нервных волокон спинного мозга
- затрудненное дыхания, кашель.
Первые признаки травмы спинного мозга:
- Сильные боли в спине или давление в области шеи и головы
- Слабость, нарушение координации или паралич в любой части тела
- Онемение, покалывание или потеря чувствительности в кистях, пальцах, ступнях или пальцах ног
- Потеря контроля работы кишечника или мочевого пузыря
- Трудности при ходьбе и в поддержании баланса
- Проблемы с респираторной функцией
Когда необходимо обратиться к врачу
Любой, кто получил серьезную травму головы или шеи должен срочно обратиться за медицинской помощью. Врачи проведут оценку и возможного повреждения спинного мозга. При любом подозрении на травму спинного мозга доктора должны провести все надлежащие медицинские процедуры, пока не будет доказано обратное, это важно, потому что:
Врачи проведут оценку и возможного повреждения спинного мозга. При любом подозрении на травму спинного мозга доктора должны провести все надлежащие медицинские процедуры, пока не будет доказано обратное, это важно, потому что:
- Серьезная травма позвоночника не всегда бывает очевидна сразу. Если ее не распознать вовремя, это может привести к более серьезным последствиям.
- Онемение или паралич также могут проявиться не сразу, без своевременной диагностики ситуацию могут ухудшить продолжительное внутреннее кровотечение и отек в или вокруг спинного мозга.
- Время, прошедшее после травмы и оказания медицинской помощи, напрямую влияет на возможные осложнения и последующую реабилитацию пациента.
Как себя вести с человеком, который только что получи травму:
- Звоните 1719 или в службу скорой помощи ближайшего госпиталя.
- Положите полотенца с обеих сторон головы и шеи, чтобы закрепить их в неподвижном состоянии и ожидайте скорую помощь.

- Окажите первую помощь пострадавшему: предпримите меры для остановки кровотечения и обеспечьте комфорт пострадавшему на сколько это возможно, но, не смещая шею или голову.
Поражение спинного мозга возможно в результате повреждения позвонков, связок или дисков позвоночника. Травматическое повреждение спинного мозга может быть связано с внезапным ударом позвоночника, что приводит к перелому, смещению или сдавлению позвонков. Травму спинного мозга также можно получить также в результате выстрела или ножевого ранения. Осложнения обычно происходят в течение нескольких дней или недель после травмы из-за кровотечения, отека, воспаления и скопления жидкости внутри и вокруг спинного мозга.
Нетравматическое повреждение спинного мозга также возможно из-за ряда болезней: артрита, рака, воспаления, инфекции или дисковой дегенерации позвоночника.
Ваш мозг и центральная нервная система
Центральная нервная система состоит из головного и спинного мозга. Спинной мозг, состоящий из мягких тканей в окружении костей (позвонков) проходит вниз от основания головного мозга, состоит из нервных клеток и их отростков и заканчивается немного выше талии. Ниже этой области проходит пучок нервных окончаний под названием «конский хвост».
Спинной мозг, состоящий из мягких тканей в окружении костей (позвонков) проходит вниз от основания головного мозга, состоит из нервных клеток и их отростков и заканчивается немного выше талии. Ниже этой области проходит пучок нервных окончаний под названием «конский хвост».
Нервные отростки спинного мозга отвечают за сообщение между мозгом и телом. Моторные нейроны передают сигналы от мозга, чтобы контролировать движение мышц. Сенсорные участки несут сигналы от частей тела к мозгу для передачи информации о жаре, холоде, давлении, боли и позиции конечностей.
Повреждение нервных волокон
Независимо от причины повреждения спинного мозга, пострадать могут и нервные волокна, проходящие через поврежденную область. Это приводит к ухудшению работы мышц и нервов, расположенных ниже места травмы. Повреждение грудной или поясничной области может сказаться на функционировании мышц туловища, ног и работе внутренних органов (контроль мочевого пузыря и кишечника, сексуальную функцию). А травмы шеи могут повлиять на движения рук и даже возможность дышать.
А травмы шеи могут повлиять на движения рук и даже возможность дышать.
Распространенные причины повреждения спинного мозга
Наиболее распространенными причинами повреждения спинного мозга в Соединенных Штатах:
Дорожно-транспортные происшествия. ДТП с участием автомобилей и мотоциклов — основная причина травмирования спинного мозга, более 40 % ежегодно.
Падения. Травмы спинного мозга лиц пожилого возраста (после 65 лет), как правило, связаны с падением. В целом, статистика отводит этой причине ¼ часть всех случаев.
Акты насилия. 15 % случаев повреждений спинного мозга наносятся в результате насильственных действий (в т.ч. огнестрельных и ножевых ранений). Данные Национального института неврологических расстройств и инсульта.
Спортивные травмы. Профессиональный спорт несет в себе немало опасностей, как и активных отдых, к примеру, дайвинг на мелководье. 8 % повреждений спины попадают под эту статью.
Алкоголь. Каждая четвертая травма, так или иначе, связана с употреблением алкоголя.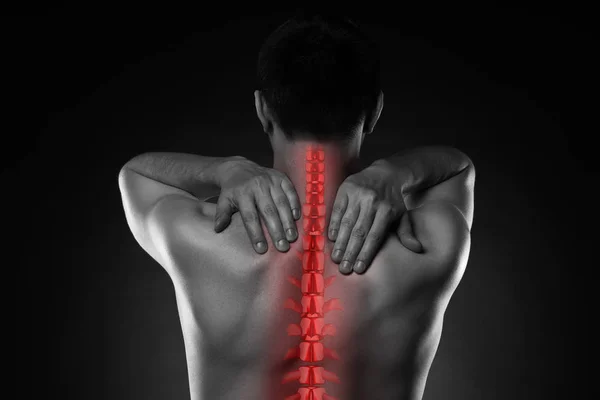
Болезни. Рак, артрит, остеопороз и воспаление спинного мозга может также могут стать причиной поражения этого органа.
Не смотря на то, что получение подобных травм, как правило, происходит по воле несчастного случая, были выявлены ряд факторов, предрасполагающих к риску, такие как:
Гендерный. Статистически пострадавших мужчин в разы больше. В США насчитывается лишь 20% женщин с подобными и повреждениями.
Возраст. Как правило, травмы получают в самом активном возрасте — от 16 до 30 лет. Главной причиной получения травм в этом возрасте остаются происшествия на дороге.
Любовь к риску и экстриму. Что логично, но главное, что в первую очередь травмы получают спортсмены и любители при нарушении техник безопасности.
Болезни костей и суставов. В случае хронического артрита или остеопороза даже небольшая травма спины может оказаться фатальной для пациента.
После травм спинного мозга пациенты сталкиваются с большим числом неприятных последствий, способных в корне изменить их жизни. При получении такого серьезного увечья, на помощь пациенту приходит команда специалистов, включая нейрохирургов, неврологов и врачей реабилитационного центра.
При получении такого серьезного увечья, на помощь пациенту приходит команда специалистов, включая нейрохирургов, неврологов и врачей реабилитационного центра.
Специалисты Центра реабилитации предложат ряд методов контроля процессов жизнедеятельности (работы мочевого пузыря и кишечника). Разработают специальную диету для улучшения функций органов, что поможет избежать в будущем образований камней в почках, инфекций мочевыводящих путей и почек, ожирения, сахарного диабета и пр. Под контролем опытных физиотерапевтов будет разработана программа физических упражнений для улучшения мышечного тонуса пациента. Вы получите подробные рекомендации об уходе за кожей во избежание пролежней, поддержании работы сердечно-сосудистой и респираторных систем. Специалисты в области урологии и лечения бесплодия также могут быть задействованы в случае необходимости. Врачи научат бороться с болью и депрессией. Мы в состоянии предложить комплексный подход для полной стабилизации состояния пациента.
Медицинские исследования:
Рентгенография. Именно с нее целесообразно начинать исследование. Снимки дают общую картину ситуации, позволяют оценить деформацию позвоночника, обнаружить переломы, вывихи тел и отростков позвонков, уточнить уровень повреждения.
Именно с нее целесообразно начинать исследование. Снимки дают общую картину ситуации, позволяют оценить деформацию позвоночника, обнаружить переломы, вывихи тел и отростков позвонков, уточнить уровень повреждения.
Компьютерная томография (КТ). КТ более дает более подробную информацию о поврежденном участке. При сканировании врач получает ряд изображений поперечного сечения и обеспечивает подробное изучение стенок позвоночного канала, его оболочек и нервных корешков.
Магнитно-резонансная томография (МРТ). МРТ дает возможность получить изображение спинного мозга на всем протяжении в разных проекциях. И будет очень полезным при выявлении грыжи дисков, сгустков крови и другие масс, способных сжимать спинной мозг.
Через несколько дней после травмы, когда спадет опухлость, врач может провести неврологическое обследование для определения степени тяжести травмы. Оно включает в себя проверку мышечной силы и сенсорной чувствительности.
К сожалению, поражение спинного мозга не может быть полностью излечимо. Но постоянно ведущиеся исследователи дают врачам все больше новых средств и методик для лечения пациентов, которые смогут способствовать регенерации нервных клеток и улучшению функции нервов. В тоже время не нужно забывать о работе, которая ведется в области поддержания активной жизни пациентов после травмы, расширения возможностей и улучшения качества жизни людей с ограниченными способностями.
Но постоянно ведущиеся исследователи дают врачам все больше новых средств и методик для лечения пациентов, которые смогут способствовать регенерации нервных клеток и улучшению функции нервов. В тоже время не нужно забывать о работе, которая ведется в области поддержания активной жизни пациентов после травмы, расширения возможностей и улучшения качества жизни людей с ограниченными способностями.
Оказание скорой медицинской помощи
Оказание своевременной первой медицинской помощи имеет решающее значение для минимизации последствий после любой травмы головы или шеи. Так и лечение травмы спинного мозга часто начинается уже на месте происшествия.
Команда неотложной медицинской помощи по прибытию должна провести иммобилизацию позвоночника , как мягко и быстро , насколько это возможно с использованием жесткого шейного воротника и специальных носилок для транспортировки пострадавшего в больницу.
При получении травмы спинного мозга пациента доставляют в отделение интенсивной терапии. Пациент также может быть доставлен в региональный центр лечения травм позвоночника, где всегда дежурит команда нейрохирургов, хирургов-ортопедов, психологов, медсестер, терапевтов и социальных работников.
Пациент также может быть доставлен в региональный центр лечения травм позвоночника, где всегда дежурит команда нейрохирургов, хирургов-ортопедов, психологов, медсестер, терапевтов и социальных работников.
Медикаменты. «Метилпреднизолон» ( Medrol ) применяется в случае получения острой травмы спинного мозга. При лечении «Метилпреднизолоном» в течение первых восьми часов после получении травмы, есть шанс получить умеренный улучшение состояния пациента. Данный препарат уменьшает повреждения нервных клеток и снимает воспаления тканей вокруг места травмы. Однако, это не лекарство от самой травмы спинного мозга.
Иммобилизация. Стабилизация поврежденного позвоночника при транспортировке крайне важна. Для этого в арсенале бригады находятся специальные приспособления для удержания позвоночника и шеи в неподвижном состоянии.
Хирургическое вмешательство. Зачастую врачи вынуждены прибегать к операциям, чтобы удалить фрагменты костей, посторонних предметов, грыжи дисков или закрепить переломом позвонков. Операция также может потребоваться для стабилизации позвоночника, чтобы предотвратить боль или деформацию кости в будущем.
Операция также может потребоваться для стабилизации позвоночника, чтобы предотвратить боль или деформацию кости в будущем.
Период госпитализации
После стабилизации больного и проведения первоочередного лечения персонал начинает работу по предотвращению осложнений и сопутствующих проблем. Это может быть ухудшение физического состояния пациента, мышечная контрактура, пролежни, нарушение работы кишечника и мочевого пузыря, респираторные инфекции и кровяные сгустки.
Длительность пребывания в стационаре зависит от тяжести травмы и темпов выздоровления. После выписки пациента направляют в отделение реабилитации.
Реабилитация. Работа с пациентом может начаться на ранних стадиях восстановления. В команде специалистов могут быть задействованы физиотерапевты, специалисты по трудотерапии, специально обученные медсестры, психолог, социальный работник, диетолог и курирующий врач.
На начальных этапах реабилитации врачи как правило работают над сохранением и укреплением функции мышц, задействуя мелкую моторику и обучая адаптивным методам поведения в повседневных делах. Пациенты получают консультации в вопросах последствий травм и предотвращения осложнений. Вам будут даны рекомендации о том, как можно улучшить качество жизни в сложившихся условиях. Пациентов обучают новым навыкам, в т ч использовать специальное оборудование и технологии, которые дают возможность не зависеть от посторонней помощи. Овладев ими, Вы сможете найти для себя возможно новое хобби, участвовать в социальных и спортивных мероприятиях, вернуться в школу или на рабочее место.
Пациенты получают консультации в вопросах последствий травм и предотвращения осложнений. Вам будут даны рекомендации о том, как можно улучшить качество жизни в сложившихся условиях. Пациентов обучают новым навыкам, в т ч использовать специальное оборудование и технологии, которые дают возможность не зависеть от посторонней помощи. Овладев ими, Вы сможете найти для себя возможно новое хобби, участвовать в социальных и спортивных мероприятиях, вернуться в школу или на рабочее место.
Медикаментозное лечение. Пациенту могут быть прописаны медикаменты для контроля последствий травмы спинного мозга. К ним относятся лекарства для контроля боли и мышечных спазмов, а также медикаменты для улучшения контроля работы мочевого пузыря, кишечника и половой функции.
Новые технологии. На сегодняшний день для людей с ограниченными возможностями были придуманы современные средства передвижения, обеспечивающие полную мобильность пациентов. К примеру, современные облегченные кресла-коляски на электрическом приводе. Одни из последних моделей позволяют пациенту самостоятельно подниматься по лестнице и поднимать сидящего до любой необходимой высоты.
Одни из последних моделей позволяют пациенту самостоятельно подниматься по лестнице и поднимать сидящего до любой необходимой высоты.
Прогнозы и восстановление
Ваш врач не сможет спрогнозировать выздоровление только поступившего пациента. В случае восстановления, если его возможно достичь, потребуется от 1й недели до шести месяцев после травмы. Для другой группы пациентов небольшие улучшения придут после года работы над собой или большего количество времени.
В случае паралича и последующей инвалидности необходимо найти в себе силы, чтобы принять ситуацию и начать другую жизнь, адаптация к которой будет нелегкой и пугающей. Травма спинного мозга повлияет на все аспекты жизни, будь то повседневные дела, работа или отношения.
Восстановление после такого события требует времени, но только Вам выбирать будете ли Вы счастливы в сложившей ситуации, а не травме. Много людей прошли через это и смогли найти в себе силы начать новую полноценную жизнь. Одно из главных составляющих успеха – это качественная медицинская помощь и поддержка близких.
Механическое растяжение спины — StatPearls
Непрерывное обучение
Механическое растяжение спины является распространенным заболеванием в области медицины. Большинство пациентов, у которых развивается механическое растяжение спины, имеют доброкачественное течение; однако у некоторых по-прежнему будут хронические инвалидизирующие симптомы. В то время как оценка и лечение обычно консервативны для механических растяжений спины, медицинские работники должны различать другие причины болей в спине и знать, когда искать другие опасные для жизни этиологии. В этом упражнении рассматриваются этиология, эпидемиология, оценка, дифференциальная диагностика и лечение механических растяжений спины. Подчеркивается роль межпрофессиональной команды в лечении пациентов с механическим растяжением спины.
Цели:
Опишите этиологию механической деформации спины.
Опишите соответствующий анамнез, физическую и диагностическую оценку механической деформации спины.

Обобщите текущие рекомендации по фармакологическим, немедикаментозным и инвазивным методам лечения механической деформации спины.
Объясните важность межпрофессиональных командных стратегий для улучшения координации помощи для улучшения лечения и улучшения результатов у пациентов с механическим растяжением спины.
Получите доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Боль в спине является одной из наиболее частых основных жалоб в отделении неотложной помощи. Это также основная причина инвалидности и высоких расходов на здравоохранение во всем мире, поскольку она затрагивает пациентов всех возрастов и слоев общества. Механическое растяжение спины — это подтип боли в спине, этиологией которого является позвоночник, межпозвонковые диски или окружающие мягкие ткани. Хотя в большинстве случаев механического растяжения спины, поступивших в отделение неотложной помощи, можно лечить консервативно, медицинские работники должны знать об общих красных флажках, которые сигнализируют о более неотложных причинах болей в спине и связаны с высокой заболеваемостью и смертностью при постановке диагноза. задерживается.[1][2]
задерживается.[1][2]
Этиология
Исторически в ссылках на механическую боль в спине использовалось много других расплывчатых терминов, таких как «неспецифическая боль в спине», «поясничная деформация» или «люмбаго». Эта терминология возникла из-за отсутствия надлежащих методов диагностики в прошлом. Однако недавние достижения в области технологий визуализации и лучшее клиническое понимание анатомии позвоночника и иннервации тела позволили использовать более точную терминологию и диагнозы в зависимости от основной причины. Следовательно, более конкретные диагнозы ставятся на основе этиологии механического растяжения спины, которое обычно связано с патологией, затрагивающей анатомию позвоночника. В то время как нижняя часть спины обычно поражается больше всего, механическая патология спины может затрагивать любую часть костей, связок позвоночника, межпозвонковых дисков, фасеточных суставов, спинного мозга, спинномозговых нервов или параспинальных мышц. Общие примеры патологии, затрагивающей эти структуры, включают следующие заболевания[3]:
Spinal foraminal stenosis
Herniated discs
Spinal stenosis
Degenerative disc disease
Vertebral fractures
Sacroiliac joint dysfunction
Facet joint syndrome
Повреждение связок и мышц
Миофасциальный болевой синдром
Эпидемиология
Более 80% людей будут страдать от болей в пояснице в течение жизни. Глобальная точечная распространенность боли в пояснице составляет от 12 до 33%. Распространенность выше среди женщин и людей в возрасте от 40 до 80 лет. По оценкам, из-за пропущенных рабочих дней и снижения заработной платы в Соединенных Штатах ежегодно тратится от 100 до 200 миллиардов долларов из-за болей в пояснице.
Глобальная точечная распространенность боли в пояснице составляет от 12 до 33%. Распространенность выше среди женщин и людей в возрасте от 40 до 80 лет. По оценкам, из-за пропущенных рабочих дней и снижения заработной платы в Соединенных Штатах ежегодно тратится от 100 до 200 миллиардов долларов из-за болей в пояснице.
Анамнез и физикальное исследование
Сбор полного анамнеза и проведение углубленного физикального обследования имеют решающее значение для диагностики механических растяжений спины. Цель оценки в неотложных условиях состоит в том, чтобы убедиться, что тревожные флажки не требуют более тщательной визуализации и хирургической консультации. Эти тревожные симптомы включают лихорадку, непроизвольную потерю веса, ночную потливость, недержание мочевого пузыря или кишечника, серьезную травму, частые падения, рак в анамнезе, использование антикоагулянтов, хроническое системное использование стероидов, внутривенное злоупотребление наркотиками или состояние с ослабленным иммунитетом. Настораживающие флажки при физикальном осмотре ставят под угрозу оценку очагового неврологического дефицита, включая слабость, атаксию, седловидную анестезию, снижение глубоких сухожильных рефлексов и снижение ректального тонуса.[3][5]
Настораживающие флажки при физикальном осмотре ставят под угрозу оценку очагового неврологического дефицита, включая слабость, атаксию, седловидную анестезию, снижение глубоких сухожильных рефлексов и снижение ректального тонуса.[3][5]
Острое механическое растяжение спины может быть вызвано физической или нефизической активностью, при этом наиболее часто вспоминается поднятие тяжестей. Однако треть пациентов не обязательно помнят провоцирующий инцидент. Более специфическая патология позвоночника может иметь классически ассоциированные симптомы. Например, грыжи межпозвоночных дисков будут сопровождаться корешковой болью, которая иррадиирует из нижней части спины в области от L4 до S1, и боль может быть воспроизведена на пораженной стороне при подъеме прямой ноги. Спинальный стеноз может проявляться болью в спине и двусторонней болью в задней части ноги, которая усиливается при ходьбе и разгибании позвоночника, но уменьшается в покое и при сгибании позвоночника. Пациенты, постоянно принимающие стероиды или подверженные риску остеопороза, подвергаются повышенному риску компрессионных переломов позвонков даже после, казалось бы, незначительной травмы. Компрессионные переломы, как правило, болезненны при пальпации.[1][6]
Компрессионные переломы, как правило, болезненны при пальпации.[1][6]
Оценка
При отсутствии тревожных сигналов, описанных выше, нет необходимости в лабораторных или рентгенологических исследованиях для диагностики или лечения механической деформации спины в острых условиях. Воспалительные биомаркеры, такие как скорость оседания эритроцитов (СОЭ) и С-реактивный белок (СРБ), полезны для стратификации риска у пациентов с факторами риска инфекционной патологии позвоночника или злокачественных новообразований, но при осмотре не имеют неврологического дефицита. Рутинная визуализация механических растяжений спины не рекомендуется, так как у многих могут быть случайные аномальные результаты, не связанные с их болью. Более совершенная визуализация необходима при травмах, неэффективности консервативного лечения, ухудшении симптомов и новых неврологических нарушениях. Обычная рентгенограмма и компьютерная томография полезны при подозрении на переломы. Однако пациентам с признаками компрессии спинного мозга или тревожными симптомами для постановки точного диагноза требуется магнитно-резонансная томография. [3][5][7]
[3][5][7]
Лечение/управление
Лечение механических растяжений спины зависит от хронизации симптомов, сопутствующих заболеваний пациента и конкретной этиологии. В 2017 году Американский колледж врачей опубликовал обновленное руководство с рекомендациями относительно неинвазивных вариантов лечения боли в пояснице. Немедикаментозная терапия первой линии при острой боли в пояснице включает в себя манипуляции с позвоночником, иглоукалывание, массаж и поверхностное тепловое воздействие, а фармакологическая терапия первой линии при острой боли в пояснице — нестероидные противовоспалительные препараты и миорелаксанты. Согласно доказательствам низкого качества, применение ацетаминофена и системных кортикостероидов не привело к уменьшению острой боли в спине по сравнению с плацебо. Недостаточно доказательств для определения преимуществ других фармакологических средств, таких как бензодиазепины, антидепрессанты, противоэпилептические препараты и опиоиды. Согласно клинической политике Американского колледжа врачей неотложной помощи, опиоиды не должны использоваться в качестве рутинной фармацевтической терапии, а должны быть сохранены для тех, чья боль сильна или не контролируется другими лекарствами. ]
]
Физиотерапия является неотъемлемым компонентом лечения механической боли в спине. При неэффективности первоначальных консервативных мер целесообразно направление к врачу. Исследования показали, что раннее вмешательство физиотерапии по сравнению с применением физиотерапии после того, как боль в пояснице стала хронической, привело к снижению затрат на здравоохранение, снижению употребления опиоидов и снижению частоты операций на позвоночнике.[10][11]
При хронической боли в пояснице в качестве средств первой линии были рекомендованы немедикаментозные подходы, включая физические упражнения, тай-чи, йогу, междисциплинарную реабилитацию, манипуляции с позвоночником, иглоукалывание, психотерапию, низкоинтенсивную лазерную терапию и биологическую обратную связь по электромиограмме. В качестве фармакологических средств первой линии снова были рекомендованы нестероидные противовоспалительные препараты, за которыми следовали трамадол и дулоксетин в качестве препаратов второй линии. Рекомендации по опиоидной терапии даются только в том случае, если ранее упомянутые методы лечения оказались неэффективными, и основываются на индивидуальном решении, чтобы определить, перевешивает ли польза риск.[8]
Рекомендации по опиоидной терапии даются только в том случае, если ранее упомянутые методы лечения оказались неэффективными, и основываются на индивидуальном решении, чтобы определить, перевешивает ли польза риск.[8]
Американское общество боли также опубликовало рекомендации междисциплинарной комиссии в 2009 году относительно использования более инвазивных процедур в диагностических и терапевтических целях для лечения некорешковой боли в пояснице, корешковой боли в пояснице и спинального стеноза. Группа подчеркнула важность использования интенсивной междисциплинарной реабилитации при хронической некорешковой боли в пояснице, поскольку она имеет аналогичную эффективность хирургии слияния. Эпидуральная инъекция стероидов показала различные доказательства краткосрочной пользы при радикулярной боли в пояснице; таким образом, комиссия рекомендовала общий процесс принятия решений для соответствующего пациента.
Что касается вариантов хирургического лечения, стандартная открытая дискэктомия и микродискэктомия имеют умеренный краткосрочный эффект при лечении персистирующей изнурительной радикулопатии, вторичной по отношению к грыже диска. Точно так же декомпрессивная ламинэктомия имеет умеренный краткосрочный эффект при лечении тяжелого изнурительного спинального стеноза. Группа отметила, что эти преимущества имеют тенденцию к уменьшению со временем, и для этих пациентов также уместен совместный процесс принятия решений перед хирургическим вмешательством. Наконец, стимуляция спинного мозга может быть вариантом для пациентов, перенесших операцию по поводу грыжи межпозвонкового диска, но сохраняющих изнурительную радикулопатию.
Точно так же декомпрессивная ламинэктомия имеет умеренный краткосрочный эффект при лечении тяжелого изнурительного спинального стеноза. Группа отметила, что эти преимущества имеют тенденцию к уменьшению со временем, и для этих пациентов также уместен совместный процесс принятия решений перед хирургическим вмешательством. Наконец, стимуляция спинного мозга может быть вариантом для пациентов, перенесших операцию по поводу грыжи межпозвонкового диска, но сохраняющих изнурительную радикулопатию.
Дифференциальная диагностика
Дифференциальная диагностика механических деформаций спины – это другие немеханические причины болей в спине. К ним относятся, помимо прочего, следующие категории и заболевания [1][5][13]:
Ревматологические – анкилозирующий спондилоартрит, синдром Рейтера, псориатический спондилит, ревматическая полимиалгия
опухоль, лимфомы, лейкемия, множественная миелома
Infectious — spinal epidural abscess, osteomyelitis, discitis
Gastrointestinal — pancreatitis, cholecystitis, bowel perforation
Vascular — aortic aneurysm, spinal epidural hematoma, aortoiliac disease
Renal — pyelonephritis, nephrolithiasis, perinephric abscess
Мочеполовая – эндометриоз, простатит, воспалительные заболевания органов малого таза
Прогноз
Хотя острые эпизоды механической боли в спине проходят спонтанно в течение 12 недель, до одной трети пациентов могут сохраняться хронические симптомы. Однако даже у тех, у кого острые симптомы проходят, вероятность рецидива симптомов составляет от 20 до 40 % в течение первого года и 85 % рецидивов в течение жизни.[2][8] Различные экологические и психосоциальные факторы могут влиять на прогноз механической деформации спины. К ним относятся индекс массы тела выше 25, курение, плохое здоровье, депрессия, избегание страха, напряженная работа, неудовлетворенность работой и наличие компенсации.[1][3][6]
Однако даже у тех, у кого острые симптомы проходят, вероятность рецидива симптомов составляет от 20 до 40 % в течение первого года и 85 % рецидивов в течение жизни.[2][8] Различные экологические и психосоциальные факторы могут влиять на прогноз механической деформации спины. К ним относятся индекс массы тела выше 25, курение, плохое здоровье, депрессия, избегание страха, напряженная работа, неудовлетворенность работой и наличие компенсации.[1][3][6]
Осложнения
Возможные осложнения механических растяжений спины зависят от конкретной этиологии, при этом наиболее частым осложнением является сохранение симптомов и развитие стойкой инвалидности. Более редкие физические осложнения включают синдром конского хвоста и физические деформации. Другие осложнения со здоровьем могут возникать как побочные эффекты долгосрочной фармакологической терапии, такой как использование НПВП, или более инвазивных терапевтических процедур, таких как инъекции и операции. Многие финансовые и социальные сложности также существуют как для пациентов с хроническими, инвалидизирующими механическими болями в спине, так и для их работодателей из-за потери заработной платы и пропущенных рабочих дней.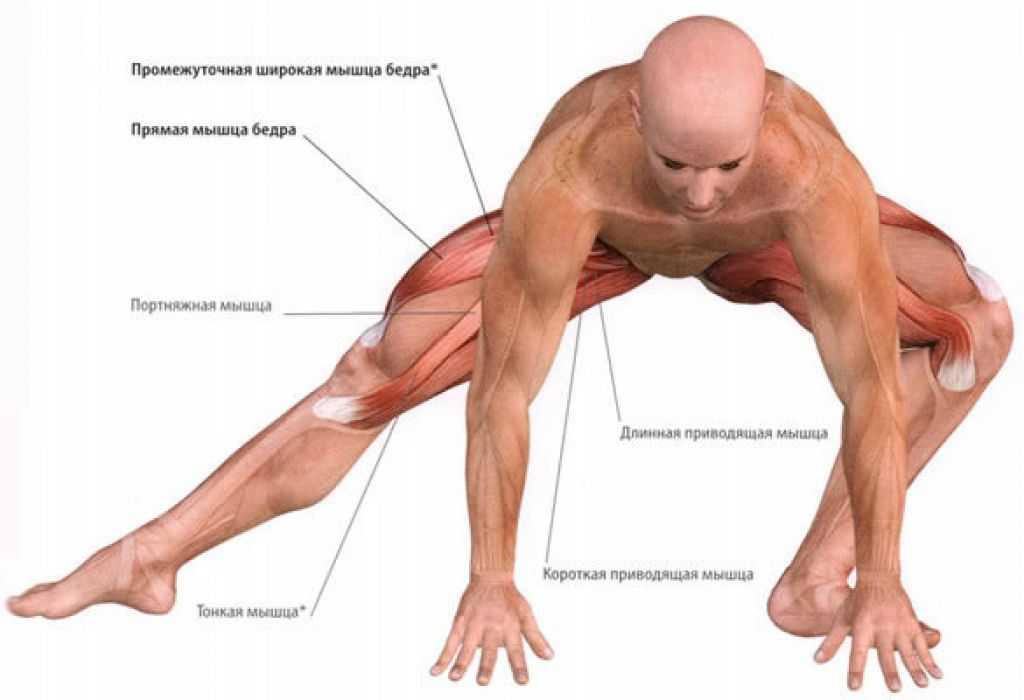
Сдерживание и обучение пациентов
Уменьшение физических нагрузок является основной первичной профилактикой механических растяжений спины; однако вторичная профилактика, а не первичная профилактика, более практична из-за высокой распространенности этого состояния. Самым большим фактором риска является повторение предыдущего эпизода. Некоторые вмешательства работодателей, которые могут помочь в предотвращении травм, включают упражнения на растяжку на рабочем месте, соответствующие перерывы для отдыха и эргономические модификации. Эргономические модификации относятся к адаптации рабочей среды для снижения физического напряжения сотрудников. Кроме того, информирование пациентов о важности поддержания правильной осанки и правильной техники подъема может помочь в профилактике. Другие методы профилактики, которые могут использовать пациенты, направлены на снижение факторов риска неблагоприятного прогноза, включая физические упражнения, отказ от курения, снижение веса у пациентов с ожирением и возобновление нормальной физической активности. [1][14][15][16]
[1][14][15][16]
Повышение эффективности медицинских работников
Медицинские работники многих специальностей участвуют в оказании помощи пациентам с механическими растяжениями спины. Врачи и медсестры, особенно в неотложных случаях, должны быть знакомы с тревожными симптомами боли в спине, которые могут потребовать более срочных вмешательств и возможной хирургической консультации. Консервативное лечение острого механического растяжения спины после полной оценки целесообразно, поскольку течение обычно самокупируется; это включает поверхностное тепло, нестероидные противовоспалительные препараты и миорелаксанты.[8] [Уровень 2]
Хронические механические деформации спины требуют межпрофессиональной бригады из-за вовлеченных психосоциальных факторов. Начальная немедикаментозная терапия включает в себя физические упражнения, межпрофессиональную реабилитацию, манипуляции и иглоукалывание. Фармакологическая терапия первой линии — это нестероидные противовоспалительные препараты, за которыми следует дулоксетин или трамадол в качестве терапии второй линии. [8] [Уровень 2] Фармацевт должен проверить лекарственные препараты пациента, чтобы убедиться в отсутствии лекарственного взаимодействия и в правильности дозировки. Пациентам с постоянной инвалидизирующей хронической некорешковой болью в пояснице может помочь межпрофессиональная реабилитация, описываемая как реабилитация наряду с психологическим, социальным или профессиональным компонентом. Именно здесь специализированная медсестра-ортопед может помочь координировать терапию, контролировать прогресс, отвечать на вопросы пациентов и информировать лечащего врача, если может потребоваться дальнейшее вмешательство. Пациентам с персистирующей хронической корешковой болью из-за грыж межпозвоночных дисков или спинального стеноза могут помочь хирургические вмешательства.[12] [Уровень 1]
[8] [Уровень 2] Фармацевт должен проверить лекарственные препараты пациента, чтобы убедиться в отсутствии лекарственного взаимодействия и в правильности дозировки. Пациентам с постоянной инвалидизирующей хронической некорешковой болью в пояснице может помочь межпрофессиональная реабилитация, описываемая как реабилитация наряду с психологическим, социальным или профессиональным компонентом. Именно здесь специализированная медсестра-ортопед может помочь координировать терапию, контролировать прогресс, отвечать на вопросы пациентов и информировать лечащего врача, если может потребоваться дальнейшее вмешательство. Пациентам с персистирующей хронической корешковой болью из-за грыж межпозвоночных дисков или спинального стеноза могут помочь хирургические вмешательства.[12] [Уровень 1]
Механическая боль в спине требует междисциплинарного подхода, включающего врачей, специалистов, специально обученных медсестер, физиотерапевтов, хиропрактиков и фармацевтов, которые сотрудничают между собой в различных дисциплинах для достижения оптимальных результатов лечения пациентов. [Уровень 5]
[Уровень 5]
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Каталожные номера
- 1.
Casiano VE, Sarwan G, Dydyk AM, Varacallo M. StatPearls [Интернет]. Издательство StatPearls; Остров сокровищ (Флорида): 4 сентября 2022 г. Боль в спине. [PubMed: 30844200]
- 2.
Freburger JK, Holmes GM, Agans RP, Jackman AM, Darter JD, Wallace AS, Castel LD, Kalsbeek WD, Carey TS. Рост распространенности хронической боли в пояснице. Arch Intern Med. 2009 Февраль 09; 169 (3): 251-8. [Бесплатная статья PMC: PMC4339077] [PubMed: 19204216]
- 3.
Chien JJ, Bajwa ZH. Что такое механическая боль в спине и как ее лучше всего лечить? Curr Pain Headache Rep. 2008 Dec; 12(6):406-11. [В паблике: 18973732]
- 4.
Hoy D, Bain C, Williams G, March L, Brooks P, Blyth F, Woolf A, Vos T, Buchbinder R.
 Систематический обзор глобальной распространенности болей в пояснице. Ревмирующий артрит. 2012 июнь;64(6):2028-37. [PubMed: 22231424]
Систематический обзор глобальной распространенности болей в пояснице. Ревмирующий артрит. 2012 июнь;64(6):2028-37. [PubMed: 22231424]- 5.
Эдлоу Дж. А. Лечение нетравматической острой боли в спине. Энн Эмерг Мед. 2015 авг; 66 (2): 148-53. [PubMed: 25578887]
- 6.
Maher C, Underwood M, Buchbinder R. Неспецифическая боль в пояснице. Ланцет. 2017 18 февраля; 389(10070):736-747. [PubMed: 27745712]
- 7.
Хансен Б.Б., Хансен П., Каррино Дж.А., Фурнье Г., Расти З., Бозен М. Визуализация при механической боли в спине: что-нибудь новое? Best Pract Res Clin Rheumatol. 2016 авг; 30 (4): 766-785. [PubMed: 27931967]
- 8.
Qaseem A, Wilt TJ, McLean RM, Forciea MA, Комитет по клиническим рекомендациям Американского колледжа врачей. Денберг Т. Д., Барри М. Дж., Бойд С., Чоу Р. Д., Фиттерман Н., Харрис Р. П., Хамфри Л. Л., Виджан С. Неинвазивные методы лечения острой, подострой и хронической боли в пояснице: руководство по клинической практике Американского колледжа врачей.
 Энн Интерн Мед. 2017 04 апреля; 166 (7): 514-530. [В паблике: 28192789]
Энн Интерн Мед. 2017 04 апреля; 166 (7): 514-530. [В паблике: 28192789]- 9.
Cantrill SV, Brown MD, Carlisle RJ, Delaney KA, Hays DP, Nelson LS, O’Connor RE, Papa A, Sporer KA, Todd KH, Whitson RR., Американский колледж скорой помощи Группа врачей по написанию рекомендаций по опиоидам. Клиническая политика: критические вопросы назначения опиоидов взрослым пациентам в отделении неотложной помощи. Энн Эмерг Мед. 2012 г., октябрь; 60 (4): 499–525. [PubMed: 23010181]
- 10.
Теккерей А., Хесс Р., Дориус Дж., Бродке Д., Фриц Дж. Связь назначений опиоидов с направлением на физиотерапию и участием в ней пациентов с впервые появившейся болью в пояснице по программе Medicaid. J Am Board Fam Med. 2017 ноябрь-декабрь;30(6):784-794. [PubMed: 29180553]
- 11.
Arnold E, La Barrie J, DaSilva L, Patti M, Goode A, Clewley D. Влияние сроков физиотерапии острой боли в пояснице на использование медицинских услуг : Систематический обзор.
 Arch Phys Med Rehabil. 2019 июль; 100 (7): 1324-1338. [PubMed: 30684490]
Arch Phys Med Rehabil. 2019 июль; 100 (7): 1324-1338. [PubMed: 30684490]- 12.
Чоу Р., Лозер Дж. Д., Оуэнс Д. К., Розенквист Р. В., Атлас С. Дж., Байсден Дж., Карраджи Э. Дж., Грабуа М., Мерфи Д. Р., Резник Д. К., Станос С. П., Шаффер В. О., Уолл EM., Группа рекомендаций Американского общества по изучению боли в нижней части спины. Интервенционная терапия, хирургия и междисциплинарная реабилитация при болях в пояснице: научно-обоснованное руководство по клинической практике Американского общества боли. Позвоночник (Фила Па 1976). 2009 01 мая; 34 (10): 1066-77. [PubMed: 19363457]
- 13.
Атлас С.Дж., Дейо Р.А. Оценка и лечение острой боли в пояснице в условиях первичной медико-санитарной помощи. J Gen Intern Med. 2001 Февраль; 16 (2): 120-31. [Бесплатная статья PMC: PMC1495170] [PubMed: 11251764]
- 14.
Balagué F, Mannion AF, Pellisé F, Cedraschi C. Неспецифическая боль в пояснице. Ланцет. 2012 04 февраля; 379 (9814): 482-91.
 [PubMed: 21982256]
[PubMed: 21982256]- 15.
Шариат А., Клеланд Дж.А., Данаи М., Каргарфард М., Сангеладжи Б., Тамрин С.Б.М. Влияние упражнений на растяжку и эргономических модификаций на скелетно-мышечный дискомфорт офисных работников: рандомизированное контролируемое исследование. Braz J Phys Ther. 2018 март-апрель;22(2):144-153. [Бесплатная статья PMC: PMC5883995] [PubMed: 28939263]
- 16.
Тарик Р.А., Джордж Дж.С., Ампат Г., Тони-Батлер Т.Дж. StatPearls [Интернет]. Издательство StatPearls; Остров сокровищ (Флорида): 3 октября 2022 г. Back Safety. [PubMed: 30085608]
Причины боли в пояснице: 8 причин внезапной и хронической боли
Когда следует беспокоиться о…
19 мая 2021 г.
— Кэти МакКаллум
Иногда вы точно знаете, почему у вас болит спина. Может быть, вы что-то неловко подняли и сразу почувствовали боль. Или, может быть, ваш врач годами предупреждал вас, что плохая осанка может привести к болям в пояснице.
Но в других случаях источник болей в спине может казаться загадкой.
«Поясничный отдел позвоночника, расположенный в нижней части спины, играет решающую роль в поддержании веса верхней части тела. Он также отвечает за повседневные движения, такие как сгибание, скручивание и координацию мышц бедер, таза, ног и ступней. », — говорит доктор Кеннет Палмер, хирург-ортопед, специализирующийся на хирургии позвоночника в Хьюстонской методистской больнице. «Из-за интенсивного использования кости, мышцы, связки, диски и нервы в поясничном отделе позвоночника весьма подвержены как травмам, так и износу с течением времени, что вызывает боль в пояснице».
Симптомы боли в пояснице включают:
- Тупую боль в бедрах и/или тазу
- Мышечные спазмы или напряжение
- Острая покалывающая боль, которая начинается в нижней части спины и распространяется вниз по одной ноге (также известная как ишиас)
- Боль, усиливающаяся при сидении и быстро уменьшающаяся при ходьбе
- Боль, которая заметно усиливается по утрам
«Обычно человек испытывает некоторую комбинацию этих симптомов, которая может развиться внезапно или со временем. В некоторых случаях боль в пояснице может ощущаться так, будто она приходит и уходит — то и дело вспыхивая, но в целом со временем усиливаясь. », — объясняет доктор Палмер.
В некоторых случаях боль в пояснице может ощущаться так, будто она приходит и уходит — то и дело вспыхивая, но в целом со временем усиливаясь. », — объясняет доктор Палмер.
Кроме того, доктор Палмер отмечает, что симптомы болей в пояснице могут различаться у разных людей, а также у разных людей могут быть разные причины боли.
Говоря о различных причинах болей в пояснице…
Наиболее распространенными причинами болей в пояснице являются напряжение или растяжение связок
Независимо от того, замечаете вы это или нет, поясничный отдел позвоночника работает на протяжении всей жизни. день.
Среди всей этой работы и движения растяжение связок или перенапряжение нижней части спины может возникнуть в результате острой травмы, например, полученной при падении, поднятии слишком тяжелого предмета или занятиях спортом. Растяжение или деформация также могут развиваться со временем из-за повторяющихся движений или плохой осанки.
«Напряжение мышц или растяжение связок являются наиболее распространенными причинами болей в пояснице», — говорит доктор Палмер.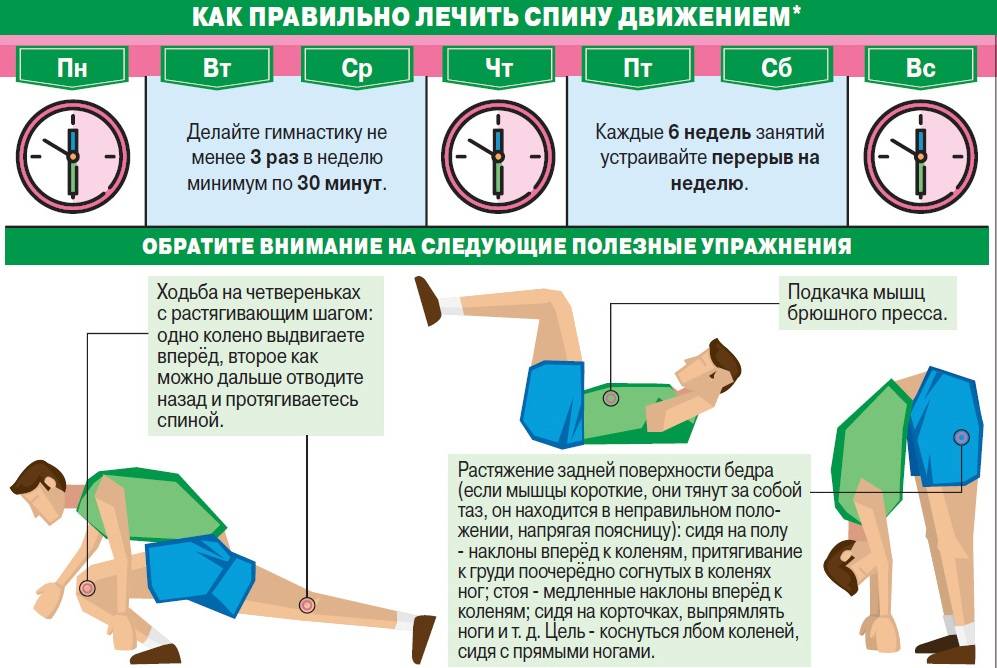 «Хотя они могут быть серьезными, эти распространенные причины болей в пояснице непродолжительны — для их лечения требуется от нескольких дней до, самое большее, нескольких месяцев».
«Хотя они могут быть серьезными, эти распространенные причины болей в пояснице непродолжительны — для их лечения требуется от нескольких дней до, самое большее, нескольких месяцев».
Ваш врач может помочь вам определить конкретный курс самопомощи, который поможет вылечить боль в пояснице.
«Лечение растяжения мышцы спины или растяжения связок спины довольно простое и может включать обезболивающие и противовоспалительные препараты, мышечные релаксанты, лед для уменьшения воспаления, тепло для ускорения заживления и избегание физических нагрузок до тех пор, пока боль не утихнет, » объясняет доктор Палмер. «Лучший курс лечения будет зависеть от тяжести вашей травмы, а также от общей силы корпуса и нижней части тела».
Если боль в пояснице сохраняется, несмотря на лечение, возможно, пришло время рассмотреть другие причины болей в пояснице.
Распространенные причины хронической боли в пояснице
«Хроническая боль в пояснице с меньшей вероятностью может быть вызвана повреждением мышц и связок, а скорее с проблемами с поясничными дисками, нервами, суставами или позвонками, — говорит доктор Палмер. «Существует несколько потенциальных причин хронической боли в пояснице».
«Существует несколько потенциальных причин хронической боли в пояснице».
В целом, остеоартрит (наиболее распространенный тип артрита) и остеохондроз (естественный износ позвоночных дисков) являются основной причиной многих видов хронической боли в пояснице. Однако боль в пояснице также может быть вызвана травмой, связанной с несчастным случаем, и острым стрессом.
Грыжа межпозвонкового диска
«Грудной и поясничный отдел позвоночника взрослого человека состоит примерно из 17 костей (позвонков), расположенных друг над другом. Между каждым набором позвонков находится амортизирующий диск, который помогает поглощать давление на эти кости, » объясняет доктор Палмер.
Каждый диск состоит из внешней оболочки и внутреннего геля.
Грыжа поясничного диска возникает, когда внутренний гель одного из пяти дисков в поясничном отделе позвоночника соскальзывает или выдавливается за пределы внешней оболочки, позволяя этому внутреннему гелю давить на окружающие нервы, вызывая боль.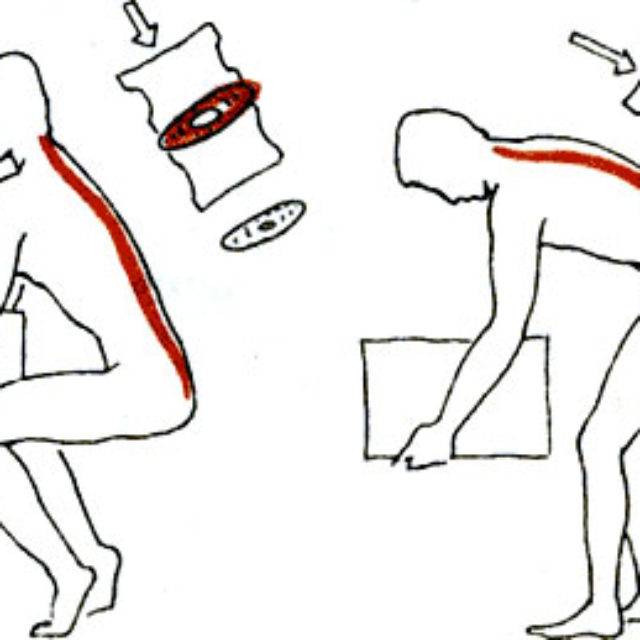 Это соскальзывание может быть связано с травмой или постепенным возрастным износом.
Это соскальзывание может быть связано с травмой или постепенным возрастным износом.
Повреждение фасеточных суставов
Суставы, соединяющие пять позвонков, составляющих нижнюю часть спины, называемые фасеточными суставами, испытывают большие нагрузки сжимающей силы и напряжения. Со временем разрушение хрящей в фасеточных суставах может привести к болям в пояснице.
«Будь то из-за плохой осанки или повторяющихся чрезмерных нагрузок, повреждение фасеточных суставов часто вызывается остеоартритом и может привести к воспалению, тугоподвижности, мышечным спазмам и боли», — объясняет доктор Палмер. «Кроме того, когда повреждение фасеточных суставов затрагивает близлежащий нерв, это может привести к ишиасу».
Компрессионный перелом
«Компрессионный перелом позвоночника возникает, когда позвонок в поясничном отделе практически разрушается сам по себе. Это часто происходит из-за остеопороза, но также может быть результатом травмы», — говорит доктор Палмер.
Этот коллапс может вызвать сильную боль, и люди, страдающие компрессионным переломом поясничного отдела позвоночника, часто испытывают внезапную боль и ограничение подвижности позвоночника.
Стеноз позвоночника
Стеноз поясничного отдела позвоночника возникает, когда позвоночный канал в нижней части спины сужается, оказывая давление на близлежащие нервные корешки. Это может быть вызвано образованием костных шпор, утолщением близлежащей связки или дегенерацией поясничного диска или сустава.
«Когда нервные корешки сдавливаются, это может быть очень болезненно», — говорит доктор Палмер. «И стеноз позвоночника не просто вызывает боль в пояснице, он может привести к ишиасу, боли, которая иррадиирует в нижние конечности».
Спондилолистез
Если поясничный позвонок соскальзывает вперед — за верхнюю часть позвонка, находящегося ниже, — на поясничный диск, разделяющий два позвонка, оказывается большое сжимающее усилие. Когда поясничный диск изнашивается, это может вызвать боль в пояснице.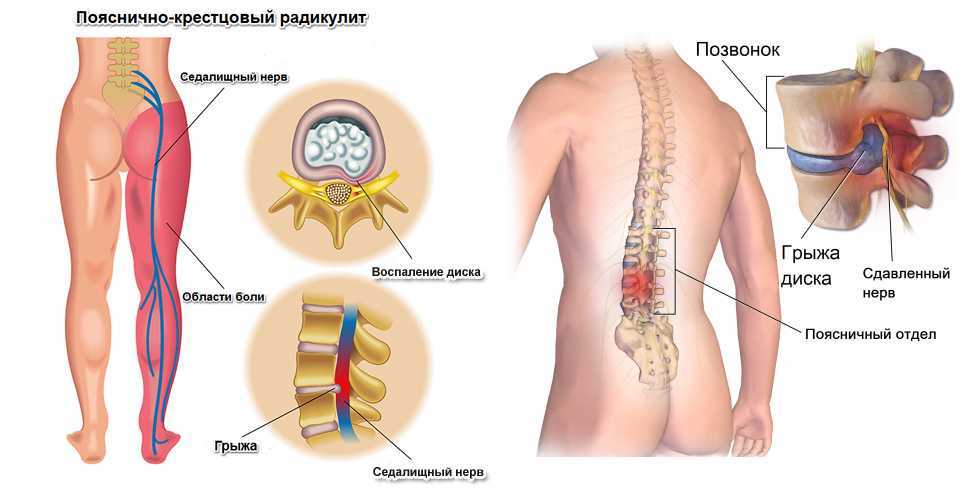 Кроме того, если поясничный диск сплющивается от этой силы, это может привести к сдавлению нерва и ишиасу.
Кроме того, если поясничный диск сплющивается от этой силы, это может привести к сдавлению нерва и ишиасу.
«Один из наиболее распространенных типов спондилолистеза, истмический спондилолистез, вызывается переломом небольшого фрагмента кости, называемого межсуставной частью, расположенного рядом с дугоотростчатым суставом. хотя боль ощущается только в более позднем возрасте», — говорит доктор Палмер. «Спондилолистез также может быть результатом дегенеративных или врожденных причин».
Сколиоз
Ваш позвоночник имеет естественную кривизну, которая принимает форму буквы «S», если смотреть сбоку — верхняя часть спины изгибается назад, а поясница — вперед. Однако если ваш позвоночник изгибается вбок, если смотреть сзади, это называется сколиозом — деформацией позвоночника, которая может привести к болям в спине.
«Когда позвоночник принимает неправильное искривление, это повышает вероятность дегенерации поясничных суставов и дисков», — предупреждает доктор Палмер.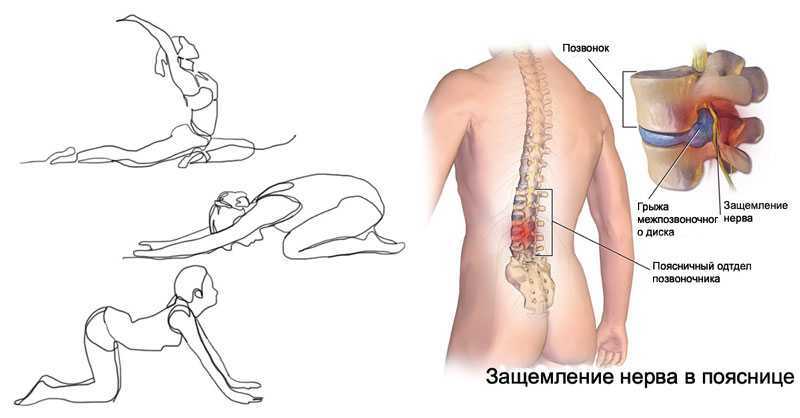

 Систематический обзор глобальной распространенности болей в пояснице. Ревмирующий артрит. 2012 июнь;64(6):2028-37. [PubMed: 22231424]
Систематический обзор глобальной распространенности болей в пояснице. Ревмирующий артрит. 2012 июнь;64(6):2028-37. [PubMed: 22231424] Энн Интерн Мед. 2017 04 апреля; 166 (7): 514-530. [В паблике: 28192789]
Энн Интерн Мед. 2017 04 апреля; 166 (7): 514-530. [В паблике: 28192789] Arch Phys Med Rehabil. 2019 июль; 100 (7): 1324-1338. [PubMed: 30684490]
Arch Phys Med Rehabil. 2019 июль; 100 (7): 1324-1338. [PubMed: 30684490]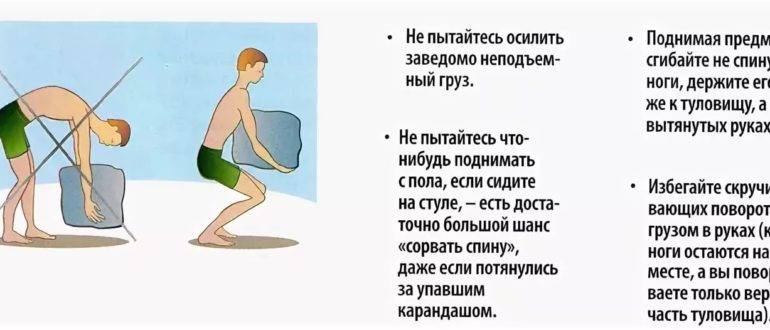 [PubMed: 21982256]
[PubMed: 21982256]